Оглавление
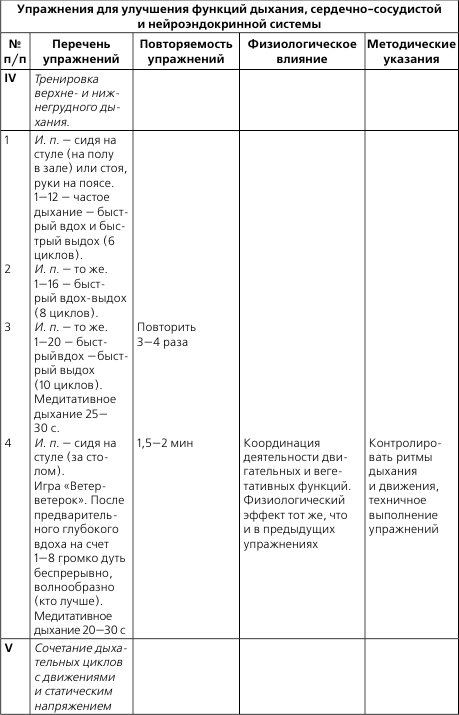
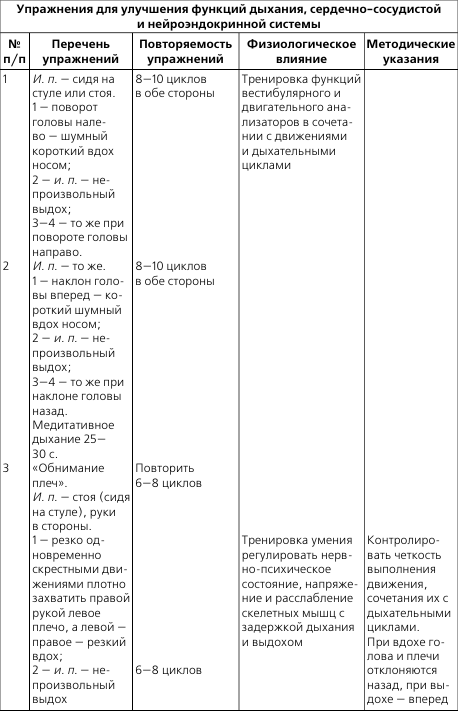
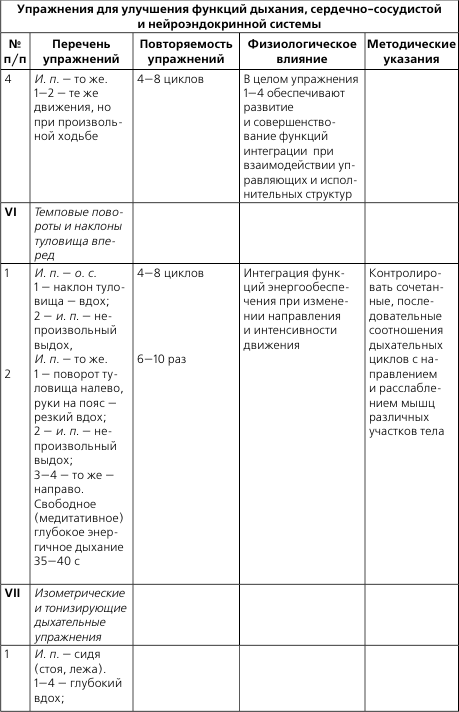
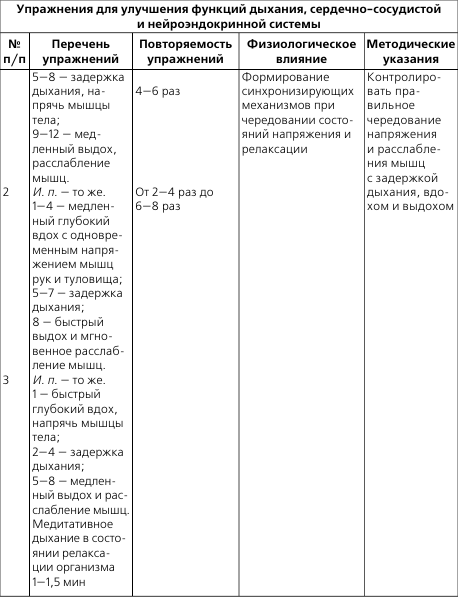
- 1 Прогрессирующая стенокардия и ее лечение
- 2 Что делать при приступе стенокардии
- 3 ЛФК и массаж при пороках сердца
- 4 Первая помощь
- 5 ЛФК и массаж при ревматизме
- 6 Таблетки
- 7 ЛФК и массаж при гипертонической болезни
- 8 Физические нагрузки
- 9 Что такое артериальная гипертензия и как её лечить
- 10 ЛФК и массаж при сердечной недостаточности
- 11 ЛФК и массаж при атеросклерозе
- 12 ЛФК и массаж при облитерирующем эндартериите
- 13 ЛФК и массаж при варикозном расширении вен нижних конечностей
- 14 ЛФК и массаж при пневмонии
- 15 ЛФК и массаж при бронхитах
- 16 ЛФК и массаж при бронхиальной астме
Прогрессирующая стенокардия и ее лечение
Одним из самых распространенных клинических проявлений ИБС (ишемической болезни сердца) является стенокардия. Она еще называется «грудная жаба», хотя это определение болезни в последнее время употребляется очень редко.
Симптомы
В большинстве случаев боль возникает внезапно. У одних людей симптомы стенокардии ярко выражены в стрессовых ситуациях, у других — во время перенапряжения при выполнении тяжелой физической работы или спортивных упражнений. У третьих приступы заставляют просыпаться среди ночи. Чаще всего, это связано с духотой в помещении или слишком низкой температурой окружающего воздуха, повышенным артериальным давлением. В отдельных случаях, приступ возникает при переедании (особенно на ночь).
Продолжительность болевых ощущений – не более 15 минут. Но они могут отдавать в предплечье, под лопатки, шею и даже челюсть. Нередко приступ стенокардии проявляется неприятными ощущениями в эпигастральной области, например, тяжестью в желудке, желудочными коликами, тошнотой, изжогой. В большинстве случаев болезненные ощущения проходят, как только у человека снимется эмоциональное возбуждение, если во время ходьбы он остановится, сделает перерыв в работе. Но иногда для остановки приступа требуется прием препаратов группы нитратов, обладающих коротким действием (таблетка нитроглицерина под язык).
Отмечается немало случаев, когда симптомы приступа стенокардии проявляются только в виде дискомфорта в области желудка или головных болей. В этом случае диагностирование заболевания вызывает определенные трудности. Необходимо также отличать болевые приступы стенокардии от симптомов инфаркта миокарда.
Нередко это заболевание сопровождается сердечной аритмией. Внешние признаки стенокардии и аритмии сердца проявляются в следующем:
- Бледность кожных покровов лица (в атипичных случаях наблюдается покраснение);
- На лбу капельки холодного пота;
- На лице – выражение страдания;
- Кисти рук – холодные, с потерей чувствительности в пальцах;
- Дыхание – поверхностное, редкое;
- Пульс в начале приступа – частый, к концу его частота снижается.
Наиболее распространенными причинами возникновения этого заболевания являются атеросклероз коронарных сосудов и гипертония. Считается, что появление стенокардии вызвано снижением снабжения кислородом коронарных сосудов и сердечной мышцы, которое происходит, когда приток крови к сердцу не соответствует его потребностям.

Это вызывает ишемию миокарда, которая, в свою очередь, способствует нарушению происходящих в нем процессов окисления и появлению переизбытка продуктов метаболизма. Часто сердечной мышце требуется повышенное количество кислорода при выраженной гипертрофии левого желудочка. Причиной этого служат такие заболевания, как дилатационная или гипертрофическая кардиомиопатия, аортальная регургитация, стеноз аортального клапана.
Симптомы
- Признаки
- Причины развития
- Лечение
- Питание
Стенокардия – это одно из проявлений ИБС. Прогрессирующую стенокардию рассматривают как разновидность нестабильной стенокардии. Может развиться у больных, страдающих стабильной стенокардией напряжения. Она отличается довольно быстрым развитием, приступы случаются чаще, становятся более продолжительными и тяжелыми, привычные лекарства не действуют или малоэффективны. Прогрессирующая стенокардия характеризуется достаточно яркой клинической картиной.
Признаки
- Приступы возникают чаще, протекают в более тяжелой форме, становятся более длительными.
- Приступы случаются при гораздо меньших нагрузках, чем обычно.
- Появляются симптомы, которые отсутствовали раньше: ощущение удушья, испарина, тошнота, рвота.
- Боль возникает в новых местах, меняется ее иррадиация.
- Нитроглицерин не помогает, или его эффективность заметно снижается. Требуется большее количество таблеток для купирования приступа.
- Приступ возникает внезапно и не имеет связи со стрессом и физическими нагрузками.
- К приступам в напряжении присоединяются приступы в покое.
- Появляются изменения на электрокардиограмме.
Что делать при приступе стенокардии
Сидячий образ жизни, обильное высококалорийное питание сказывается как на внешний вид человека, так и на внутреннее состояние организма. На стенках сосудов сердца образуются атеросклеротические бляшки, сосуды становятся менее эластичными.
Сократительная способность миокарда снижается. В области сужения могут развиться тромбы, еще сильнее уменьшающие просветы коронарных сосудов. Такие сосуды не могут пропустить необходимое количество крови к сердцу при повышении физической нагрузки.
Развивается одна из форм ишемии – стенокардия. Различают две формы стенокардии: стабильная (стенокардия напряжения) и нестабильная (стенокардия покоя). Стенокардия напряжения относительно медленный вариант усиления ишемии. Если взять конкретного человека, то болезненные ощущения в области груди проявляются во время определенного объема физических и эмоциональных нагрузок, без усиления боли.
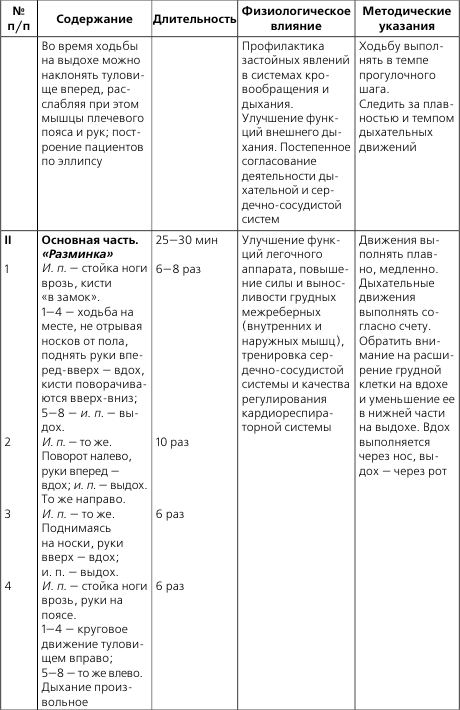
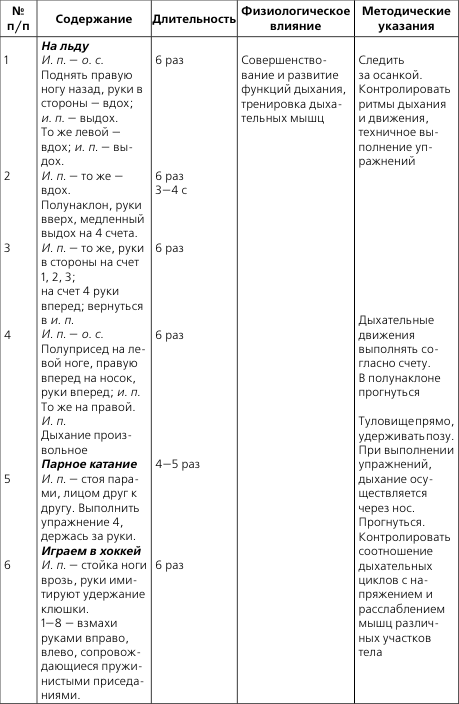
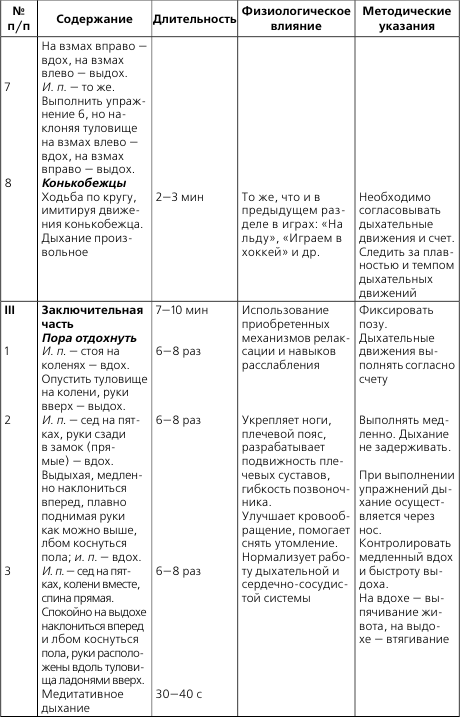
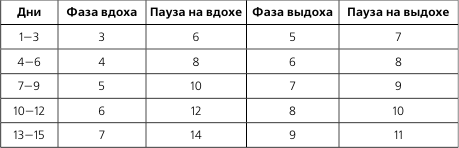
ЛФК и массаж при пороках сердца
Порок сердца – это поражение его клапанного аппарата, мышечных волокон, сосудистой системы миокарда. Пороки могут быть приобретенными и врожденными. Причины приобретенного порока: заболевания (ревматизм – чаще всего; сифилис, атеросклероз, травма клапана, заражение крови, воспаление внутреннего слоя стенки сердца (эндокарда).
Причинами врожденного порока сердца являются аналогичные заболевания ближайших родственников или нарушение условий правильного внутриутробного развития плода. Из врожденных пороков чаще всего встречаются: дефект (незаращение) межжелудочковой перегородки, стеноз (сужение) легочной артерии, незаращение боталлова протока.
При стенозе клапана в период систолы кровь из вышележащего отдела сердца идет в нижележащий через суженное отверстие (т. е. в меньшем количестве).
При недостаточности клапан не закрывается полностью и при сокращении нижележащего отдела сердца часть крови поступает в вышележащий отдел. Постепенно увеличивается объем крови в вышележащем отделе, который увеличивается в объеме, создается нарушение оптимального кровотока и работы сердца. Постепенно увеличивается количество крови и объем ниже– или вышележащего отдела сердца (гипертрофия).
Основные симптомы. При стенозе митрального (двустворчатого) клапана развивается недостаточность (застой крови) в малом круге кровообращения, затем в правом отделе сердца. Возможны кашель, одышка, кровохарканье. Застой крови в большом круге кровообращения проявляется отеками различной локализации, болями в страдающих органах.
Различают пороки сердца: простые (поражен один клапан или одна створка клапана) и сложные (на одном клапане формируются и стеноз, и недостаточность или поражены разные клапаны). Чаще всего поражается митральный клапан. Пороки могут быть компенсированными (отсутствуют признаки нарушения кровотока, возможны занятия в группе здоровья при самоконтроле и контроле врача!) и декомпенсированными (присутствуют признаки недостаточности кровотока. Допускаются только занятия ЛФК, чаще в стационаре).
Особенности методики ЛФК при пороках сердца. ЛФК обеспечивает оптимальный кровоток, предупреждает осложнения со стороны других органов и систем, подготавливает к бытовой и профессиональной нагрузке, способствует подготовке к операции, если она планируется, и ускорению реабилитации в послеоперационном периоде.
В остром периоде ЛФК запрещена, т. к. у больного строгий постельный режим. Спустя 7—12 дней при улучшении состояния на фоне лечения назначается постельный режим на 2–3 недели, затем палатный на 2–3 недели, далее общий. В зависимости от режима меняются средства и формы ЛФК. На начальном этапе применения ЛФК решает задачу увеличения периферического кровотока (активные движения в мелких суставах конечностей, пассивные в средних и крупных в медленном темпе); оптимальное исходное положение – лежа с высоким изголовьем, затем – сидя.
Обязательны во всех периодах статические дыхательные упражнения для улучшения экскурсии грудной клетки и диафрагмы. Все движения выполняются в медленном темпе без усилий. Методика лечебной гимнастики аналогична Н-II. Время занятий ЛФК постепенно возрастает с 10 до 30 мин. Допускаются прогулки по ровной местности.
В последующем (на общем режиме) – терренкур. Возможна бальнеотерапия – на курортах с сероводородными, углекислыми, родоновыми ваннами. Эта вода улучшает кровоток, обмен веществ в миокарде и его работоспособность. ЛФК должна заканчиваться приятной усталостью, хорошим самочувствием, отсутствием жалоб.
Нагрузка обеспечивается резервным кровотоком (не развивается аритмия, быстро восстанавливаются АД, ЧД, ЧСС). Методика ЛФК зависит от формы порока и адаптации организма к нагрузке. Для улучшения адаптации организма к нагрузке на общем режиме могут быть назначены гребля, велотренаж, занятия лыжами, коньками, игры.
Массаж при пороках сердца назначается преимущественно при митральных пороках в отсутствие признаков текущего эндокардита, нормальной температуре и скорости оседания эритроцитов, отсутствии в крови воспалительных изменений. План массажа: воздействие на паравертебральные (околопозвоночные) зоны грудных и шейных сегментов спинного мозга и рефлексогенные зоны грудной клетки, массаж спины, межреберных промежутков, области сердца, грудины и левой реберной дуги; массаж нижних и верхних конечностей. Положение больного сидя, с опорой головой на руки, о валик или подушку.
Массаж спины: плоскостное поглаживание в направлении от нижележащих сегментов к вышележащим; поглаживание широчайших мышц спины и трапециевидных мышц; растирание паравертебральных зон и межреберных промежутков в направлении к позвоночнику, растирание нижнего края грудной клетки слева и мышц левой половины грудной клетки, разминание (продольное и поперечное) мышц спины, верхнего края трапециевидных мышц и левого плеча, валяние мышц левого плеча, похлопывание, сотрясение грудной клетки.
Массаж области сердца и грудины: поглаживание круговое – плоскостное поверхностное и глубокое, растирание ладонными поверхностями пальцев грудины и межреберных промежутков, разминание грудных мышц, вибрация (непрерывная ладонной поверхностью пальцев), похлопывание области сердца, поглаживание от грудины к позвоночнику, сдавление и растяжение грудной клетки, глубокие дыхательные движения.
Массаж нижних и верхних конечностей проводится в среднефизиологическом положении лежа на спине. Широкими штрихами применяют приемы поглаживания и прерывистого разминания. Производятся пассивно-активные движения в суставах конечностей. Нижние конечности массируют по 3–4 мин, верхние – по 2–3 мин. Длительность процедуры – 15–20 мин. Курс – 12 процедур через день.
Для самостоятельного составления комплексов ЛФК при пороках сердца включать в основную часть занятия упражнения из табл. 2, а также идеомоторные упражнения, элементы фонетической ритмики, элементы психогимнастики.
Первая помощь
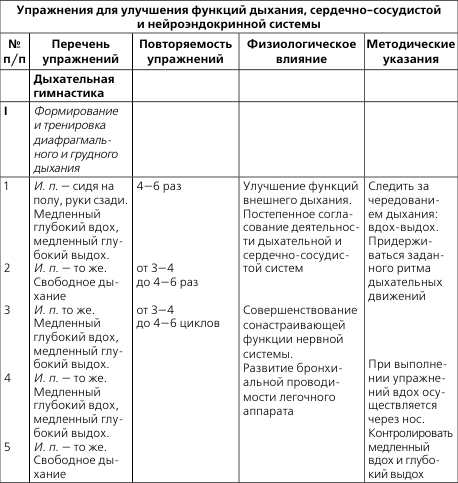
Упражнения чередуются с дыхательной гимнастикой:
- Лежа на полу, руки и ноги разведены в стороны, следует попеременно сгибать пальцы рук и ног. После нескольких таких упражнений перейти к одновременному сгибанию пальцев рук и ног. Дыхание при этом должно быть ровным. Все делается не спеша до 6 раз.
- Лежа таким же образом, руки и ноги разведены, производить дыхательную гимнастику. Свободно делается вдох, затем выдох. Повторить 3 раза.
- Из того же положения разводятся ноги в стороны, делается упражнение носками, сначала они раздвигаются во внешнюю сторону, после этого поворачиваются внутрь. Темп при этом упражнении средний, дыхание ровное.
- В том же положении поднять плечи — вдох, опустить — выдох. Повторить 3 раза. Дыхание ровное.
- Лежа в исходном положении поднять руки в локтях и ноги в коленях, делать круговые движения кистью руки от локтя и ногами от колена. В первые дни руки и ноги делают упражнение поочередно, позднее все выполняется одновременно руками и ногами. Такие действия проводятся по 2-6 раз. Темп чуть интенсивнее медленного. Дыхание ровное.
- Положение тела то же, ноги согнуты в коленях, оторвать тазобедренный сустав от пола и сделать вдох, опустить — выдох. Повторить 3 раза. Дыхание при этом не нарушено.
- Лежа, ноги согнуть в коленях и поочередно опускать их то вправо, то влево. Делается каждый наклон по 2 раза. Дыхание медленное, темп упражнений средний.
- Лежа в том же положении, развести в разные стороны колени — вдох, сомкнуть — выдох. Повторить 2-3 раза, темп упражнений средний.
Гимнастика проводится до 20 минут в среднем 3-4 раза в день. Если кардиограмма даст хорошие результаты, то со временем можно будет увеличить такие занятия до 10 раз в сутки.
Надень лечебной физкультуры можно переходить к следующему этапу, когда человек уже может производить повороты на правый бок и самостоятельно подниматься по лестнице. Начинается освоение двигательных функций. Это делается так, чтобы не был нарушен сердечный ритм, не появилась одышка и сердечные боли.
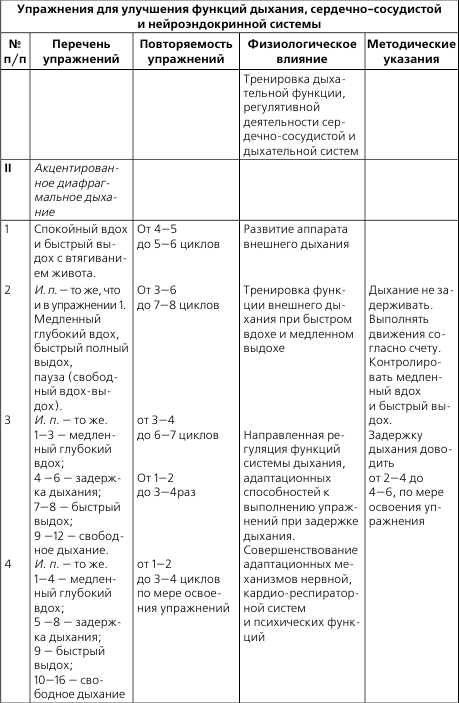
Занятия направлены на работу крупных и средних суставов — плечевых и тазобедренных. Применяются палка и резиновый мяч. Упражнения направлены на координацию движений, равновесие и внимание. Ходьба должна предусматривать от 10 до 100 шагов. При этом следует часто отдыхать.
Лечебная физкультура делается в сидячем положении или стоя. Выполняется через каждые два специальных упражнения одно дыхательное. Время проведения — 40 минут в день по 3-4 раза.
После того как человек начинает самостоятельно передвигаться, наступает третий период реабилитации и лечебной физкультуры. В это время тренируют сердечно-сосудистую систему и дыхание. Акцент делается на ходьбе. Вначале она производится на ровной поверхности, в дальнейшем стоит совершать спуски о подъемы.
В дальнейшем под присмотром доктора можно совершать пешие прогулки до 2 км. Эти занятия проводятся в условиях поликлиники или в санатории.
После того как ЛФК при ИБС в рамках лечебного заведения закончилась, необходимо продолжать занятия дома. При этом 2 раза в месяц следует проходить осмотр.
Только через год можно заниматься более сложными видами гимнастики и другими упражнениями, ходить на лыжах, ездить на велосипеде или посещать тренажерные залы. Но это следует делать только с разрешения врача.
Стоит помнить, что физическая нагрузка должна распределяться равномерно.
- Во время приступа стенокардии прежде всего необходимо расслабиться, присесть.
- Положить под язык 1 таблетку нитроглицерина. При диагнозе «стенокардия напряжения» желательно, чтобы нитроглицерин всегда был при себе.
- Иногда одной таблетки недостаточно, прием таблетки можно повторить.
- Если в течение 5-10 мин. улучшение не наступает, вызвать скорую помощь.
- отказ от курения;
- изменение структуры питания;
- сбалансированная физическая нагрузка;
- медикаментозное лечение.
ЛФК и массаж при ревматизме
Ревматизм – хроническое инфекционно-аллергическое заболевание с системным поражением соединительной ткани. Актуальность заболевания для населения России несомненна. Оно зачастую приводит к развитию инвалидности. По современным представлениям причиной заболевания является ?-гемолитический стрептококк группы А, который гнездится в очагах хронической инфекции (тонзиллит, отит, гайморит) или вызывает острые аналогичные заболевания, после которых при неправильном лечении возможно развитие ревматического процесса.
Ферменты этого возбудителя имеют кардиотропное (кардиотоксическое) влияние, поэтому чаще поражается сердечно-сосудистая система. Развивается распространенная аллергическая реакция с вовлечением в патологический процесс разных органов. В организме появляются аутоантитела, которые поражают различные ткани.
Возможно поражение суставов (ревматический моно– или полиартрит), сосудов сердца (ревматический коронариит), мышцы сердца (ревматический миокардит), к которому в 50 % случаях присоединяется поражение внутреннего слоя миокарда (эндокардит) с воспалением клапанов и формированием пороков сердца. Поражается также иногда нервная система (ревматическая хорея).
Основные симптомы. В активной фазе появляются боли в пораженном органе, признаки недостаточности кровообращения, нарушение трудоспособности.
Лечение проводится комплексное, в том числе: двигательный режим, диетическое питание, медикаменты, ЛФК, массаж и др. Различают двигательные режимы: строгий постельный (Iа); постельный (Iб – начало, середина, конец); полупостельный (IIа и IIб) и общий (III). Задачи ЛФК при ревматизме аналогичны таковым при инфаркте миокарда.
Методики ЛФК в активной фазе ревматизма (режим Iа) направлены на активизацию внесердечных факторов кровообращения (дыхательные упражнения, упражнения на стимуляцию мышечного тонуса, пассивные упражнения для крупных и средних мышечных групп из облегченных исходных положений, активные упражнения для мелких мышечных групп (мелкая моторика), упражнения на расслабление, массаж конечностей (больше поглаживания).
При режиме Iб (начало) добавляются активные упражнения для средних групп мышц, в середине режима Iб допускаются дыхательные упражнения всех видов, упражнения с предметами, упражнения на координацию (в конце режима Iб), игры малой подвижности (режимы IIа, IIб). В неактивной фазе и в период общего режима пациенты находятся на учете в ревматологическом кабинете поликлиники, лечение дополняется реабилитацией в местном санатории.
Для восстановления широко используют естественные факторы природы, закаливание. ЛФК проводится ежедневно с музыкой. Приняты все формы ЛФК. Допускаются ближний туризм, элементы спортивных игр средней и большой подвижности, все виды гимнастических упражнений, ходьба, бег, подскоки. При поражении суставов комплексы ЛФК при ревматизме аналогичны тем упражнениям, которые проводятся при артритах и артрозах.
На стационарном этапе можно включать массаж. Массируют подогретым маслом грудную клетку, спину, живот, ноги и руки. Суставы только поглаживают. Продолжительность массажа – 5–8 мин. Курс 15–20 процедур. На следующем этапе в большинстве случаев дети направляются в кардиоревматологический санаторий. На амбулаторном этапе, как правило, проводят общий массаж.
Особенно тщательно массируют мышцы спины, ног, поглаживают суставы. Массаж проводят с различными массажными маслами (пихтовым, оливковым, эвкалиптовым и др.). Исключаются приемы выжимания, ударные. Продолжительность массажа – 5—10 мин. Курс – 15–20 процедур. Показания для проведения массажа: преимущественно митральные пороки при отсутствии признаков текущего эндокардита, нормальная температура и СОЭ; отсутствие в крови левого сдвига нейтрофилов.
При массаже воздействуют на паравертебральные зоны грудных и шейных сегментов спинного мозга и рефлексогенные зоны грудной клетки. Выполняется массаж спины, межреберных промежутков, области сердца, грудины и левой реберной дуги; массаж нижних и верхних конечностей. Положение больного сидя с опорой головы на руки, о валик или подушку.
Массаж области сердца и грудины: поглаживание круговое – плоскостное поверхностное и глубокое, растирание ладонными поверхностями пальцев грудины и межреберных промежутков, разминание грудных мышц, вибрация (непрерывная, ладонной поверхностью пальцев), похлопывание области сердца, поглаживание от грудины к позвоночнику, сдавление и растяжение грудной клетки, глубокие дыхательные движения.
Массаж нижних и верхних конечностей проводится в среднефизиологическом положении лежа на спине. Широкими штрихами применяют приемы поглаживания и прерывистого разминания. Производятся пассивно-активные движения в суставах конечностей. Нижние конечности массируют по 3–4 мин, верхние – по 2–3 мин. Длительность процедуры – 15–20 мин. Курс – 12 процедур, через день.
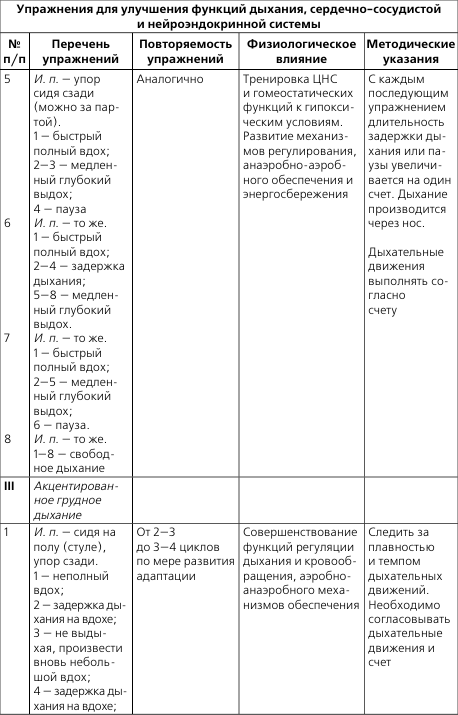
Примерный перечень специальных упражнений для борьбы с ревматическим полиартритом при подостром течении заболевания с поражением суставов кистей и пальцев

Рекомендуется использование локальных физических упражнений (см. табл. 2), особенно для пациентов детского возраста при подостром течении заболевания во всех периодах, при остром течении – во втором и третьем периодах в начале основной части.
И. п. – сидя, руки согнуты и опираются на локти. Дыхание свободное.
1. Развести пальцы рук и свести. 10 раз. Темп медленный, дыхание свободное.
2. Сжимать пальцы рук в кулак (большой палец снаружи) и разжимать; то же, но большой палец внутри. 12 раз. Темп средний.
3. Соединить по очереди каждый палец с большим (первым) пальцем и разъединять («колечки»). 6—10 раз. Темп медленный.
4. Щелчки каждым пальцем, меняя их. Выполнять 4–6 раз в среднем темпе, без усилий.
5. Круговые движения большим (первым) пальцем по часовой и против часовой стрелки – 6 раз в каждую сторону. Темп средний.
6. Когтеобразное сгибание первых и вторых фаланг всех пальцев и разгибание – «коготки». 6 раз. Темп медленный.
7. Опустить кисти рук в ладонную сторону и поднимать максимально в тыльном направлении. 10 раз. Темп средний.
8. Круговые движения в лучезапястных суставах по часовой и против часовой стрелки. 6 раз в каждую сторону в медленном темпе.
9. Повернуть ладони к себе и от себя – пронация и супинация. Выполнять 6—10 раз в среднем темпе.
10. Отведение и приведение кистей. 6—10 раз. Темп средний.
11. В положении руки «в замок» в опоре на правый локоть поднимать левый локоть и опускать. 6—10 раз, в медленном темпе, максимально прогибать лучезапястные суставы в тыльную сторону.
12. В положении руки «в замок» выполнять круговые движения в лучезапястных суставах по и против часовой стрелки. 6—10 раз. Темп средний.
13. В положении руки «в замок» одновременно сгибать левый лучезапястный сустав и разгибать правый и наоборот. 6—10 раз. Темп средний, основание кистей рук не разъединять.
14. Удерживая кисти рук «в замке», поворачивать их вправо и влево без остановки. 6—10 раз. Темп медленный, основание кистей рук не разъединять.
Таблетки
При стенокардии медикаментозное лечение назначает кардиолог. Для купирования приступа используется нитроглицерин. Расширяя сосуды, нитроглицерин устраняет спазм коронарных артерий.
Бета-адреноблокаторы (тимолол, метапролол, пропранолол) снижают ЧСС, артериальное давление и уменьшают потребность миокарда в кислороде. Бета-адреноблокаторы имеют ряд побочных эффектов. Их не рекомендуется назначать при наличии сахарного диабета, бронхиальной астмы, язвенной болезни.
Антагонисты кальция (верапамил, дилтиазем) снижают артериальное давление, предупреждают развитие инаркта миокарда. Расслабляют сосуды без задержки жидкости в организме. К сожалению, в процессе лечения этими препаратами чаще развивается сердечная недостаточность.
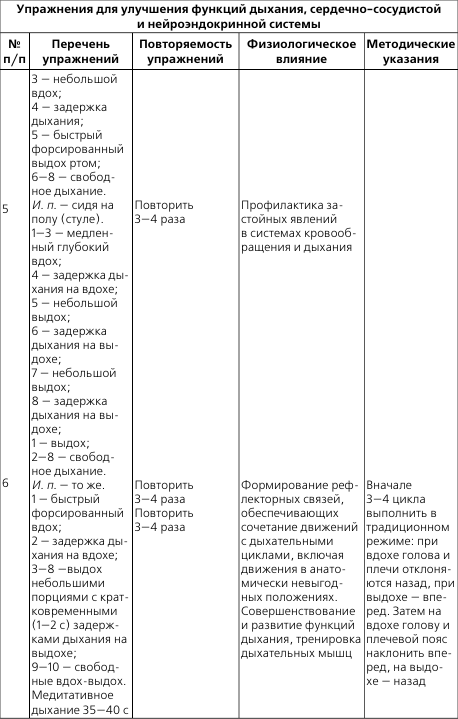
Антитромбоцитарные средства (антиагреганты) – продолжительный прием этих препаратов в большой степени уменьшает риск возникновения инфаркта миокарда. Прием антиагрегантов лежит в основе профилактики тромбоза.
Статиты (флувастатин, аторвастатин, розувастатин, правастатин) снижают уровень холестерина и триглециридов в крови, тем самым уменьшая риск возникновения инфаркта.
ЛФК и массаж при гипертонической болезни
Гипертонической болезнью (ГБ) страдают около 15–18 % взрослого населения экономически развитых стран. Она опасна развитием грозных осложнений (гипертонический криз, инфаркт миокарда, инсульт, острое поражение почек, сетчатки глаза) и существенным снижением трудоспособности заболевшего. В последние годы наметилась тенденция к увеличению частоты случаев гипертонии у школьников.
Среди причин ГБ следует назвать: врожденные дефекты крупных сосудов, нервное и психическое перенапряжение, стрессы, учебные перегрузки, травмы головного мозга, первичные заболевания почек. Предрасполагают к ГБ курение и алкоголь, бесконтрольный прием кофе, крепкого чая, соленой и жирной пищи, ожирение, сахарный диабет, климакс, наследственность, дисгармоничный образ жизни.
Основные симптомы. ГБ проявляется кратковременным или стабильным повышением артериального давления (АД), которое является следствием нарушения сложных механизмов нейроэндокринной регуляции сосудистого тонуса. При этом нарушается динамическое равновесие симпатического и парасимпатического отделов вегетативной нервной системы с превалированием первого, повышается тонус блуждающего нерва, усиливается выделение адреналина надпочечниками, который и стимулирует спазм сосудов и повышение АД.
Повышается тонус мелких артерий, увеличивается периферическое сопротивление току крови и нагрузка на сердце. Заболевание имеет волнообразное лечение, чаще хроническое с периодическими обострениями. Постепенно в органах развиваются органические изменения и появляются осложнения в виде ишемической болезни сердца, сердечной недостаточности, инсульта, патологии почек, артерий сетчатки, нижних конечностей.
I стадия, фаза А (предгипертоническая). Определяется склонность к повышению АД при стрессах, переутомлении. Может пройти самостоятельно при нормализации трудового режима, введении занятий физической культурой, перемене обстановки.
Стадия I, фаза Б (преходящая гипертония). АД повышается кратковременно, проходит при введении отдыха. Трудоспособность не нарушена.
II стадия, фаза А. АД повышено постоянно, но неустойчиво. На фоне лекарственного лечения снижается, но полностью не нормализуется. Начинается органическое поражение внутренних органов.
II стадия, фаза Б. Страдает функция почек, мозга, сердца.
III стадия, фаза А. Усиливается патология внутренних органов. Нарушается трудоспособность. Развивается сердечная недостаточность. Лечение проводится в стационаре.
III стадия, фаза Б. Стойкие тяжелые нарушения функции внутренних органов. Трудоспособность ограничена. Развивается почечная недостаточность, патология сосудов сетчатки с потерей зрения, нарушается двигательная функция нижних конечностей, возникают и другие опасные осложнения.
При I стадии АД может быть повышено до 160–180/95—105 мм рт. ст., появляются головные боли, шум, звон в голове, нарушается сон. При II стадии возможно повышение АД до 200/115 мм рт. ст. Боли в сердце, головокружение, нарушение зрения. При III стадии – стойкая гипертония. АД – 230/130 мм рт. ст. Выражена недостаточность функций внутренних органов.
В лечении ГБ двигательный режим сочетается с молочно-расти-тельным малосолевым питанием, лекарственной терапией, ЛФК и массажем. Действие ЛФК связано с усилением тонуса парасимпатического отдела нервной системы, который снимает повышение АД. Кроме того, стимулируются моторно-сосудистые реакции, улучшается гуморальная реакция АД.
Задачи ЛФК при ГБ – общее укрепление организма, оптимизация состояния ЦНС, эндокринной системы, нормализация АД и вестибулярного аппарата, улучшение психоэмоционального тонуса и адаптации к физической нагрузке, предупреждение осложнений. Методика ЛФК зависит от стадии болезни и общего состояния организма и оказывает лучший эффект на предгипертонической стадии.
Занятия ЛФК должны быть систематичными, постоянными. Следует применять общеукрепляющие упражнения (для всех мышечных групп) и специальные (произвольное расслабление мышц, дыхательные движения, для укрепления вестибулярного аппарата). Необходимо обучать умению расслаблять мышцы (аналогично чувству тяжести).
Эти упражнения снимают возбуждение сосудодвигательного центра, скелетных мышц, сосудов и снижают АД. Упражнения выполняются с полной амплитудой, свободно, без напряжения, без задержки дыхания, без натуживания. В начале курса ограничивают упражнения с переменой положения тела. Нагрузку следует рассеивать, чередовать работу разных мышечных групп.
Дыхательные упражнения выполняются с удлинением выдоха, возможно медитативное и диафрагмальное дыхание. В I и IIА стадии выполняются статические (и. п. – сидя, стоя) упражнения с удержанием гантелей и мячей до 2 кг, дыхательные и на расслабление. Показана гимнастика в воде, плавание, дозированная медитативная ходьба, игры, лыжи, гребля, бег трусцой.
Во IIБ стадии – больше упражнений на расслабление, дыхательных (и. п. – сидя), легких общеукрепляющих. Показан самомассаж задней поверхности шеи, затылка, лба (поглаживание, растирание).
При III стадии ЛФК выполняют в исходном положении сидя или лежа с высоким изголовьем в виде простейших упражнений для рук и ног, с паузами для отдыха, дыхательными и статическими медитативными упражнениями. После гипертонического криза ЛФК выполняют в исходном положении сидя или лежа с высоким изголовьем в виде простейших упражнений для рук и ног, с паузами для отдыха, дыхательными и статическими упражнениями. При улучшении состояния подключаются упражнения на равновесие.
Массаж при ГБ показан при гипертонии I и II стадии. При правильном проведении массажа АД понижается на 10–20 мм рт. ст. Уменьшается головокружение, боли в затылке, снижается ЧСС. Нормализуется функциональное состояние нервной системы; улучшается кровообращение и обмен веществ; снижается возбудимость нервно-мышечного аппарата сосудистой стенки. Можно нормализовать АД и массажем живота. Продолжительность массажа – 10–15 мин. Необходимо измерение АД до и после процедуры.
Положение пациента сидя. Массируются задняя поверхность шеи, начиная от волосистой части головы, затем область надплечья, верхняя часть спины и позвоночного столба. Применяются непрерывистое поглаживание, полукружное растирание, поперечное и продольное разминание. Особенно тщательно массируют сосцевидные отростки.
пальцевое, спиралевидное и линейное, неэнергичное пиление. Разминание шеи, надплечий, плеч и области лопаток. Используются все виды глубокого разминания. Приемы поглаживания и разминания являются основными. Им в данной методике отводится большее время. Особенно в области затылочных бугров и сосцевидных отростков.
Примерные комплексы упражнений при гипертонической болезни
Комплекс 1. Режим щадящий
И. п. – сидя.
1. Ходьба 20–40 с.
2. Руки вверх – вдох, вниз – выдох. 4–6 раз.
3. И. п. – руки на поясе. Медленно отводить плечи и локти назад – вдох, прогнуть спину. И. п. – выдох. 4–6 раз.
4. И. п. – руки на поясе. Выпрямлять поочередно ноги, не отрывая пяток от пола. 5–8 раз.
5. Медленно, на вдохе, сгибать руки, отводя локти в стороны. И. п. – выдох. 5–7 раз.
6. И. п. – ладони на бедрах. Медленно, на вдохе, делать поворот влево, левую руку в сторону. И. п. – выдох. 2–5 раз.
7. И. п. – ноги вперед, руки на поясе. Разводить ноги врозь, скользя по полу. 5–8 раз. Дыхание свободное.
8. Поднимание рук в стороны – вдох. И. п. – выдох. 5–7 раз.
9. И. п. – ноги расставлены, руки на бедрах. Наклон вперед – выдох. И. п. – вдох. 4–6 раз.
10. Встать со стула – вдох, одной рукой опереться о стол. И. п. – выдох. 5–6 раз.
11. Медленно, на вдохе, отвести руки назад. И. п. – выдох. 4–6 раз.
12. Отдых сидя 2–3 мин.
Комплекс 2. Режим полупостельный
И. п. – сидя на стуле.
Руки в стороны – вдох, и. п. – выдох. 4–5 раз.
1. И. п. – то же, руки на плечах, локти в стороны. Вращение рук в плечевых суставах в разные стороны. 12–16 раз. Дыхание произвольное.
2. И. п. – сидя на стуле, ноги выпрямлены вперед, пятки на полу. Вращение стоп 6–8 раз в каждую сторону. Дыхание произвольное.
3. И. п. – сидя на стуле. Поворот туловища вправо, правую руку в сторону, левой рукой коснуться спинки стула справа – выдох, и. п. – вдох. То же в другую сторону. По 4–6 раз в каждую сторону.
4. И. п. – то же. Правая нога выпрямлена вперед, левая согнута в коленном суставе. Смена положения ног. 8—12 раз. Дыхание произвольное.
5. И. п. – сидя на краю стула, облокотившись на спинку, ноги выпрямлены вперед, правая рука на груди, левая на животе. Диафрагмально-грудное дыхание. 3–4 раза.
6. Ходьба обычная, с высоким подниманием коленей. 1–1,5 мин.
7. И. п. – о. с. Расслабленное потряхивание мышц ног. 2–3 раза каждой ногой.
8. И. п. – то же. Поднимание на носки, руки скользят вдоль туловища к подмышечным впадинам – вдох. И. п. – выдох.
9. И. п. – стоя, ноги на ширине плеч, руки на пояс. Перенести тяжесть тела на одну ногу, сгибая ее в коленном суставе, одноименную руку в сторону – вдох. И. п. – выдох. 4–6 раз в каждую сторону.
10. И. п. – то же. Наклон вправо, левую руку за голову – вдох. И. п. – выдох. 4–6 раз в каждую сторону.
11. И. п. – стоя, одной рукой держась за спинку стула. Махи ногой вперед – назад с расслаблением мышц ног. 5–8 раз каждой ногой.
Физические нагрузки
Спорт – это положительный стресс для организма. Изменение давления человека при физической нагрузке встречается очень часто, что обусловлено особенностями организма и предпочитаемым видом спорта. Выполнение упражнений стимулирует выброс адреналина, играющего важную роль в адаптации человека к факторам внешней среды.
Увеличение концентрации адреналина в крови связывают с активацией симпатического звена нервной системы. Во время выполнения физических упражнений дыхание становится более частым, улучшается циркуляция жидкости в организме. Это требует от организма дополнительных затрат. Артериальное давление нередко повышается в повседневной жизни – во время поднятия тяжестей, при длительной ходьбе пешком, а также в случае нервного напряжения.

В повышении АД задействованы следующие системы организма:
- сердечно-сосудистая – кровь двигается быстрее, насыщая ткани полезными веществами, улучшается тонус артерий и вен;
- дыхательная – легкие расправляются и наполняются воздухом, внутренние органы получают больше кислорода;
- гуморальная – ускоряется обмен веществ в организме, повышается синтез некоторых гормонов, нарастает мышечная масса.
У тренированных людей, деятельность которых подразумевает занятия спортом или другие виды физической активности, изменения показателей гемодинамики во время и после проделанных упражнений может не наблюдаться вовсе. Важно то, за какое время повышенные показатели вернутся к норме. Если они сохраняются в течение нескольких часов, это может свидетельствовать о гипертензии.
Физически слабый организм реагирует на новые упражнения кратковременным повышением АД. Увеличение на 15–20 мм рт. ст. в течение часа является вариантом нормы. Длительное сохранение высоких показателей свидетельствует о скрытых проблемах сосудистой системы. Артериальная гипертензия на начальной стадии наблюдается только в стрессовых ситуациях, никак не проявляя себя в спокойной обстановке.
Если высокое давление возникло при нагрузках, и в течение часа показатели АД так и не вернулись в норму, у человека могут наблюдаться:
- головокружение, сопровождающееся покраснением глаз, мерцающими «мушками» в поле зрения, тошнотой и рвотой;
- боли в сердце ноющего, сжимающего характера, вплоть до приступа стенокардии вследствие спазма коронарных сосудов;
- вялость и заторможенность, онемение конечностей, а также нарушение дикции могут указывать на ишемию мозговой ткани;
- внешние признаки – покраснение лица, чрезмерное потоотделение, постоянная одышка, внезапные приступы кашля.
Бороться с гипертензией, вызванной одним из вариантов физического труда, сложнее, чем с привычным повышением АД. Стабилизация показателей гемодинамики зависит от индивидуальных особенностей организма. Людям, склонным к сосудистым болезням, стоит носить с собой таблетку, нормализующую АД, и внимательно следить за самочувствием при выполнении новых упражнений.
Регуляция тонуса сосудов осуществляется с помощью симпатического и парасимпатического звена нервной системы. У людей с симпатикотонией в стрессовых ситуациях АД повышается. Преобладание парасимпатической нервной системы является одним из факторов развития гипотонии, о чем стоит помнить при выполнении спортивных упражнений.
К снижению артериального давления приводят:
- вегетососудистая дистония по гипотензивному типу;
- несоответствие выбранного комплекса упражнений физическим возможностям человека;
- истощение ресурсов организма (авитаминоз, переутомление);
- пороки сердца, пролапс митрального клапана;
- приступы стенокардии в анамнезе.
Если АД понижается только во время физических нагрузок и быстро возвращается к нормальным показателям в течение часа после тренировки – это может свидетельствовать об астении. Неправильное питание, сидячий образ жизни, лишний вес и отсутствие физических упражнений в прошлом делают организм особенно уязвимым. Продуманные тренировки с преобладанием динамического компонента помогут организму укрепиться.
Многие люди жалуются на слабость и головокружение после тренировки. При обеспечении полноценного отдыха их состояние быстро нормализуется. Если пониженное АД сохраняется в течение длительного времени после тренировки, это может свидетельствовать о снижении сосудистого тонуса, которое приводит к ВСД и стойкой гипотонии.
Снижение показателей на 10–20 мм рт. ст. характеризуется:
- головокружением, сонливостью;
- выраженной слабостью;
- помутнением в глазах, расплывчатостью зрения;
- болью за грудиной;
- ощущением нехватки кислорода.
Падение АД до 90 на 60 мм рт. ст. и ниже может привести к неожиданной потере сознания. Чтобы не допустить развития коллапса, нужно внимательно относиться к своему состоянию во время тренировки. Гипотоникам лучше всего подходят пешие прогулки, ЛФК и плавание, способствующие укреплению сосудистой системы.
Даже опытные спортсмены, имея высокую выносливость, должны контролировать свое состояние во время тренировок. Перед первым занятием рекомендуется посетить доктора, который должен оценить уровень АД, напряженность пульса, частоту дыхания и затем дать рекомендации по поводу желаемого вида спорта.
Для улучшения состояния кровеносной системы во время тренировок нужно:
- обеспечить достаточную теплоотдачу за счет качественной одежды (правильного размера, соответствующей сезону);
- измерять АД за 20 минут до тренировки и через 10 минут после каждого занятия спортом;
- выбирать профессионально оборудованные помещения с хорошей вентиляцией и отсутствием вблизи объектов производства;
- пить достаточное количество чистой воды (не меньше чем 2 л ежедневно).
Желающие заниматься спортом должны помнить о правильном питании. Любовь к жирной и жареной пище, а также злоупотребление алкоголем негативно сказывается на состоянии сосудов. Стоит ограничить количество выпитого кофе и черного чая. Для улучшения тонуса сосудов в рацион нужно включить больше продуктов, содержащих K и Mg.
Во врачебной практике в течение многих веков показателем нормального АД было установлено значение 120/80 мм рт. ст. Спортивные упражнения, являющиеся положительным стрессом для организма, способны привести к незначительному повышению давления. Показатели, оптимальные для конкретного человека, имеют название «рабочих». Если человек хорошо себя чувствует, имея показатели 100/70 – это не является поводом для беспокойства.
- для мужчин 18–50 лет –/80–85 мм рт. ст.;
- для женщин 18–50 лет –/80–85 мм рт. ст.;
- цифра в 140/90 мм рт. ст. является границей, свидетельствующей о развитии артериальной гипертензии.
Во время интенсивных занятий спортом давление ранее нетренированного человека при нагрузке может повышаться на 15–25 мм рт. ст. В норме показатели должны возвращаться к «рабочим» через полчаса. Сохранение повышенного АД в течение нескольких часов указывает на гипертензию. Первая стадия гипертонической болезни подразумевает показатели в 140–159/90–99 мм рт. ст.
Лучше воздержаться от интенсивных упражнений в период обострения хронических болезней, при тяжелых сердечных патологиях, а также в случае предполагаемой беременности.
От физических нагрузок стоит отказаться людям, страдающим:
- частыми резкими перепадами давления в повседневной жизни;
- тромбозом сосудов нижних конечностей;
- нарушением мозгового кровообращения.
Если давление спустя полчаса так и не пришло в норму, стоит задуматься о других видах физической нагрузки. При резком ухудшении состояния, возникшем на фоне двигательной активности, занятия спортом на время должны быть прекращены.
Лечебное питание. Больным с ишемической болезнью сердца рекомендуется включить в рацион в обязательном порядке мед, орехи, курагу, изюм, соевые продукты, кисломолочную продукцию, лимоны, тыкву и семечки тыквы, шиповник.
При повышенной массе тела следует исключить мясо жирных сортов, маргарин, сливочное масло. Заменить животные жиры на растительные. Это делается для того, чтобы снизить холестерин в крови. Пища должна быть богата витаминами и микроэлементами.
Лекарственные препараты. Больной с ИБС должен принимать две основные группы препаратов:
- Содержащие нитроглицерин и его производные длительного действия. Они нужны для снятия спазма в коронарных сосудах, чтобы облегчить доступ кислорода к сердечной мышце.
- Медикаменты, направленные на улучшение состава крови, уменьшающие ее свертываемость для предотвращения образования тромбов (например, аспирин).
Помимо этого возможно применение препаратов для снижения холестерина в крови и медикаментов, ускоряющих обменные процессы в организме.
Нелишним будет назначение витаминов, в особенности Е, Р и аскорбиновой кислоты. Не стоит напоминать, что лечение должен строго расписать лечащий врач.
Стенокардия представляет собой патологический болевой синдром, проявляющийся под воздействием внешних факторов (чрезмерные физические нагрузки, прием пищи, стрессовые состояния и так далее) и характеризующийся выраженным чувством дискомфорта за грудной клеткой.
Ранее данное заболевание в официальных медицинских справочниках именовалось «грудной жабой», в настоящее время это название сохранилось в народных лечебниках. Может сопровождаться аритмией (нестабильный пульс). Болевой синдром отличает неожиданное резкое возникновение и иррадиация в прилегающие области человеческого тела: шея, между лопаток, левое плечо, челюсть.
Продолжительность приступа, как правило, не превышает 15 минут. Ускорить процесс снятия болевого синдрома можно прекращением деятельности, вызвавшей боль, и приемом лекарственного средства фармакологической группы нитратов, обладающего непродолжительным действием.
Ниже мы рассмотрим комплекс дыхательных и физических упражнений для выполнения в условиях стационара и в домашних условиях с целью предупреждения возникновения болевого синдрома и экстренного купирования приступа без использования медикаментозной терапии.
Не медикаментозная терапия после диагностирования стенокардии направлена на снижение риска развития инфаркта миокарда при ишемической болезни сердца (ИБС) путем изменения привычного образа жизни пациента.
- Желательным является полный отказ от курения или минимизация использования табака. Это направлено на опосредованное восстановление функций сердечно-сосудистой системы влиянием через дыхательную систему организма человека.
- Умеренные физические нагрузки, направленные на борьбу с гиподинамией и, как следствие, стимулирование работы сердечно-сосудистой и дыхательной систем.
- Показано назначение бессрочной лечебной диеты, связанной со снижением в ежедневном рационе соли, а также жареной и острой пищи.
- Гимнастика при стенокардии предполагает подбор индивидуальных нагрузок в зависимости от стадии болезни и частоты проявления приступов болевого синдрома: чем тяжелее течение патологии, тем меньше физическая нагрузка и продолжительность выполнения упражнений.
- Обязательное разделение комплекса упражнений на три части: разминка, основная группа ЛФК и заминка. Разминка позволяет подготовить организм к выполнению упражнений, основная группа обеспечивает оптимальное воздействие на системы организма, заминка позволяет закрепить полученный эффект и выйти из ЛФК без перепадов давления.
- При назначении упражнений важно придерживаться правила об отсутствии резких движений во время выполнения ЛФК.
Что такое артериальная гипертензия и как её лечить
- Роль стенокардии в ишемических формах болезни
- В каких случаях прогноз неблагоприятный
- Тактика и задачи лечения
- Как купировать приступ стенокардии
- Лечение на этапе «Скорой помощи»
- Лечебные мероприятия в условиях стационара
- Лечение в поликлинических условиях
- Другие способы лечения
- Применение массажа
- Лечебная физкультура
- Народные средства
Стенокардия — клиническая форма ишемической болезни сердца, которая имеет типичные проявления в виде:
- приступов загрудинных болей давящего характера с иррадиацией в левое плечо, лопатку, челюсть;
- боли длительностью по времени до 30 минут с самопроизвольным окончанием или под влиянием нитроглицерина;
- связи с физической или эмоциональной нагрузкой.
Наличие только двух признаков говорит о нетипичной стенокардии, а только одного — вообще не связывается с диагнозом.
Подобные жесткие установки в диагностике необходимы для соблюдения возможности проводить лечение стенокардии на всех этапах по единому алгоритму.
Статистические исследования показывают увеличение распространенности стенокардии среди населения по мере старения:
- среди женщин в группе 45 – 64 лет ее имеют 5 – 7%, а в возрасте 65 – 84 года — 10 – 12%;
- среди мужчин этот показатель соответственно растет с 4 – 7% до 12 – 14%.
Не всегда результаты зависят от того, как лечить стенокардию. Изучены и выявлены факторы, отрицательно влияющие на течение заболевания и приводящие к худшим результатам. Среди них:
- наличие признаков сердечной недостаточности и слабости левого желудочка по УЗИ сердца;
- стенозирование крупных коронарных сосудов со значительным распространением зоны ишемии;
- тяжелый болевой синдром;
- пожилой возраст пациентов;
- преобладание депрессии в поведении больных.
Обе задачи непосредственно влияют на прогноз и длительность жизни пациентов.
- отказаться от курения, спиртных напитков, крепкого кофе;
- перейти на диету с ограничением животных жиров (жирное мясо, сметана, сливки, сало, масло) и легко усваиваемых углеводов (сладости, выпечка);
- сократить физические нагрузки до умеренных, заставить себя больше двигаться, делать зарядку;
- при лишнем весе проводить разгрузочные низкокалорийные дни;
- заняться аутотренингом, йогой, подходящими успокаивающими процедурами для нормализации сна, улучшения переносимости стрессовых ситуаций.
Пациент должен составить реальный план своих действий и четко придерживаться его положений. Лечение на разных этапах осуществляется своими методами.
Приступ стенокардии может возникнуть в любое время и не зависит от места. Больной с помощью помощников должен:
- сесть (укладываться лежа не обязательно);
- освободить плотный воротник и пояс для свободного дыхания;
- положить под язык таблетку Нитроглицерина или брызнуть Изокет из баллончика;
- если приступ случился дома, можно поставить горчичник на область сердца;
- делать массаж кожи над областью сердца, это помогает сократить длительность болей;
- народное лечение рекомендует выпить глоток коньяка (не больше) для расширения сосудов.
Действие нитроглицерина заканчивается через 5 минут. Можно повторно принять таблетку. Некоторые люди чувствуют сильные головные боли и головокружение. Это связано с резким снижением артериального давления, особенно характерно для гипертоников. Рекомендуется уменьшить дозировку вдвое, поделив таблетки пополам.
При отсутствии эффекта или интенсивных болях следует вызвать «Скорую помощь».
Валидол остается препаратом выбора, он помогает успокоиться, по силе действия значительно слабее нитроглицерина. Но некоторые пациенты любят именно этот препарат.
Врач «Скорой помощи» обычно интересуется принятыми препаратами. В арсенале «Скорой» имеются более сильные обезболивающие средства для купирования приступа:
- коронаролитики, снимающие спазм сердечных сосудов (Папаверин, Платифиллин);
- аналгетики наркотического ряда (Морфин, Промедол, Омнопон).
Они вводятся подкожно при отсутствии эффекта от нитроглицерина.
Кардиологическая бригада вводит Дроперидол и Фентанил внутривенно, возможно кратковременное вдыхание закиси азота.
При затянувшемся и тяжелом приступе стенокардии пациента госпитализируют в стационар.
Для медикаментозного лечения стенокардии в условиях стационара применяются препараты разных групп, в соответствии со стандартами терапии. Фармакологическое действие направлено на предупреждение приступов, снятие спазма коронарных сосудов, уменьшение потребности миокарда в кислороде и нормализацию обменных процессов в клетках.
Выделяют две группы основных лекарств при стенокардии.
Первая линия — группа β-адреноблокаторов и средств, вызывающих закрытие кальциевых каналов (Обзидан, Индерал, Анаприлин). Показаны для монотерапии (единственным препаратом) или в комбинации с другими средствами.
Вторая линия — добавляются к препаратам первой линии, но иногда сами становятся средствами первичного лечения. К ним относятся:
- нитраты удлиненного действия (как нитроглицерин, но действуют до 12 часов) Сустак, Нитросорбид, Нитранол, Эринит;
- ингибиторы на уровне ферментов — Хлорацизин, Триметазин, Никорандил, Ивабрадин;
- при стабильной стенокардии пациентам назначаются препараты, снижающие свертываемость крови (Тромб асс, Кардиомагнил, Клопидогрел).
После выписки из стационара пациенту рекомендуются средства, предупреждающие приступы стенокардии и замедляющие развитие атеросклероза в сосудах сердца.
- Продолжается терапия одним или двумя препаратами (первой и второй линии). Назначается Курантил для нормализации вязкости крови и профилактики тромбоза.
- Препарат из группы статинов подбирается по показаниям.
Сочетание стенокардии с гипертонической болезнью, сахарным диабетом, сердечной недостаточностью, нарушениями ритма и проводимости требует очень осторожного подбора дозировки для пожилых людей. Не стоит давать им свои таблетки. Даже хорошие средства могут оказывать чрезмерное действие.
- Мерказолил, Метилтиоурацил содержат гормоны щитовидной железы, задерживают развитие атеросклероза и расширяют сосуды, применяются курсами в небольших дозировках.
- К средствам комбинированного действия относят Коронтин, Фаликор, Интенкордин.
- Под контролем коагулограммы рекомендуется длительный прием современных аспириновых антисвертывающих средств.
- Для нормализации метаболических процессов в мышце сердца показан курсовой прием Калия оротата, Панангина или Аспаркама, витаминов группы В с фолиевой кислотой, назначается никотиновая кислота в инъекциях.
Чтобы вылечить стенокардию, рекомендуется провести курсовое санаторно-курортное лечение в привычной климатической зоне. Не следует стремиться на курорты республиканского значения. При перемене климата приступы могут участиться.
В каждой области существуют реабилитационные отделения, центры санаторного типа. В них возможно лечение за счет средств фонда обязательного медицинского страхования (для пациента бесплатно) и с дополнительными платными услугами по питанию и терапии.
В стандарты включены все необходимые препараты, массаж, ЛФК, бальнеологическое лечение (ванны, души), применение аутотренинга.
Применение массажа
Профессиональный массаж при стенокардии рекомендуется применять только между приступами при отсутствии болей.
Применяется массаж спинномозговых точек в шейно-грудном отделе позвоночника, в межлопаточной области, в области левого плеча и грудины.
Процедура длится 15 – 20 минут, курс – 10 сеансов. Массаж можно повторять дважды в год.
В случаях сочетания стенокардии с гипертонической болезнью, поражениями головного мозга сочетают массаж воротниковой зоны и электрофорез с Эуфиллином.
Комплекс ЛФК при стенокардии должен подбираться индивидуально врачом с учетом последних анализов, данных ЭКГ и клинических симптомов.
При легкой степени стенокардии рекомендуется делать подъемы рук, медленные повороты и наклоны туловища, подъем ног сидя на стуле. При частых приступах следует период постельного режима, затем дозированная ходьба.
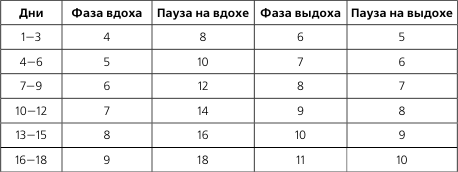
Дыхательные упражнения «учат» миокард обходиться меньшим количеством кислорода, способствуют улучшению вентиляции, снятию гипоксического состояния. Рекомендуется 2 – 3 раза в день глубоко подышать, соблюдая следующие правила:
- помещение должно быть хорошо проветрено, лучше заниматься на улице;
- вдох делать носом на счет от 1 до 3, затем задержать дыхание на счет 1, 2 и медленно выдохнуть через рот со счетом до пяти;
- при выдохе рекомендуется легкими движениями «поколотить» себя по грудной клетке.
Народные средства
Лечение стенокардии в домашних условиях не обходится без использования народных средств.
В настоящее время «рациональные» лекари рекомендуют растолочь 300 г чеснока и перемешать его с тремя порезанными лимонами и медом. Настаивать не менее недели. Принимать по столовой ложке за полчаса до еды. Сочетается действие фитонцидов с витамином С и природными биоактивными веществами.
Интересен такой рецепт: в 2 стакана куриного бульона добавить 10 очищенных зубчиков чеснока, проварить около 15 минут. Незадолго до окончания добавить мелко покрошенный средний пучок петрушки. Бульон процедить. Отваренный чеснок и петрушку перетереть и снова поместить в бульон. Рекомендовано пить по 1/3 стакана перед едой.
Боярышник принимают в виде настойки 10 – 15 капель перед едой или вместе с шиповником отваривают и пьют как компот.
Из травы пустырника в аптеке можно приобрести готовую спиртовую настойку. Принимать по 10 – 15 капель.
Для расширения коронарных сосудов рекомендуется приготовить отвар из хвои (сосны или ели), ягод шиповника и луковой шелухи в пропорции 5:3:2. Варить 10 минут на слабом огне, затем настаивать 8 часов. Пить в виде чая.
Смесь кураги, чернослива, грецких орехов с медом и размельченным лимоном содержит необходимые витамины, полезна при болезнях сердца.
Лечение стенокардии народными средствами не исключает назначенные лекарственные препараты. Прием антикоагулянтов с рекомендациями знахарей может быть опасен из-за усиления действия. Появление аллергической реакции в виде сыпи, кожного зуда — сигнал к прекращению употребления приготовленного средства.
При лечении стенокардии не стоит впадать в уныние. Помните, что настроение влияет на прогноз заболевания.
ЛФК и массаж при сердечной недостаточности
Сердечная недостаточность – состояние, при котором не полностью обеспечиваются потребности организма в кровоснабжении. Это результат длительной перегрузки сердца. Причинами могут быть воспалительный процесс в сердечной мышце, нарушение обмена веществ в миокарде, токсикозы, инфекционные заболевания, сахарный диабет.
Факторами риска являются: длительная вынужденная гиподинамия, различные вредные привычки, очаги хронической инфекции. При сердечной недостаточности нарушается гемодинамика (уменьшается ударный объем, увеличивается частота сокращений), нарушается сердечный (коронарный) кровоток, ухудшается энергетика в миокарде, замедляется скорость кровотока в организме, развивается гипоксия, страдает функция внутренних органов, нервной системы.
Основные симптомы. Различают лево– и правожелудочную сердечную недостаточность. При левожелудочковой развивается застой крови в малом круге кровообращения (одышка, кашель, отек легких, приступы сердечной астмы). При правожелудочной – застой крови в большом круге кровообращения, (увеличение печени, отек ног, жидкость в животе – асцит).
• I степень (Н-I) – признаки недостаточности (утомляемость, одышка, сердцебиение) появляются на фоне физической нагрузки (у грудных детей – на фоне грудного кормления);
• III степень – тяжелые необратимые органические изменения в органах и системах.
ЛФК является одним из компонентов лечения, так как способствует компенсации признаков недостаточности, улучшению коронарного кровотока и обмена веществ в миокарде, активизации внесердечных факторов кровообращения, улучшению нервно-психического статуса человека, предупреждению осложнений.
ЛФК проводится индивидуальным методом в палате длительностью по 15 мин. Выполняются активные упражнения для мелких и средних мышц в медленном темпе, пассивные – для крупных из облегченных исходных положений; дыхательные упражнения статические и динамические, а также упражнения на расслабление. Такая лечебная гимнастика характерна для II стадии (Н-II).
При I стадии (Н-I) режим чаще всего полупостельный. ЛФК выполняется малогрупповым методом или индивидуальным из всех исходных положений в виде активных упражнений для всех мышечных групп, но без отягощения, без сопротивления. Допускается ходьба, корригирующие упражнения, на расслабление, дыхательные в медленном и среднем темпе в течение 20 мин.
По мере исчезновения клинических признаков болезни основной задачей становится постепенно усиливающаяся тренировка сердечно-сосудистой системы с целью повышения адаптации организма к физическим нагрузкам. В занятия включаются упражнения для средних и крупных мышечных групп, различные виды ходьбы и медленный бег.
Упражнения умеренной и (изредка) большой интенсивности должны чередоваться с упражнениями для дистальных отделов рук и ног и дыхательными упражнениями. Основные исходные положения – лежа, сидя и стоя – тоже должны чередоваться на протяжении всего занятия. Количество упражнений, выполняемых в исходном положении лежа, несколько уменьшается.
ЧСС на максимуме нагрузки на первых занятиях может увеличиваться на 24–30 уд./мин, а по мере адаптации к физической нагрузке на 60–80 % по отношению к исходному, но не должно превышать 120–140 уд./мин. Упражнения чередуются с, рекомендованными для Н-II и Н-III. Каждое упражнение повторяется 5–8 раз.
При недостаточности кровообращения во II стадии заболевания двигательный режим больного значительно ограничен, поэтому на занятиях ЛФК возрастает роль общетонизирующего действия физических упражнений. Упражнения малой интенсивности должны быть направлены на уменьшение неблагоприятного влияния гипокинезии, улучшение кровоснабжения и обменных процессов в миокарде, повышение функции ЦНС и настроения.
Упражнения для дистальных отделов рук и ног и дыхательные упражнения стимулируют экстракардиальные факторы кровообращения, облегчают работу сердца, компенсируют явления сердечной недостаточности. Эти упражнения способствуют урежению сокращений сердца при тахикардии, улучшению обменных процессов в сердце, активизации периферического кровообращения, уменьшению гипоксемии и застойных явлений.
В занятиях лечебной и утренней гимнастикой используются исходные положения лежа и сидя, а при улучшении состояния и стоя. В занятия ЛФК включаются упражнения в ходьбе. ЧСС во время первых занятий должна увеличиваться не более чем на 8—10 уд./мин, а к концу занятия возвращаться к исходному уровню или быть незначительно выше исходного.
Перечень упражнений, применяемых при недостаточности кровообращения I стадии
И. п. – лежа, дыхание свободное, повторить 10–12 раз.
1. Дугами вперед руки вверх – вдох, руки через стороны вниз – выдох.
2. Поочередное отведение ног в сторону.
3. Подняв ногу, круговые движения в тазобедренном суставе.
4. Имитация движений ног при езде на велосипеде.
5. Переход в положение сидя с помощью и без помощи рук.
6. И. п. – сидя, ноги согнуты. Поочередное или одновременное отведение рук в стороны – вдох. И. п. – выдох.
7. Поочередное поднимание рук вверх – вдох. И. п. – выдох.
8. Поворот туловища в сторону с отведением одноименной руки – вдох. И. п. – выдох.
9. Наклон туловища в сторону, рука тянется к полу – выдох. И. п. – вдох.
10. Руки к плечам, вращение в плечевых суставах.
11. Поочередное разгибание и сгибание ног в коленных суставах.
12. Имитация ходьбы.
13. Поочередное отведение ног в стороны с выпрямлением в коленных суставах.
14. Поворот головы в сторону.
15. Наклон головы вперед и назад.
И. п. – сидя.
1. «Ходьба» (сидя). Темп средний. 30–60 раз.
2. Потягивание. И. п. – руки за голову. Руки вверх – вдох, задержка дыхания (2–4 с). И. п. – выдох. 6–8 раз.
3. Поворот вправо, правую руку в сторону (вдох), фиксация в крайней позиции. И. п. – выдох. По 3–5 раз в каждую сторону.
4. И. п. – руками держаться за сиденье стула. С выдохом сгибать то левую, то правую ногу, подтягивая бедро к животу с фиксацией в течение 1–2 с. По 3–5 раз каждой ногой.
5. Грудное дыхание с задержкой на вдохе в течение 2–4 с и последующим ступенчатообразным выдохом (4–6 с). Повторить 3–5 раз.
6. Попеременное поднимание рук вверх, фиксация в крайней позиции. Темп средний. 4–6 раз для каждой руки.
7. Наклоны с парадоксальным дыханием. Наклон влево (форсированный вдох), правая рука вверх (над головой). И. п. – выдох. То же в другую сторону. По 3–5 раз в каждую сторону.
8. Опираясь на спинку стула и держась за сидение, медленно вытянуть ноги, зафиксировать в крайней позиции на 2–3 с, выпрямив туловище сделать вдох, и. п. – выдох (сгибание-разгибание выполнять не отрывая пяток от пола). 4–6 раз.
9. Согнуть руки к плечам, сводя лопатки, развернув грудь (вдох). И. п. – выдох. 4–6 раз.
10. Медленно переступать ногами на месте (5—10 см от пола) в течение 1–1,5 мин.
11. Сидя с расслаблением мышц медитативная релаксация 30 с.
И. п. – стоя. Повторить 8—10 раз.
1. Руки вверх, ногу назад на носок – вдох. И. п. – выдох.
2. Повороты направо, руки в стороны – вдох. И. п. – выдох. То же в другую сторону.
3. Руки в стороны – вдох, наклон вперед, кисти касаются коленей – выдох, выпрямиться, руки в стороны – вдох. И. п. – выдох.
4. Выпад вправо (влево), руки в стороны – вдох. И. п. – выдох.
5. Присед, руки вперед – вдох. И. п. – выдох. И. п. – стоя ноги врозь. Повторить 10–12 раз.
6. Держась руками за спинку стула, небольшой наклон туловища вперед – выдох. И. п. – вдох.
7. Держась руками за спинку стула, поднимание на носки – вдох. И. п. – выдох.
8. Поочередное поднимание согнутой в коленном суставе ноги – выдох. И. п. – вдох.
9. Держась за спинку стула, поочередное отведение ноги в сторону.
10. Держась за спинку стула, поочередное отведение ноги назад.
11. Держась за спинку стула, полуприсед – выдох. И. п. – вдох.
Примерный перечень упражнений при II стадии. Повторить 5–7 раз
Упражнения выбираются методистом в зависимости от состояния пациента. И. п. – лежа на спине, руки вдоль туловища.
1. Поочередное или одновременное поднимание рук вверх – вдох, и. п. – выдох.
2. Поочередное или одновременное отведение рук в стороны – вдох, и. п. – выдох.
3. Согнуть руки, кисти скользят по туловищу к подмышечным впадинам – вдох, и. п. – выдох.
4. Опираясь руками, согнутыми в локтях, прогнуться в грудной части позвоночника – вдох, и. п. – выдох.
5. Поднимание одной руки вверх, смена положения рук.
6. Поочередное сгибание и разгибание ног в коленных и тазобедренных суставах.
7. Поднимание прямой ноги – выдох, и. п. – вдох.
8. Разведение ног – выдох, и. п. – вдох.
И. п. – лежа на спине, руки за голову, локти вперед.
9. Разведение локтей – вдох, и. п. – выдох.
И. п. – лежа на спине, упор руками о постель.
10. Переход в положение сидя с помощью рук – выдох, и. п. – вдох.
11. Поворот на правый бок, переход в положение сидя со спущенными ногами.
И. п. – сидя, ноги согнуты.
12. Поочередное или одновременное отведение рук в стороны – вдох, и. п. – выдох.
13. Поочередное поднимание рук вверх – вдох, и. п. – выдох.
14. Поворот туловища в сторону с отведение одноименной руки – вдох, и. п. – выдох.
15. Наклон туловища в сторону, рука тянется к полу – выдох, и. п. – вдох.
16. Руки к плечам, вращение в плечевых суставах.
17. Поочередное сгибание и разгибание ног в коленных суставах.
ЛФК и массаж при атеросклерозе
Атеросклероз – хроническое заболевание, поражающее артерии с формированием на их внутренней оболочке очагов липидных отложений (бляшек). В последующем в них разрастается соединительная ткань (склероз) и откладываются соли кальция. Развивается деформация и сужается просвет сосуда вплоть до его полного закрытия.
Причинами атеросклероза считается переедание, злоупотребление жирной пищей (животные жиры: сало, сливки, сметана), отсутствие или недостаточность в пище продуктов, содержащих клетчатку, гиповитаминоз и прочие формы пищевого дисбаланса. Симптомы заболевания определяются локализацией патологического процесса.
Массаж предупреждает прогрессирование процесса, стимулирует развитие кровотока в пораженных участках через соседние (коллатеральные) сосуды, нормализует обмен веществ в тканях. Выполняется массаж воротниковой зоны, головы, спины, живота, нижних конечностей. Исключаются ударные приемы, рубление, поколачивание и выжимание.
Инновационный комплекс лечебной гимнастики при атеросклерозе с преимущественным поражением сосудов головы
И. п. – стоя прямо.
1. Ходьба в среднем темпе 30 с – 1 мин.
2. Грудное дыхание. Ноги врозь, ладони на нижней части грудной клетки. Отводя голову назад – вдох, нажимая руками на ребра и опуская голову – выдох. Темп медленный. 4–6 раз.
3. И. п. – о. с. Руки к плечам, затем вытягивая их вверх, выпрямить спину и поднять голову – вдох. Руки к плечам и вниз, слегка наклоняя голову – выдох. 3–6 раз.
4. Поднимание ноги вперед. Ноги вместе, одной рукой держаться за спинку стула. Поочередно поднимая ноги вперед – выдох, опуская – вдох. Темп средний. 3–5 раз.
5. Глубокое дыхание. Ноги врозь. Отводя плечи назад – сделать глубокий вдох, положить руки на пояс, с выдохом опустить расслабленные руки вниз, слегка наклонить голову. Темп медленный. 3–5 раз.
6. Поверхностное медитативное дыхание в течение 1 мин, после чего повторить глубокое дыхание: на 1–4 – вдох, на 5–8 – выдох.
7. Наклоны в сторону. Ноги врозь, руки на пояс. Наклон влево – выдох, и. п. – вдох. Темп медленный. 3–6 раз.
8. Дыхание с отведением рук. И. п. – о. с. Руки через стороны вверх-назад, свести лопатки, голову приподнять – вдох, задержка дыхания на 2–3 с, и. п. – выдох. Темп медленный. 4–6 раз.
9. И. п. – ноги врозь. Прогнуться, отклоняя голову назад, медленно поднимая руки через стороны вверх – вдох, задержка дыхания на 2–3 с, и. п. – выдох. 3–6 раз.
10. Ритмичное глубокое медитативное дыхание в течение 30 с.
11. И. п. – рукой держаться за спинку стула. Отвести ногу – вдох, и. п. – выдох. Темп средний. 4–8 раз.
12. И. п. – ноги врозь. Сгибая руки к плечам, сжать пальцы в кулаки. Выпрямить спину, свести лопатки и приподнимая голову – вдох, и. п. – выдох. 4–6 раз.
13. И. п. – ноги врозь. Поворот влево, отводя руки в стороны – назад – вдох, и. п. – выдох. Темп средний. 3–6 раз.
14. Ходьба 1–1,5 мин. Темп медленный, дыхание глубокое, свободное.
Инновационный комплекс ЛФК при общем атеросклерозе
И. п. – стоя прямо.
1. Ходьба с высоким подниманием колена, энергично размахивая руками. Темп быстрый. Через 20–45 с перейти на спокойный шаг. 1–1,5 мин.
2. Брюшное дыхание. Ноги врозь, руки на животе. Глубокий вдох – живот вперед, выдох – живот в себя. 3–5 раз.
3. Медленный вдох в течение 7–8 с с краткой задержкой дыхания на каждой секунде. Аналогичное упражнение выполнить на выдохе. Свободное дыхание 10–15 с. Повторить 4–6 раз.
4. И. п. – о. с. Отводя голову назад, поднять вытянутые руки вперед-вверх – вдох, и. п. – выдох. 5–8 раз.
5. И. п. – ноги вместе, стоя боком, одной рукой держаться за спинку стула. Поднять прямую ногу и раскачивать ее вперед – назад. Темп средний. 4–8 раз для каждой ноги.
6. И. п. – ноги врозь, одна рука на груди, другая на животе. Медленно глубоко дышать. 6–8 раз.
7. Поверхностное медитативное дыхание в течение 30–40 с, после чего повторить глубокое дыхание 20–30 с.
8. И. п. – ноги врозь, руки на пояс. Поворот влево, левую руку в сторону – вдох. И. п. – выдох. Темп медленный. 3–5 раз.
9. И. п. – о. с. Руки в стороны-назад – вдох. И. п. – выдох. Темп медленный. 3–5 раз.
10. И. п. – о. с. Круговые движения руками. Медленно. 4–6 раз. Дыхание свободное.
11. И. п. – ноги вместе, стоя боком, рукой держаться за край спинки стула, левая на пояс. Круговые движения ногами. Темп медленный. 5–7 раз.
12. И. п. – ноги врозь, руки за голову. Руки вверх – вдох, и. п. – выдох. 6–8 раз.
13. Круговые движения туловищем. Руки на поясе, ноги врозь. Медленно. 2–5 раз.
14. Ходьба. Руки в стороны – вдох, вниз – выдох. 1–1,5 мин.
Инновационный комплекс ЛФК при атеросклерозе, осложненном эмфиземой (растяжение) легких
И. п. – стоя и сидя.
1. Ходьба. 3 шага – неглубокий вдох, на 6 шагов – длительный полный выдох. 1–1,5 мин.
2. И. п. – ноги врозь. Медленно, руки на пояс, спину выпрямить, голову назад – вдох, и. п. – выдох. Голову слегка наклонить вперед. 4–6 раз.
3. И. п. – руки в стороны, пальцы сжаты в кулак. Сгибание и разгибание рук к плечам. Темп средний. 8—10 раз.
4. И. п. – сидя на стуле. Медленно с глубоким выдохом сгибать то одну, то другую ногу, притягивая бедро к груди руками. 3–5 раз.
5. И. п. – сидя на стуле, руки на коленях. Умеренный вдох и медленный выдох (задувать свечу). 4–6 раз.
6. И. п. – сидя, ноги расставлены. Руки опущены – глубокий вдох, с выдохом повороты вправо и влево, отводя в ту же сторону обе руки, слегка наклоняясь в сторону. 3–4 раза.
7. Брюшное дыхание. Ноги врозь, руки на животе. Глубокий вдох – живот вперед, на вдохе задержка дыхания на 1–3 с, выдох – живот в себя, задержка дыхания до 1 с, медитативное дыхание 8—10 с. Повторить 5–6 раз.
8. И. п. – ноги врозь. Круговые движения плеч. Вперед-вверх – вдох, назад-вниз – выдох. Темп медленный. 5–8 раз.
9. И. п. – о. с. Приседая, обхватывая руками голени (вдох), выпрямляясь продолжить вдох, и. п. – выдох. Повторить 4–6 раз.
10. И. п. – о. с., руки в стороны. Наклоняясь вперед – активный вдох. Медленно с выдохом скрестить руки на груди, нажимая ими на грудную клетку. 4–6 раз.
11. И. п. – сидя, руки опущены. Наклон вперед с выдохом. Грудью касаться коленей, руками обхватив голени. 3–5 раз.
12. Ходьба. Медленно. 1–2 мин.
Инновационный комплекс ЛФК при атеросклерозе, осложненном тучностью
И. п. – стоя прямо.
1. Ходьба с высоким подниманием коленей. Темп быстрый. 1,5–3 мин.
2. Глубокое дыхание. Ноги врозь, ладони на нижней части груди. Глубоко дышать. 5–8 раз.
3. И. п. – ноги врозь, руки к плечам, пальцы сжаты в кулак. Попеременно выбрасывать вверх то левую, то правую руку. Темп средний. 10–20 раз.
4. Ноги врозь, руки на поясе. Попеременно сгибать левую (правую) ногу, перенеся на нее тяжесть тела с фиксацией положения в крайней позиции. Темп средний. 5—10 раз.
5. Держась за спинку стула, попеременно поднимать и отводить в сторону то левую, то правую ногу. Дыхание свободное. Повторить 10–16 раз.
6. Дыхание со сведением рук. И. п. – руки согнуты перед грудью. Медленно с глубоким вдохом разгибать руки в стороны. 6—10 раз.
7. «Косарь». И. п. – ноги врозь. Поворот влево и небольшой наклон вперед, отводя руки в сторону поворота (вдох), и. п. – выдох. Темп средний. 5—10 раз.
8. И. п. – о. с. Руки вперед-вверх – вдох. Опустить через стороны вниз – выдох. 5–6 раз.
9. И. п. – ноги врозь, пальцы сжаты в кулак. Попеременно взмахивать руками: одной вперед-вверх, другой – назад. Темп средний. 8—12 раз.
10. И. п. – о. с., руки вперед. Поочередное поднимание прямой ноги вперед с наклоном туловища вперед, касаясь пальцами носков ног (вдох), и. п. – выдох. Темп средний. 8—10 раз.
11. Диафрагмальное медитативное дыхание 30–40 с. Ноги врозь, одна рука на груди, другая на животе. 14–16 раз.
12. Поворот с наклоном. И. п. – ноги врозь. Поворот влево и, не сгибая ноги, наклон к носку – выдох. И. п. – вдох. Темп медленный. 3–6 раз.
13. Движение рук как при беге. Ноги врозь, руки согнуты в локтях под углом 90°. Энергично размахивать руками вперед-назад как при беге. Темп средний. 12–20 раз.
14. Приседания с опорой. И. п. – о. с. Приседание с опорой руками о стул. Темп медленный. 4–6 раз.
15. Спокойная медитативная ходьба. 1–2 мин.
Атеросклероз в современном мире весьма распространенное заболевание. Причиной тому является лишенный физической активности образ жизни, нерациональная диета с чрезмерным поступлением в организм жирных веществ и моносахаридов, недостаточность витаминов, губительные привычки, особенно табакокурение.
Вследствие чего происходит нарушение обмена веществ и инициируется атеросклеротическое поражения сосудов организма/
Зарядка для пожилых больных атеросклерозом, представляет собой предмет первой необходимости в комплексном подходе к лечению данной подгруппы больных.
Для пациентов, страдающих атеросклерозом (АС), огромную роль играют для целей профилактики и терапии, дозированные физические упражнения. Комплекс специальных методик может порекомендовать лечащий врач-терапевт, или врач ЛФК, с общего состояния здоровья больного и его возрастных особенностей.
Лечебная физкультура способствует уменьшению уровня атерогенных липидов, в числе которых:
- Холестерин, который является основным субстратом для формирования бляшки.
- Липопротеин низкой плотности, повышение которого является процессом, предшествующим отложению липидов на стенки сосуда.
- Липопротеин низкой плотности, который «закрепляет» бляшку на эндотелии.
Следует брать во внимание мировые рекомендации по назначению ЛФК данным больным. Упражнения для зарядки должны быть адекватными, дозированными и подходящими для конкретного больного. Ведь основная цель физических нагрузок излечить больного, а не принести ему вред.
ЛФК и массаж при облитерирующем эндартериите
Облитерирующий эндартериит — это хроническое воспалительное заболевание артериальных сосудов с нарушением процессов гемоциркуляции и обмена веществ в тканях, к которым подходят эти сосуды. Причины чаще всего: атеросклероз, алкоголизм, профессиональные вредности. Основные симптомы: боли в пораженных конечностях, усиливающиеся при ходьбе (в дальнейшем возникают и в покое), атрофия мышц, появление трофических дефектов тканей.
Особенности развития и течения хронической артериальной недостаточности нижних конечностей связаны с наличием спазма артериальных сосудов, степенью ишемических расстройств в тканях, состоянием общей гемодинамики. Ведущей компенсаторной реакцией является формирование коллатералей (окольные сосуды) на пораженной конечности за счет кожных, костных, мышечных (особенно) сосудов.
Различают следующие стадии заболевания: ангиоспастическую, тромботическую, некротическую, гангренозную. Эти стадии определяют характер осложнений при длительном течении заболевания. Чаще болеют люди трудоспособного возраста. Боли в ногах значительно снижают их двигательную активность, приводят к развитию опасных осложнений (гангрена, трофические язвы, ампутация конечностей).
Физические упражнения улучшают деятельность системы кровотока за счет улучшения его регуляции. ЛФК облегчает адаптацию организма к нарушенным функциям пораженных систем, компенсирует измененный кровоток, предупреждает прогрессирование процесса, сохраняет трудоспособность больного. Показания для ЛФК – стадия ремиссии.
Используются: общеукрепляющие упражнения для здоровых конечностей и туловища (в том числе на снарядах, со снарядами, силовые); дыхательные статического и динамического характера и специальные упражнения для ног с постепенно возрастающей амплитудой для всех суставов ног по основным осям (и. п. – лежа, сидя, стоя);
с элементами силового напряжения мышц; с волевым усилием и на снарядах; упражнения на расслабление (в соотношении 1:1 или 1:2), ходьба. Дозировка, объем и темп зависят от общего состояния организма. Применяется малогрупповой метод длительностью 20–30 мин, 15–20 процедур в курсе. Самостоятельно ЛФК проводится 3–4 раза в день в облегченном варианте.
Примерный комплекс упражнений при облитерирующих заболеваниях артерий
Упражнения подбираются методистом по состоянию пациента.
1. И. п. – сидя на стуле. Руки вверх – вдох, и. п. – выдох. 4–6 раз.
2. И. п. – то же, руки к плечам, локти в стороны. Дыхание произвольное. 16–20 раз.
3. И. п. – сидя верхом на стуле лицом к спинке, руки на спинке. Правую ногу в сторону, правой рукой потянуться к ее носку – выдох, и. п. – вдох. То же левой ногой 6–8 раз.
4. И. п. – то же. Выпрямляя руки, наклон назад – вдох, и. п. – выдох. 6–8 раз.
5. И. п. – о. с. Подняться на носки, руки за голову, руки вверх – вдох, руки за голову, и. п. – выдох. 5–8 раз.
6. И. п. – то же. Расслабленное потряхивание мышц ног. 3–5 раз каждой ногой.
7. И. п. – стоя, руки на поясе. Вращение туловища, 6–8 раз в каждую сторону.
8. И. п. – стоя, ноги на ширине плеч, руки на поясе. Сгибая левую ногу, перенести на нее тяжесть тела. То же правой ногой. 8—12 раз.
9. Стоя правым боком к спинке стула, держась правой рукой за нее. Махи левой ногой вперед-назад, расслабляя мышцы ноги. То же правой ногой, стоя левым боком к стулу. 8—10 раз.
10. И. п. – о. с., левая рука согнута в локте, пальцы сжаты в кулак. Смена положения рук. 16–20 раз.
11. Ходьба обычная, ходьба с высоким подниманием коленей 1–2 мин.
12. И. п. – о. с. Руки в стороны – вдох, и. п. – выдох. 5–6 раз.
13. И. п. – лежа на спине. Подтянуть руками согнутую в колене ногу к животу – выдох, и. п. – вдох. 8—10 раз каждой ногой.
14. И. п. – лежа на спине, ноги, слегка согнутые в коленях, подняты под углом 60–90°, руки поддерживают их за заднюю поверхность бедер. Сгибание и разгибание стоп (в темпе 1 раз в 1 с). До появления утомления (но не более). Сесть, спустить ноги, представить и ощутить, как они постепенно теплеют и наполняются кровью. 2–3 мин.
15. И. п. – сидя на стуле. Расслабленное потряхивание мышц ног 4–6 раз.
16. И. п. – сидя, руки на поясе. Отвести локти назад, прогнуться – вдох, и. п. – выдох 4–6 раз.
17. И. п. – лежа на спине у края кровати. Опустить ногу на пол – вдох, поднять ногу – выдох. 10–12 раз каждой ногой.
18. И. п. – лежа на спине. Диафрагмально-грудное дыхание. 4–5 раз.
19. И. п. – то же. Поочередное отведение ног в сторону. По 10–12 раз.
20. И. п. – стоя, держась за спинку стула. Присесть – выдох, и. п. – вдох. 6—10 раз.
21. Повторить упражнение 9.
22. И. п. – стоя, держась за спинку стула. Присесть – выдох, и. п. – вдох. 6—10 раз.
23. И. п. – сидя на стуле. Вращение стоп. По 10 раз в каждую сторону.
24. И. п. – то же. Отрывая пятки от пола, напрячь мышцы голени (2–4 с). Опуская пятки на пол, расслабить (4–6 с). 5—10 раз.
25. И. п. – то же. Расслабление и потряхивание мышц ног. 4–6 раз.
26. И. п. – то же. Руки в стороны – вдох, и. п. – выдох. 4–6 раз.
Инновационный вариант ЛФК при облитерирующих заболеваниях артерий
1. И. п. – сидя или стоя. Медленный глубокий вдох, задержка дыхания 1–2 с; выдох короткими легкими толчками, сложив при этом губы трубочкой, не надувая щек. Повторить 6–7 раз.
2. И. п. – ноги шире плеч. На вдохе медленно поднять руки вперед-вверх до уровня плеч ладонями вниз, на выдохе развести руки в стороны и выполнить наклон вправо. То же с наклоном влево. 9—10 раз.
3. И. п. – о. с. На 1–8 шагов – плавный вдох, 9—16 – выдох порциями. 17–24 – свободное медитативное дыхание при ходьбе на месте. Повторить 4 раза.
4. И. п. – сидя или стоя с широко расправленной грудью, спину прогнуть в пояснице. Плавно выдохнуть, затем выполнить глубокий вдох, вытянув вперед расслабленные руки. В конце вдоха сжать пальцы в кулаки, поднять их к плечам. Выдыхая медленно с напряжением, развести руки в стороны, разжать кулаки, затем быстро вернуть руки к плечам. Сделать вдох и, расслабляясь, опустить руки вниз, произвести легкий полный выдох. Свободное дыхание 6–8 с. Повторить 3–4 раза.
5. И. п. – о. с., руки на поясе. Обычный вдох плюс 3 вдоха, обычный выдох плюс 3 выдоха. Повторить 6–8 раз.
6. И. п. – то же. Медленный глубокий вдох, сопровождаемый возможно большим расслаблением грудной клетки и ее мышц, после чего дополнительно произвести 1–2 вдоха. Свободное дыхание 4–5 с. Повторить 6–8 раз.
7. Медитативное дыхание с расслаблением мышц грудной клетки и всего туловища 30–35 с.
8. И. п. – сидя или стоя, спину прогнув в пояснице. Медленно выполнить максимальный выдох, затем максимальный вдох, выпятив вперед живот, не уменьшая его величины, сделать медленный неполный выдох, продолжая выдох, наклонить туловище расслабиться. Свободное дыхание 4–5 с. Повторить 8—10 раз.
ЛФК и массаж при варикозном расширении вен нижних конечностей
Варикозное расширение вен (ВРВ) нижних конечностей – сосудистая патология имеет хроническое течение. Распространенность заболевания составляет более 50 % (И.В. Милюкова, Т.А. Евдокимова, 2003) взрослого трудоспособного населения (более 65 % – женщины), при этом до 20 % больных становятся с течением времени частично или полностью инвалидами. Причины.
В основе заболевания лежат склеротические изменения сосудистой стенки, ослабление и дегенеративные изменения венозных клапанов. Теряется эластичность вен, формируются выпячивания, чрезмерная извилистость, расширение сосудов, нарушается венозный кровоток и, как следствие, ухудшение снабжения тканей кислородом и питательными веществами и существенное снижение обменных процессов в тканях нижних конечностей.
Среди факторов риска по развитию ВРВ называют наследственную предрасположенность, избыточный вес, гиподинамию, плоскостопие, беременность, длительное сохранение вынужденной профессиональной позы, резкий перепад температурного режима (в том числе при проведении контрастных закаливающих процедур).
Для профилактики заболевания рекомендуется ежедневная ходьба быстрым шагом в течение часа, езда на велосипеде, плавание. Ведущими симптомами являются тупые ноющие боли в икроножных мышцах при длительном стоянии и ходьбе, быстрая утомляемость, тяжесть в ногах, отеки, зуд, появление венозного рисунка, открытые мокнущие язвенные дефекты.
Лечение (проводится врачами-флебологами) ВРВ может быть консервативным (ограниченный двигательный режим, возвышенное положение конечностей, применение медикаментозных средств, ЛФК – показана в любом периоде заболевания) и хирургическим (удаление поврежденных сосудов). ЛФК противопоказана при острых осложнениях (тромбофлебит).
ЛФК направлена на улучшение периферического кровотока и лимфотока, включение дополнительных (спавшихся) сосудов в общий кровоток, уменьшение обменных нарушений в тканях и повышение трудоспособности пациентов. Упражнения проводятся из исходного положения сидя или лежа с приподнятыми ногами, применяются специальные и общеукрепляющие упражнения.
В стадии компенсации специальные упражнения включают движения в тазобедренных, коленных и голеностопных суставах (можно в положении стоя) с полной амплитудой, с силовым сопротивлением для мышц голени в чередовании с дыхательными. После нагрузки (в среднем 30 мин) необходим отдых лежа с приподнятым положением ног. Эффективно лечебное плавание, дозированная ходьба с применением специального бинтования.
В стадии декомпенсации – диафрагмальное дыхание, укрепление мышц брюшного пресса в исходном положении лежа. Противопоказаны упражнения с задержкой дыхания и статической нагрузкой на нижние конечности. Массаж применяется редко в области околопозвоночных зон нижних грудных, поясничных и крестцовых сегментов.
Комплекс ЛФК при ВРВ (начальный период)
До выполнения комплекса ЛФК в течение 10–15 мин лежать с приподнятыми ногами.
Упражнения подбираются по состоянию пациента. При выполнении многих упражнений дыхание свободное.
И. п. – лежа на спине. Нижний край кушетки приподнят на 20–25 см.
1. Поднять руки через стороны вверх – вдох, опустить – выдох. 12–15 раз.
2. Одновременное сгибание и разгибание пальцев рук и ног в медленном темпе. 10–12 раз.
3. Поочередное сгибание и разгибание ног в коленных суставах. По 3–6 раз каждой ногой.
4. Подтянуть ногу к груди, выпрямить ее вертикально, задержать и медленно опустить. По 3–7 раз каждой ногой.
5. Диафрагмальное дыхание в медленном темпе в положении ног, согнутых в коленных суставах. 5–6 раз.
6. Ноги разведены. Супинирующие и пронирующие движения ног в коленных и голеностопных суставах. 8—10 раз.
7. Одновременные круговые движения в плечевых суставах вперед (затем назад) по 5–8 раз.
8. Диафрагмальное дыхание в медленном темпе в обычном положении ног. 2 мин.
9. Наклон согнутых в коленях ног вправо-влево. 6–8 раз.
10. Одновременное отведение прямых ног влево-вправо. 3–4 раза в каждую сторону.
11. Одновременное отведение выпрямленных одноименных ноги и руки влево-вправо. 3–4 раза в каждую сторону.
12. Одновременное и поочередное сгибание и разгибание ног в голеностопных суставах без напряжения, затем с усилием. 10–12 раз.
13. «Велосипед». 1–2 мин.
14. Диафрагмальное дыхание в медленном темпе. 5–6 раз.
15. Изометрическое напряжение мышц бедра. 10–12 раз.
16. Подтянуть ногу к груди, выпрямить ее вертикально, задержать, выполнить вращения в медленном темпе в обе стороны одновременно и разноименно, медленно опустить. По 3–7 раз каждой ногой.
17. Поднять руки через стороны вверх – вдох; опустить – выдох.
18. Сгибание и разгибание ног в голеностопных суставах, затем их медленное вращение в обе стороны. По 10–12 раз в каждую сторону.
19. Сгибание и разгибание пальцев ног в медленном темпе. 12–15 раз.
20. Поднять руки медленно вверх – вдох; опустить – выдох.
И. п. – лежа на левом боку. Дыхание свободное.
21. Левая рука под щекой, правая – на бедре. Отвести вертикально вверх правую руку и ногу. 5–6 раз.
22. Согнуть правую ногу и подтянуть ее к животу. 4–5 раз.
23. Отвести правую руку в сторону и одновременно повернуть туловище. 5–6 раз.
24. Маховые движения правой ногой вперед-назад. 8—10 раз.
25. Согнуть правую ногу в коленном суставе и выполнить ею круговые движения вперед-назад поочередно. 5–8 раз в каждую сторону.
26. Поднять руки медленно вверх – вдох; опустить – выдох.
И. п. – стоя лицом в гимнастической стенке, держась за рейку на уровне груди. Дыхание свободное.
27. Подняться на носки, перекатиться на пятки и снова встать на носки. Повторить 5–6 раз.
28. Переминаться с ноги на ногу с перенесением веса на носок то одной ноги, то другой (быстрая ходьба на месте). Повторить 3–5 раз по 6–8 шагов.
29. Встать на расстоянии большого шага от гимнастической стенки, руки за спиной. Наступить ногой на 4–5 рейку и прижать колено к стенке. Повторить 5–6 раз каждой ногой.
30. Встать правым боком к гимнастической стенке, правой рукой взяться за рейку на уровне ниже пояса. Выполнить 6–8 маховых движений правой ногой вперед-назад. Повторить то же для левой ноги, стоя левым боком к стенке.
31. Руки вдоль туловища, ноги на ширине плеч. Развести руки в стороны – вдох, опустить – выдох. Повторить 3–4 раза.
32. Встать лицом к гимнастической стенке, держась обеими руками за рейку на уровне плеч. Сделать 3–4 приседания на носках (не на полную глубину), разводя колени врозь.
33. Стоя правым боком к гимнастической стенке, выполнить 3–4 круговых движения левой ногой вовнутрь и кнаружи. Затем легко потрясти ногой. Повернуться к стенке другим боком и повторить движение другой ногой.
Ходьба, дыхание свободное: на носках; на пятках; с высоким подниманием колена; лыжным шагом, чередуя его с обычной ходьбой и расслаблением мышц одной и другой ноги.
Продолжительность ходьбы —5 мин.
И. п. – лежа на спине на кушетке, ножной конец которой приподнят на 30–40 см.
34. Развести руки в стороны – вдох, опустить – выдох. Повторить 4–5 раз.
35. Попеременно сгибать и разгибать ноги в коленных суставах. Повторить 4–6 раз для каждой ноги.
36. Сгибать и разгибать стопы. Повторить 4–6 раз для каждой ноги.
37. Диафрагмальное дыхание. 3–4 вдоха и выдоха.
ЛФК и массаж при пневмонии
Пневмония – воспаление легких. Может протекать в острой форме, подострой и хронической. По величине поражаемой поверхности в легких различают: крупозную пневмонию (поражена целая
доля легкого и покрывающая его плевра) и очаговую (отдельные очаги в разных долях легкого). У детей чаще встречается мелкоочаговая пневмония. Острая форма начинается с подъема температуры, появления болезненного кашля, одышки, тахикардии. На фоне лечения на 2—3-й день состояние больного улучшается: температура снижается, появляется мокрота при кашле, уменьшается одышка.
ЛФК в остром периоде заболевания противопоказана, но с 3—5-го дня при улучшении состояния пациента ЛФК должна быть включена в лечение.
ЛФК в этом периоде нормализует дыхательный акт (углубление, урежение дыхания), уменьшает дыхательную недостаточность, ускоряет рассасывание воспалительного очага, улучшает состояние других органов и систем (нервной, сердечно-сосудистой, пищеварительной), предупреждает осложнения.
ЛФК на строгом постельном режиме состоит из статических дыхательных упражнений (максимальный вдох и длинный выдох через губы, сложенные в трубочку; 2–3 раза), затем выполняется максимальное втяжение живота на вдохе (рука инструктора лежит на верхней части живота в области диафрагмы). Подобные упражнения больной делает самостоятельно 5–6 раз в день.
Они улучшают диафрагмальное дыхание и вентиляцию легких. Для улучшения вентиляции в пораженном легком больного кладут на здоровую сторону. На вдохе – рука вверх, на выдохе – рука вниз, слегка надавить на грудную клетку. Все это повторяется на больной стороне. Ослабленным больным (дети, пожилые люди) делается массаж спины при положении на здоровом боку для предупреждения осложнений.
При постельный режиме добавляются упражнения для мелких и средних мышечных групп верхних и нижних конечностей (по 3–4 повторения) и массаж спины из положения лежа на больном боку (поглаживания и растирания). Кроме того, выполняются пассивные (с помощью инструктора) упражнения для крупных мышечных групп рук и ног в медленном темпе (повтор 3–4 раза).
Полупостельный режим (с 5—9-го дня заболевания). ЛФК решает следующие задачи: нормализация дыхания, ликвидация дыхательной недостаточности, повышение тонуса ЦНС, предупреждение осложнений, рассасывание воспалительного очага, спаек, их профилактика, выведение мокроты, восстановление функции других систем организма.
Рекомендуются статические дыхательные упражнения из исходного положения лежа на боку, на спине, полусидя. Обязателен массаж грудной клетки, особенно пораженной стороны. Дыхательные упражнения должны сочетаться с движениями рук и ног (1:3). Число повторений – 3–4; допускается исходное положение сидя, спустив ноги с кровати.
Свободный режим (с 10—12-го дня лечения). ЛФК восстанавливает функции аппарата внешнего дыхания, анатомическую структуру всех дыхательных тканей, функции всех систем организма, способствует адаптации к бытовой и трудовой деятельности. Занятия лечебной гимнастикой проводятся в палате малогрупповым методом из исходного положения сидя и стоя.
Включаются упражнения с отягощениями (палки, гантели, медицинболы), ходьба по палате. Массаж грудной клетки в исходном положении сидя на стуле с опорой на его спинку с использованием всех приемов. Допускаются упражнения для туловища, верхних и нижних конечностей, плечевого пояса. Они улучшают периферический кровоток и подготавливают сердечно-сосудистую систему к нагрузке.
На три динамических дыхательных упражнения выполняется одно общеукрепляющее (3:1). Каждое упражнение повторяется по 5–6 раз. Время занятий удлиняется до 20–25 мин. С 12—14-го дня добавляются упражнения, которые больные проводят самостоятельно 2 раза в день, начиная с исходного положения лежа, заканчивая ходьбой.
Возможна лечебная гимнастика в зале ЛФК с использованием снарядов и на снарядах (скамейка, стенка), продолжительность ее – 30–40 мин. Заканчивать занятие следует 2–3 статическими дыхательными упражнениями. Следует строго контролировать нагрузку, т. е. проверяется пульс, частота дыхания, АД, проводится оксигемограмма.
Оптимальной для организма считается нагрузка, при которой частота дыхания возрастает не более чем на 2–3 дыхания либо уменьшается на 1–2 цикла (за счет углубления); пульс возрастает не более чем на 10–15 уд./мин. Максимальное АД увеличивается на 10–15 мм рт. ст., нижнее АД не изменяется. Все показатели должны нормализоваться через 5–7 мин.
Снижение нагрузки производится за счет уменьшения числа упражнений, их повторов, удлинения отдыха. После выписки из стационара больные должны продолжить занятия лечебной гимнастикой дома и в поликлинике. Можно добавить ручные массажеры для спины, плечевого пояса, эспандеры, эластичные бинты; занятия на тренажерах (гребной станок, стенка «Здоровье», велотренажер); занятия плаванием, лыжами, коньками, бегом трусцой (группы здоровья).
Дренажные упражнения. Для создания лучшего оттока патологического секрета из пораженной верхней доли правого легкого необходимо, чтобы больной из исходного положения сидя на стуле или лежа делал наклон туловища влево с одновременным поворотом его на 45° вперед, при этом рука больной стороны поднята вверх.
Больной делает вдох. Через 30 с – 1 мин (с появлением кашля на выдохе), покашливая, следует наклон туловища вперед с доставанием пальцами рук стоп (насколько он может это сделать). В этом положении, откашливаясь, он задерживает дыхание на несколько секунд, а инструктор (или другой больной при самостоятельных занятиях) надавливает синхронно с кашлем на верхнюю часть грудной клетки, как бы механически способствуя выведению мокроты.
У ослабленных больных сразу после окончания острого процесса при появлении мокроты дренирование полостей, находящихся в верхней доле, осуществляется в и. п. лежа на здоровом боку, головной конец кровати опущен на 25–30 см. Рука на стороне поражения поднята вверх (вдох). На выдохе, чтобы предупредить затекание мокроты в здоровое легкое, больной медленно поворачивается на живот;
С учетом поражения бронхов средней доли для ее дренирования больному из исходного положения сидя на кушетке (ножной конец кушетки приподнят на 20–30 см) необходимо в медленном темпе полностью разогнуть туловище назад. Инструктор при этом легко надавливает на переднюю поверхность грудной клетки, способствуя продвижению мокроты.
На выдохе, покашливая, больной делает повороты туловища влево и вперед. Поднимаясь с кушетки, он наклоняется вперед, стремясь коснуться стоп. Во время наклона вперед больной выделяет мокроту. Инструктор во время покашливания больного надавливает на область средней доли (передне-боковая поверхность грудной клетки) синхронно с кашлем. Затем следует фаза отдыха от 30 мин до 1 ч и повтор 3–4 раза.
Наиболее полному дренированию полостей, расположенных в передних сегментах средней доли правого легкого, способствует выполнение больным упражнения из исходного положения лежа на спине с опущенным головным концом кровати на 40 см. После разведения рук в стороны больной делает вдох и на выдохе к правой половине грудной клетки подтягивает правую ногу, согнутую в колене. Больной кашляет, оставаясь в этом положении до 30 мин и более. После выделения мокроты следует фаза отдыха и повторные упражнения.
Дренирования правой нижней доли легкого осуществляется из исходного положения лежа на животе с опущенным головным концом кушетки или кровати на 30–40 см, руки опущены иногда до пола. При отведении правой руки в сторону больной делает медленный полуповорот на левый бок, глубокий вдох, затем на медленном выдохе с покашливанием возвращается в исходное положение.
Инструктор синхронно с кашлем больного надавливает руками на нижние отделы грудной клетки. Хорошо отделяется мокрота при поражении правой нижней доли легкого в положении больного на левом боку (нижний конец кровати приподнят). На вдохе больной поднимает вверх правую руку, на выдохе с покашливанием он надавливает ею на боковой и нижний отделы грудной клетки толчкообразно, синхронно с кашлем.
Инструктор в это время слегка поколачивает по заднесреднему отделу грудной клетки между лопатками, способствуя тем самым отделению мокроты от стенок бронхов. Дренированию правой нижней доли легкого способствует также выполнение упражнений из исходного положения лежа на спине. Больной разводит руки в сторону (вдох), на выдохе, кашляя, подтягивает правую ногу к грудной клетке.
Из исходного положения сидя на стуле мокрота из нижней доли правого легкого хорошо отделяется при медленном наклоне туловища вперед. На выдохе больной, покашливая, достает руками носок левой ноги. Тот же эффект дает выполнение больным этого упражнения из исходного положения стоя, ноги расставлены на ширине плеч.
Элементы йоги в игре
В данном блоке представлены комплексы гимнастических упражнений с элементами хатха-йоги. Основная задача, решаемая при использовании данных упражнений: нормализация работы внутренних органов и систем организма. Упражнения интересны тем, что все они выполняются в виде игр. Предлагается представить себя различными животными и изобразить их так, как это показывает инструктор.
В отличие от других физических упражнений, имеющих динамический характер, в гимнастике хатха-йоги основное внимание уделяется статическому поддерживанию поз (асан). Физические упражнения хатха-йоги улучшают кровообращение, помогают нормализовать работу внутренних органов. Они являются хорошим профилактическим средством бронхиальной астмы, простудных заболеваний, развивают внимание, так как при выполнении каждого из этих упражнений требуется особая сосредоточенность.
ЛФК и массаж при бронхитах
Острый бронхит может возникнуть вследствие развития гноеродной флоры или в результате химического (курение, химический производственный фактор), механического раздражения (инородное тело) или как проявление аллергии. Патологический процесс затрагивает только слизистую бронхов или, реже, все слои стенки.
Основным признаком бронхита является кашель сухой или со скудной вязкой мокротой. Температура обычно нормальная или слегка повышена (субфебрильная), возможен насморк, першение в гортани, хрипы (ларинготрахеит). Кашель постепенно усиливается. При сильном кашле появляются боли в грудной клетке и верхних отделах живота. При остром бронхите ЛФК начинают в период стихания острого процесса.
Хронический бронхит может быть осложнением острого процесса или первично хроническим (у курильщиков или как профессиональная патология). Он характеризуется мучительным приступообразным кашлем, чаще по утрам. Лечение бронхита заключается в приеме медикаментов, в том числе в форме ингаляций, использовании горчичников, банок, отхаркивающих средств. При хронической форме в условиях благоприятного климатического курорта ЛФК и массаж являются частью комплексного лечения бронхитов.
ЛФК усиливает крово– и лимфоток, уменьшает или ликвидирует воспалительный процесс в бронхах, восстанавливает дренажную функцию бронхов, предупреждает осложнения (пневмония) и переход в хроническую форму, повышает сопротивляемость к простудным заболеваниям.
Первые 7—10 дней выполняются, в основном, дыхательные упражнения статического и динамического характера, затем включаются общеукрепляющие упражнения. Рекомендуется регулярное закаливание (бег трусцой на воздухе, обливание – постепенно снижая температуру воды с 22 °C до 13–16 °C), занятия коньками, лыжами, плавание не ранее, чем через месяц после острого или обострения хронического бронхита.
Выполнение динамических дыхательных упражнений из исходного положения стоя на четвереньках способствует дренированию (очищению) бронхов при их двустороннем поражении. Рекомендуется следующее упражнение: на выдохе, сгибая руки, опустить верхнюю часть туловища к кушетке, таз поднять как можно выше (имитация подлезания).
В конце выдоха – покашливание. Особенно важно следить за улучшением вентиляции и состоянием бронхиального дерева нижних долей легких, так как они самые активные в функциональном отношении отделы и именно нижнедолевые бронхоэктазы чаще всего встречаются при гнойных заболеваниях легких. Регулярное выполнение больным 4–5 упражнений сразу после ликвидации воспаления в легких или в бронхах предупреждает переход острого процесса в хронический, способствует быстрейшей ликвидации мокроты, восстановлению функции внешнего дыхания.
С целью нормализации тонуса гладкой мускулатуры бронхов проводится дыхательная гимнастика с произношением звуков. После умеренного вдоха на медленном выдохе сдавливают грудную клетку в средних и нижних отделах, произнося звуки пфф, ррр, бррох, браах, дррох, драах, бррух. Выдох с каждым звуковым упражнением следует повторить 4–5 раз, постепенно увеличивая по мере тренированности число повторений до 7—10 раз.
Продолжительность выдоха по секундомеру должна составлять в начале 4–5 с, постепенно достигая 12–25 с. Если есть мокрота, ее выводят медленно надавливая на грудную клетку синхронно с кашлевыми толчками. Каждое покашливание и выведение мокроты не должно сопровождаться шумным глубоким вдохом, так как это может привести к спазму мускулатуры бронхов.
Эти же упражнения можно выполнить с помощью полотенца, которым опоясывают грудную клетку (концы спереди). На медленном выдохе концами полотенца сдавливают грудную клетку и произносят перечисленные выше звуки (6—10 раз). Из исходного положения полусидя (в постели, на кушетке) после умеренного вдоха на медленном выдохе поочередное подтягивание ног к брюшной и грудной стенке (при наличии мокроты проводят пружинящие надавливания бедром на стенку синхронно с кашлевыми толчками).
После каждого выдоха следует поверхностный вдох. Если есть мокрота, то первые 3–4 дня выполняют упражнения для дренирования бронхов. При превращении мокроты из слизисто-гнойной в слизистую занятия тоже начинают с дренажа, переходя затем к динамическим дыхательным упражнениям, направленным на восстановление функционального состояния аппарата внешнего дыхания.
Широко применяется массаж, к задачам которого относятся: нормализовать кровообращение в бронхах, оказать противовоспалительное, спазмолитическое и рассасывающее действие, улучшить отхаркивание мокроты. В положении больного лежа на животе (ножной конец кровати приподнят) массируют спину, применяя поглаживание, растирание, разминание, затем делают растирание межреберий.
Массаж грудной клетки выполняют также в положении больного лежа на спине. Вначале делают плоскостное и обхватывающее поглаживание грудной клетки (ноги согнуты в коленных и тазобедренных суставах), затем растирание межреберий, разминание грудных мышц, вибрацию грудной клетки. При растирании межреберий руки массажиста располагаются параллельно ребрам и скользят от грудины к позвоночному столбу.
При массаже различных отделов грудной клетки руки массажиста вначале находятся на нижнебоковом отделе ее (ближе к диафрагме), а во время выдоха движутся к грудине (к концу выдоха сжимают грудную клетку). Затем массажист переносит обе руки к подмышечным впадинам и выполняет те же движения. Такие приемы следует проводить в течение 2–3 мин.
Движение диафрагмы и сдавливание нижних ребер на выдохе улучшают вентиляцию нижних долей легких. При воздействии массажем на межреберные мышцы и паравертебральные сегменты позвоночника возникает ответная реакция органов дыхания (моторно-висцеральный рефлекс). При сдавливании грудной клетки происходит раздражение рецепторов альвеол, корня легкого и плевры, что создает условия для повышения возбудимости дыхательного центра и активного вдоха.
Инновационный комплекс упражнений лечебной гимнастики при хроническом бронхите (подострый период)
1. И. п. – о. с. На вдохе брюшная стенка выпячивается, на выдохе втягивается. 8—10 раз.
2. И. п. – о. с. На вдохе брюшная стенка выпячивается, поднимается и расширяется грудная клетка, на выдохе – брюшная стенка втягивается, грудная клетка сжимается. 8—10 раз.
3. И. п. – о. с. На вдохе брюшная стенка втягивается, на выдохе – брюшная стенка выпячивается. 8—10 раз.
4. И. п. – стоя, руки на поясе. Частое дыхание – быстрый вдох и быстрый выдох (6 циклов). Через 1–2 с выполнить быстрый вдох-выдох (8 раз). Через 1–2 с выполнить быстрый вдох – быстрый выдох (10 циклов). Тренировка верхне– и нижнегрудного дыхания. Медитативное дыхание 20–25 с.
5. И. п. – о. с. Максимально поднять плечи и усилием мышц верхней части груди и переднебоковой поверхности шеи на вдохе поднять грудную клетку (как бы подтягивая ее к плечам), при продолжительном спокойном выдохе медленно опустить плечи, расслабиться. 8—10 раз.
6. И. п. – лежа на полу, руки за головой, под лопатками валик. Партнер, взяв руки за запястье, пружинящими движениями опускает руки к полу, а занимающийся оказывает этим движениям умеренное сопротивление. Активные вдохи и выдохи не делать, дыхание должно быть за счет пассивного расширения грудной клетки. После 5–6 движений следует продолжительный выдох, руки расслабляются. Повторить 4–6 раз. Можно делать упражнения с 1–2 кг гантелями.
7. Акцентированное грудное дыхание. И. п. – сидя на полу (стуле), упор сзади. Выполнить неполный вдох, задержать дыхание на вдохе и, не выдыхая, произвести вновь небольшой вдох, с задержкой дыхания, затем выполнить медленный глубокий выдох, свободное дыхание в течение 15 с.
8. И. п. – о. с. Руки за голову, прогнуться – выдох; и. п. – удлиненный вдох с втягиванием живота. 8—10 раз.
9. И. п. – сидя на стуле, руки опустить вниз. Руки отвести в стороны – вдох; нажимая ладонями на нижние ребра и наклоняясь вперед, удлиненный выдох. 8—10 раз.
10. И. п. – сидя на стуле или стоя. Выполнить поворот головы налево, шумный короткий вдох носом, принимая и. п. – непроизвольный выдох, затем выполнить то же при повороте головы направо. Повторить 8—10 раз.
11. И. п. – то же. Выполнить наклон головы вперед – короткий шумный вдох носом, принимая и. п. – непроизвольный выдох, то же при наклоне головы назад.
12. И. п. – сидя на стуле, руки на коленях. Приподнимая голову, потянуться вверх – вдох, вернуться в и. п. – удлиненный выдох через рот, при этом произносить ж-ж-ж. 6–8 раз.
13. И. п. – сидя на пятках, язык прижат к небу под зубами, «лев ищет добычу» – пациент поворачивается в левую сторону до предела, одновременно двигая язык за зубами в сторону поворота, как бы заглатывая его. Возврат в и. п. То же в правую сторону. Повторить 6–7 раз.
14. И. п. – то же. «Лев нашел добычу» – ребенок встает на колени, пальцы согнуты как когти, сильно напряжены (или сжаты в кулак). Глаза смотрят вверх, лев рычит, днем – со звуком, ночью – беззвучно (на выдохе). Повторить 6–8 раз.
15. И. п. – упор стоя на коленях. «Котенок» встает на колени и выгибает спину со звуком ш-ш-ш в течение 15 с.
16. И. п. – о. с. Поднять руки вверх (вдох), наклон вперед, руки вниз, полный выдох с откашливанием. 4–6 раз.
17. И. п. – сидя на стуле. Медитативные упражнения: небольшой наклон вперед, выдох с откашливанием. 2 мин.
18. И. п. – сидя на стуле, колени разведены. Руки развести в стороны – вдох. Прижать локоть левой руки к нижнему краю грудной клетки, ближе к левому боку сверху положить правую руку, наклон влево, удерживая выдох с откашливанием. Повторить в другую сторону. 4–6 раз.
19. И. п. – то же. Медленный глубокий вдох с одновременным напряжением мышц рук и туловища, задержка дыхания на 5–6 с, быстрый выдох и мгновенное расслабление мышц. Повторить 8 раз.
20. И. п. – то же. Быстрый глубокий вдох, напрячь мышцы тела, задержать дыхание на 2–3 с, медленный выдох и расслабление мышц. Повторить 8—10 раз.
21. И. п. – сед на пятках, колени вместе, спина прямая. Спокойно на выдохе пружинящим наклоном наклониться вперед и лбом коснуться пола, покашлять, руки расположены вдоль туловища ладонями вверх. Дыхание спокойное. Повторить 6–7 раз.
22. И. п. – стоя, руки вниз. Развести руки в стороны – вдох, руки положить на колени, приседая на носках, наклонить вперед туловище так, чтобы бедра сдавили грудную клетку – удлиненный выдох с откашливанием. 4–6 раз.
ЛФК и массаж при бронхиальной астме
Бронхиальную астму (БА) называют легочной чумой XХ – ХХI вв. По данным статистики, известно, что в мире БА болеет каждый 10 человек и каждые 10 лет это число удваивается. Ежегодно 2 млн человек погибают от астмы в приступе. БА характеризуется приступами удушья из-за сужения просвета мелких и средних бронхиол (спазм гладких мышц бронхов, набухание слизистой, появление в просвете бронхов патологического секрета).
Дыхание затрудняется, особенно выдох (экспираторная одышка). Возникает ощущение нехватки воздуха, беспокойство, страх смерти. Воздух задерживается в легких, они растягиваются (эмфизема). Считается, что БА – инфекционно-аллергическое заболевание. Распад бактерий в органах дыхания человека, их токсины создают состояние повышенной чувствительности к ним (сенсибилизация).
В приступе больной принимает характерную позу (сидя с упором на руки), страдание на лице. В дыхание включены дополнительные мышцы, затруднен выдох. В конце приступа уменьшается спазм бронхов, улучшается дыхание, отходит мокрота. Частота приступов разная: при легкой степени – один в несколько лет, при тяжелой – несколько раз в день.
Длительность приступа от нескольких минут до нескольких часов. В механизме развития БА отмечают нарушения взаимоотношений между разными отделами ЦНС, которые регулируют тонус гладких мышц бронхов. Аллергены тоже возбуждают подкорку, блуждающий нерв, все это усиливает спазм мышц, формируется приступ.
Лечение БА комплексное: двигательный режим, психотерапия, малоаллергенная диета (исключить цитрусовые, красные плоды и овощи, яйца, рыбу и проч.), лекарства, расширяющие бронхи и улучшающие отхождение мокроты, физиолечение, ЛФК и массаж.
ЛФК способствует нормализации тонуса ЦНС, ликвидации застойного патологического очага (уравновешивание процессов возбуждения и торможения к коре и подкорке), снятию мышечного спазма бронхов, умению управлять дыханием (спокойный неглубокий вдох и длинный плавный выдох), тренировке диафрагмального дыхания для увеличения подвижности грудной клетки, предупреждению осложнений, активизации трофических процессов в тканях, созданию психологического настроя на борьбу с болезнью, увеличению силы дыхательных мышц.
Формы ЛФК при БА: лечебная гимнастика (ЛГ), утренняя гимнастика, дозированные прогулки. ЛФК назначается с учетом: возраста, тяжести и частоты приступов, функции кардиореспираторной системы.
Исходное положение в приступе: лежа на спине с приподнятым изголовьем, сидя на стуле, облокотившись на спинку; вне приступа – сидя, стоя. Курс ЛФК в стационаре состоит из двух периодов.
Подготовительный период (2–3 дня) – для ознакомления с функциональным состоянием больного.
Тренировочный период состоит из специальных и общеукрепляющих упражнений. Делают дыхательные упражнения с произношением звуков (гласные, согласные, шипящие), простейшие гимнастические упражнения (сгибание, разгибание, отведение, приведение, вращение конечностей и туловища, наклоны вперед, назад) и массаж. Подобные комплексы повторяются самостоятельно несколько раз в день.
Эти же упражнения рекомендуется выполнять при появлении предвестников приступа (напряженность, беспокойство, нарушение дыхания). При этом следует принять удобное положение: сесть, руки положить на стол, или на спинку стула, или на бедра. Кроме того, следует максимально расслабить мышцы спины, плечевого пояса, живота, диафрагмы, ног.
ЛГ начинается с легкого массажа лица, задней поверхности шеи, надплечий и грудной клетки. Включаются элементы самовнушения для мышечного расслабления. Общеукрепляющие упражнения чередуются со специальными: удлинение выдоха, произношение звуков (для детей подражания звукам самолета, паровоза, жука, комара), с сопротивлением на выдохе (через сжатые губы, зубы, через трубочку в воду, надувание резиновых игрушек).
В межприступный период необходимо учиться поверхностно дышать с постепенным увеличением времени задержки дыхания на умеренном выдохе (контроль по секундомеру). Тренировка дыхания в этот период должна проводиться осторожно, под контролем спирографии (метод исследования дыхательного аппарата), так как даже кратковременный бег, оптимальная ходьба, психическое напряжение приводят к приступам.
Следует стремиться к увеличению подвижности диафрагмы, грудной клетки, силы дыхательных мышц. После достижения стабильных показателей внешнего дыхания можно включать в занятие общеразвивающие упражнения, которые тренируют экстракардиальные факторы кровообращения, увеличивают силу мышц спины, конечностей. Эти упражнения (через 1–2) чередуются с упражнениями на расслабление.
Оценка эффективности ЛФК ведется по числу и длительности приступов, по интенсивности применяемой лекарственной терапии (нужно ли и сколько препаратов), по пульсу, частоте дыхания, времени задержки дыхания на вдохе или выдохе (пробы Штанге, Генчи). Для улучшения адаптации к нагрузке аппарата внешнего дыхания упражнения выполняются при поверхностном дыхании (наклоны, повороты туловища, приседания, отведения ног назад).
В межприступный период добавляют упражнения с предметами, с отягощением, на снарядах, с произношением звуков (пф, ррр, брор, дорох, брух). После умеренного вдоха на медленном выдохе сдавливается грудная клетка в средних и нижних отделах и произносятся звуки (особенно рр с 5–7 с до 25–30 с). Повторять с удлинением звуков с 4 до 10 раз.
Выдох удлиняется с 4–5 с до 12–25 с. Выведение мокроты идет параллельно с кашлевыми толчками. Покашливание – без глубоких вдохов, чтобы не усилить спазм. Эти же упражнения можно делать с полотенцем (опоясать грудную клетку полотенцем, концы впереди) и сдавливать грудную клетку на выдохе и произносить звуки (6—10 раз).
Спустя 1–2 месяца проводятся по 3–4 занятия в день и добавляются упражнения с отягощениями для укрепления дыхательных мышц.
Массаж шеи, грудной клетки и надплечий (поглаживание, растирание, разминание, прерывистая вибрация, сдвигание), вначале массируется передняя, затем задняя поверхность грудной клетки.
Массируют воротниковую область, спину, затем грудную клетку, дыхательную мускулатуру (грудино-ключично-сосцевидные, межреберные мышцы, мышцы живота). Проводится интенсивный массаж мышц спины (особенно паравертебральных областей) на кушетке с приподнятым ножным концом. Продолжительность массажа – 10–15 мин.
Инновационные упражнения (элементы фонационной гимнастики)
Под фонетической ритмикой понимается система социально направленных упражнений, в которой различные движения сочетаются с произнесением определенного речевого материала (фраз, слов, слогов, звуков). Целью данных комплексов упражнений является развитие и укрепление аппарата внешнего дыхания у больных и ослабленных людей, профилактика и реабилитация заболеваний органов дыхания.
При этом необходимо начинать с дыхательных упражнений (тренировка диафрагмального дыхания), затем переходить к фонационным упражнениям (произношение звуков, фраз, слов, слогов на выдохе); возможно сочетание движений с разным ритмом, темпом речи, голосом и интонацией. Элементы фонетической ритмики можно использовать также на занятиях в специальных медицинских группах, на статических и динамических уроках во время восстановительных пауз, а также в период самостоятельной (или совместно с родителями) работы в домашних условиях.
Инновационный комплекс упражнений ЛГ при бронхиальной астме. Режим свободный
Вводная часть
1. И. п. – стоя, ноги вместе, руки вдоль туловища. Ходьба на месте: 3 шага – вдох, на 4–5 – выдох. Ходьба в среднем темпе, дыхание регламентированное через нос. 40 с.
2. И. п. – ноги на ширине плеч, руки на плечах. 1–2 – руки вращать в плечевых суставах вперед-назад. 3–4 раза в обе стороны. Темп средний. Дыхание произвольное.
3. И. п. – сидя, руки на поясе. На глубоком вдохе наклонить голову назад. Выдыхая, наклонить ее к правому плечу, на грудь, к левому плечу. То же в другую сторону. Повторить 6–8 раз. Продолжая, плавно перейти к вращению головой вправо-вперед-влево. 4–8 раз в обе стороны. Темп медленный, вдох через нос, выдох – произвольный.
4. И. п. – стоя, ноги на ширине плеч, руки на поясе. Глубоко вдохнуть через нос – 3 с, на выдохе – 5 с, руки переместить на нижнюю часть грудной клетки, слегка надавить. 2–3 раза. Темп медленный, дыхание регламентированное.
5. И. п. – стоя, ноги вместе, руки вдоль туловища. Ходьба по палате (залу). Темп средний, на 2 шага – вдох, на 4 – выдох, дыхание через нос – 40 с.
Основная часть
1. И. п. – стоя, с опорой руками о стенку на уровне груди. Перемещая поочередно руки вверх, глубокий вдох – 3 с, на выдохе при свободном опускании рук произнести бр-р – 5 с. Повторить 5–8 раз. Темп умеренный, дыхание регламентированное.
2. И. п. – стоя, ноги на ширине плеч, руки на поясе. Наклоны туловища вправо-влево, вперед-назад. 3–4 раза в каждую сторону, темп средний, дыхание произвольное.

