Оглавление
- 1 Оказание первой помощи
- 2 Факторы развития нарушения
- 3 Причины и разновидности
- 4 Причины и разновидности
- 5 Кто рискует заболеть
- 6 Симптомы патологического сердцебиения
- 7 Осложнения приступа
- 8 Диагностика
- 9 Лечение тахикардии
- 10 Профилактика и лечение
- 11 Прогноз
- 12 Синусовая тахикардия
- 13 Пароксизмальная тахикардия
Оказание первой помощи
Что такое тахикардия? Это увеличение частоты сердечных сокращений больше, чем на 10 ударов в минуту. Для взрослого это состояние, когда пульсовой показатель превысит 90.
Выделяют два вида заболевания:
- физиологическая;
- патологическая.
Физиологическая
Считается естественной реакцией организма в ответ на внешние раздражители.
Может быть спровоцирована:
- стрессовой ситуацией;
- большой физической нагрузкой;
- нехваткой кислорода (чаще случается при нахождении в душном помещении);
- повышением температуры при инфекциях.
Если после отдыха или устранения провоцирующих факторов сердцебиение быстро приходит в норму, то повода для беспокойства нет — это состояние не требует медицинской помощи.
Патологическая

Если же после незначительного стресса или в состоянии покоя возникает сильное сердцебиение и приступ длится более 15 минут, то это может указывать на развитие болезни.
Учащение пульса могут провоцировать следующие заболевания сердца:
- ИБС;
- все формы стенокардии;
- инфаркт;
- эндокардиты и перикардиты любой этиологии;
- пороки сердца;
- миокардиты;
- сердечная недостаточность;
- кардиосклероз.
Повышение пульсовых показателей — характерный симптом и для некоторых внесердечных патологий:
- анемия;
- атеросклеротические изменения в сосудах;
- гипертонический криз;
- гиперфункция щитовидной железы;
- гипогликемия при сахарном диабете;
- ХОБЛ (хроническая обструктивная болезнь легких) и бронхиальная астма.
При часто возникающих без видимой причины приступах сердцебиения необходимо обратиться к кардиологу. Кроме того, что учащение сердечных сокращений может быть первым признаком серьезного заболевания, это состояние опасно для организма.
Кроме возникновения ишемии тканей, длительное или часто возникающее сердцебиение может осложниться следующими опасными для жизни состояниями:
- ТЭЛА (тромбоэмболия легочной артерии);
- отек легкого;
- инсульт;
- тромбоэмболия мозговых артерий;
- сердечная астма;
- острая или хроническая ишемия миокарда;
- аритмический шок.
Приступ тахикардии, особенно впервые возникший, всегда пугает. От того, насколько грамотно поведут себя окружающие заболевшего люди, зависит состояние больного.
Если человек побледнел и жалуется на учащение пульса, необходимо:
- Вызвать врача или «Скорую».
- Обеспечить пострадавшему покой.
- Попытаться успокоить больного (люди в этом состоянии испытывают сильный страх смерти).
- Расстегнуть у человека ремень, ослабить галстук и расстегнуть сдавливающую тело одежду.
- Если приступ произошел в помещении, то открыть окна, обеспечивая приток свежего воздуха.
- Дать человеку выпить Корвалола, валерьянки или других успокоительных средств.
- Положить на лоб холодную влажную салфетку.
- Предложить человеку ненадолго задержать дыхание и напрячь мышцы живота.
При неэффективности простых успокоительных средств рекомендуется дождаться прибытия «Скорой», несмотря на все протесты заболевшего.
Большинство людей стараются избегать госпитализации, но почти все виды тахикардии (кроме желудочковой формы) купируются амбулаторно, и заболевшему рекомендуется обследоваться в поликлинике.
Если приступ застиг врасплох (что ясно свидетельствует о проблемах со здоровьем), необходимо знать о правилах первой медицинской помощи. Вот, чем лечить и как снять приступ тахикардии в домашних условиях:
- Больному придется сделать глубокой вдох, задержать дыхание на некоторое время, после чего медленно выдохнуть. Повторять процедуру следует в течение 5 и более минут, тщательно контролируя процесс дыхания.
- Необходимо оказать сильное давление на закрытые глаза (глазные яблоки) в течение 10 секунд.
- Можно умыть лицо ледяной водой или подержать непродолжительное время голову под струей холодной воды.
- Обязательно нужно выпить капли корвалола или таблетки валокордина.
- Важно обеспечить пострадавшему полный покой, в котором он будет дожидаться немедленно вызванную скорую помощь.
Не всегда человек бывает готов к приступу. В некоторых случаях он возникает внезапно. Поэтому важно знать особенности поведения в таких ситуациях. Первая помощь включает:
- Обеспечение доступа кислорода. Для этого бывает достаточно выйти на свежий воздух.
- Предупреждение окружающих о потемнении в глазах и резкой слабости;
- Холодный компресс;
- Напряжение пресса, задержка дыхания. Подобные действия приведут к снижению частоты ударов сердца.
Отсутствие эффективности данных мероприятий требует вызова скорой помощи. Специалисты оценят состояние и примут эффективные меры по устранению признаков тахикардии.
Факторы развития нарушения
При желудочковой тахикардии возможен летальный исход.
Чтобы понять опасность длительного расслабления пульса, стоит рассмотреть, как работает сердце, которое состоит из 2 предсердий и 2 желудочков:
- камеры расслабленных предсердий заполняются кровью из подходящих к ним вен;
- венозные клапаны закрываются и открываются предсердно-желудочковые;
- сокращение предсердного миокарда перемещает содержимое предсердий в полость желудочков, и клапаны снова закрываются;
- происходит сокращение желудочковых стенок, и кровь выталкивается в главные артерии, а в это время предсердия сокращаются.
Весь этот сложный цикл ощущается человеком как одна пульсовая волна.
Но когда развивается тахикардия сердца, оно вынуждено сокращаться с большей частотой, и происходит следующее:
- предсердия и желудочки не успевают полноценно расслабиться после предыдущего сокращения;
- не до конца расслабленный миокард уменьшает вместимость сердечных камер, что провоцирует снижение сердечного выброса.
Уменьшившийся объем крови не в состоянии обеспечить питание всех систем, и защитные силы перераспределяют кровоток так, чтобы обеспечить полноценное снабжение кислородом мозга и сердца, оставляя менее важные органы в состоянии ишемии (недостатка тока крови).
Если приступы сердцебиений происходят часто и продолжаются длительное время, то ишемические процессы в тканях приводят к необратимым изменениям на клеточном уровне.
Помимо ишемии, существует еще одна опасность — длительная усиленная работа миокарда вызывает износ органа.
В отличие от физиологической, патологическая форма заболевания возникает внезапно, без видимой причины.
При приступе больные ощущают:
- учащение пульса даже в состоянии покоя;
- страх смерти;
- слабость;
- потемнение в глазах;
- головокружение;
- одышку;
- зябкость в конечностях;
- нарушение сна.
Продолжительность приступа различна. Иногда пульс самопроизвольно выравнивается уже через несколько минут, а в тяжелых случаях тахикардия может продолжаться до нескольких дней. Но при любой продолжительности приступа возникающее при этом состояние опасно для человека.
Вы знаете, что физиологическая тахикардия не представляет угрозы здоровью. То есть учащенное сердцебиение при физической нагрузке — вполне нормальное явление. Чем опасна патологическая тахикардия и какие последствия имеет? Прежде всего, помните, что если учащенная работа сердца возникает по каким-либо другим причинам, кроме физиологической, орган начинает изнашиваться быстрее. Также не забывайте, что при такой форме тахикардии желудочки не успевают заполниться кровью. Это приводит к ухудшению работы органа.
Что в итоге происходит? Сердце начинает биться чаще, а крови перекачивается уже меньше, результат — понижается артериальное давление. Таким образом, происходит дефицит кислорода не только в сердце, но и в других органах. Последствия: ишемическое заболевание сердца и ишемия головного мозга. Особую опасность представляет пароксизмальная тахикардия — частота сердцебиения достигает 300 ударов в минуту.

Фибрилляция появляется внезапно, а развивается быстро. В этом случае пациенту понадобится срочная медицинская помощь.
Тахикардию делят на физиологическую и патологическую форму. Первая является естественной и возникает в результате:
- чрезмерной физической активности;
- наступления подросткового периода, когда перестраиваются все системы организма;
- беременности, что обусловлено возрастанием нагрузки на организм женщины;
- употребление чрезмерного количества кофе;
- стрессовой ситуации;
- обычного волнения.
Причинами синусовой формы второго варианта является развитие разных заболеваний. К ним относят:
- интоксикацию организма в результате отравления алкоголем, наркотиками, продуктами жизнедеятельности вирусов, бактерий;
- лихорадочное состояние;
- болезни эндокринной системы;
- прием медикаментов, к которым относят глюкокортикоиды, антидепрессанты, мочегонные препараты, эуфиллин;
- патологии системы дыхания;
- изменения состава крови;
- болезни сердца и сосудов;
- патологии нервной системы.
Синусовая тахикардия, симптомы которой различны, проявляется в зависимости от степени развития заболевания и его характера. К ее признакам относят:
- появление неприятных ощущений;
- появление сердцебиения;
- болевые ощущения;
- появление ощущения тяжести;
- недостаток вдыхаемого кислорода;
- регулярное головокружение;
- появление одышки;
- чувство слабости;
- развитие бессонницы;
- быстрая утомляемость;
- плохой аппетит;
- снижение жизненного тонуса.
Заболевание делится на два вида: транзиторная тахикардия и длительная. Регулярное появление указанных симптомов свидетельствует о том, что необходимо обратиться к врачу.
Увеличение количества сердечных сокращений, то есть больше 90 уд/мин., в медицине обозначается термином «тахикардия». Как правило, тахикардия не является самостоятельной патологией, она лишь выступает в роли специфической реакции организма на физический или психический раздражитель. Однако учащенное сердцебиение может возникать в результате развития патологических процессов в организме как сопутствующий признак нарушений.

Тахикардия патологического характера возникает на фоне врожденных или приобретенных заболеваний сердца
Особая опасность кроется в тахикардии, которая появляется вследствие функциональных расстройств сердца. Если
нарушение сердечного ритма
не связанно с объективными причинами и беспокоит пациента в состоянии покоя, то необходимо срочное медицинское обследования, чтобы установить причину состояния. Тяжелые осложнения наблюдаются лишь у лиц с сопутствующими патологиями сердечно-сосудистой системы.
Наиболее опасна тахикардия сердца при развитии следующих патологий:
- ишемия миокарда;
- фибрилляция желудочков;
- скопление жидкости в легких;
- кардиогенный шок;
- хроническая сердечная недостаточность;
- остановка сердца.
При воздействии патологических факторов повышается риск нарушения сердечной гемодинамики, при котором происходит уменьшение объемного выброса крови. Так, частое сердцебиение провоцирует недостаточность наполнения желудочков кровью, из-за чего снижается уровень артериального давления, ослабляется кровообращение в органах и тканях, в том числе и в миокарде.
Учащенное сердцебиение в период вынашивания ребенка значительно ухудшает качество жизни, поскольку сопровождается негативными симптомами, которые невозможно купировать медикаментами. Как правило, патологическое увеличение ЧСС происходит на фоне хронических заболеваний сердца и сосудов, что служит угрозой для здоровья плода и матери. Учащение ЧСС повышает риск развития осложнений в процессе беременности и родов.

Длительно протекающая тахикардия может осложнить процесс родов, спровоцировав осложнения

Возникновение патологии в первом триместре беременности свидетельствует о формировании патологического процесса. Поэтому существуют ситуации, когда при учащенном сердцебиении необходима медицинская помощь:
- Болевой синдром в области сердца с нарастающим чувством тревоги.
- Головокружение, которое сопровождается тошнотой и рвотой.
- Во время приступа сердце пропускает сокращения.
В третьем триместре беременности учащение ЧСС наблюдается чаще, поскольку существенно возрастает нагрузка на организм. Опасным, принято считать сердцебиение с частотой больше 100 уд/мин. в состоянии покоя.
Для предупреждения приступов бедующей матери назначают прием седативных средств на основе растительных компонентов, позволяющих устранить тревожность и повысить устойчивость к стрессам.
Тахикардия как самостоятельная патология не приносит значительного ухудшения состояния, однако она может вызвать множество грозных осложнений. В случае если приступы сердцебиения возникают на фоне сердечных заболеваний, существует риск их прогрессирования. Пациенту с часто повторяющейся тахикардией необходимо обратиться к кардиологу, чтобы выявить степень возможных нарушений в организме.
Строго говоря, этим понятием можно определить повышение количества сокращений сердца (частоты пульса) до 90-100 ударов в минуту в среднем, что может быть спровоцировано различными механизмами.
У взрослого человека в нормальном состоянии физического и психического здоровья количество ударов пульса составляет от 50 до 100 единиц в минуту (согласно данным Ассоциации кардиологов США).
Норма индивидуальна, так как зависит от возраста человека, его физического состояния и образа жизни, телосложения и привычного питания.
Частота пульса может начать расти в силу разных причин, но в случае неоднократного необъяснимого повторения такого состояния обязательно следует обратиться к врачу.
От чего бывает тахикардия сердца? Она не является самостоятельным заболеванием, она всегда представляет собой или реакцию человеческого организма на определенные ситуации и состояния, или сигнал о развитии заболеваний сердечнососудистой (и не только) системы.
В той или иной форме повышение числа сердечных сокращений в течение жизни испытывает каждый человек, и на основании одного этого симптома трудно поставить полноценный и своевременный диагноз. А он очень важен, если свидетельствует о начале развития заболевания сердца — вот почему без консультации специалиста не обойтись.
Причины и разновидности
Существует три типа тахикардии, и каждый из них имеет разную степень опасности для здоровья человека:
- Синусовая – относительно безопасна, так как при ней сохраняется правильный сердечный ритм.
- Пароксизмальная– протекает в виде приступов, которые могут представлять опасность для жизни человека. Существует при подвида пароксизмальной тахикардии: желудочковая, предсердная и предсердно-желудочковая. Наименее опасным подвидом является предсердное пароксизмальное сердцебиение, хотя все 3 вида заболевания нуждаются в постоянном врачебном наблюдении.
- Фибрилляция желудочков – смертельно опасный тип тахикардии, при котором необходима экстренная помощь медиков.
Также заболевание можно условно подразделить на хроническое и приступообразное. В первом случае высокий пульс имеет место постоянно, даже в состоянии покоя или во сне. Во втором случае тахикардия возникает в виде пароксизмов, опасность которых зависит от продолжительности приступа, типа сердцебиения (желудочковое или предсердное), максимальных показателей частоты ударов сердца в минуту.
Специалисты выделяют несколько разновидностей тахикардии:
- синусовая;
- предсердная;
- А-В узловая;
- желудочковая;
- тахисистолическая форма фибрилляции предсердий.
Синусовая тахикардия отличается ровным сердечным ритмом с частотой ударов более 100 за одну минуту. Эта форма учащенного сердечного сокращения встречается у молодых людей и достигает 200 ударов.
Предсердная тахикардия отличается внезапным началом приступа и таким же неожиданным окончанием. Во время регулярных приступов частота сердечных сокращений варьируется от 160 до 220 ударов в течение минуты, длиться приступ может также от нескольких минут до нескольких часов.
А-В узловая тахикардия – это распространенная форма наджелудочкового нарушения ритма, она не зависит от возраста пациента, наличия других заболеваний. Однако подобная форма чаще встречается у представительниц прекрасного пола. Сердечный ритм остается правильным, а частота ударов в минуту – от 120 до 250.
Желудочковая тахикардия – опасная форма учащенного сердцебиения. Из-за того, что нижние камеры сердца быстро сокращаются, они не могут полностью наполниться кровью. И как результат, сердечная мышца работает неэффективно, жизненно важные органы не получают необходимый объем крови. Все это приводит к осложнениям. Переход желудочковой тахикардии в фибрилляцию желудочков может вызвать летальный исход.
Тахисистолическая форма фибрилляции предсердий – одна из форм мерцательной аритмии, с частотой сердечных сокращений более 100 в минуту. Чаще наблюдается у людей пожилого возраста и вызвана различными сердечно-сосудистыми заболеваниями, такими, как пороки сердца, ишемическая болезнь сердца или сердечная недостаточность.
Возникновение учащенного сердцебиения (чаще всего синусовой тахикардии), когда человек находится в состоянии полного покоя, свидетельствует о таких заболеваниях, как:
- Острая или хроническая анемия.
- Патология сердца.
- Нейроциркуляторная дистония.
- Дыхательная недостаточность.
- Заболевания эндокринной системы (например, тиреотоксикоз).
- Пониженное артериальное давление.
- Интоксикация, вызванная злокачественной опухолью или инфекцией.
Кроме этого, развитию тахикардии способствует сильная интоксикация организма из-за курения, чрезмерного употребления алкоголя, кофеина, энергетических напитков.
Не стоит оставлять без внимания приступы тахикардии, имеющие систематический характер. Такое проявление усложняет работу сердца.
Итак, чем же все-таки опасна тахикардия? Помимо неприятных ощущений, которые сопровождают больного, она приводит к тому, что сердечная мышца перестает справляться со своей функцией. А также становится уязвимой и изнашивается.

Если человек длительное время страдает от тахикардии, то спустя время у него возникает сердечная недостаточность .
В случае возникновения учащенного сердцебиения на фоне хронической сердечной недостаточности возникает ряд серьезных осложнений, таких как:
- острая недостаточность левого желудочка, в форме отека легких или сердечной астмы;
- аритмический шок;
- острая недостаточность кровотока мозга может стать причиной потери сознания.
При пароксизмальной мерцательной аритмии возможны осложнения, приводящие к ишемическим инсультам. Последствиями желудочковой тахикардии, особенно после перенесенного инфаркта миокарда может стать фибрилляция желудочков. Такое осложнение тахикардии является наиболее опасным, так как может привести к внезапному летальному исходу.
Разобравшись с тем, что значит тахикардия, важно изучить причины её появления, чтобы исключить себя из зоны риска:
- Сердечно-сосудистые заболевания: ишемия, гипертония, пороки сердца.
- Злоупотребление продуктами, содержащими кофеин, который оказывает возбуждающее действие на сердечно-сосудистую и нервную системы.
- Болезни щитовидной железы.
- Многие инфекционные болезни, особенно вызывающие рост температуры, могут вызвать симптомы приступа тахикардии.
- Беременность.
Условно причины возникновения повышенной ЧСС (частоты сердечных сокращений) делятся на две категории – физиологические (объективные) и патологические (субъективные). Уметь отличать одно от другого необходимо, от этого может зависеть здоровье и жизнь человека.
Физиологический рост ЧСС провоцируется тем или иным внешним воздействием, он всегда является временным, проходит у взрослого здорового человека через 5-7 минут после исчезновения раздражителя.
Такое состояние не является угрожающим для здоровья или, тем более, жизни человека. Чаще всего развитие физиологического состояния происходит по причинам:
- физических нагрузок;
- стрессового состояния;
- эмоционального состояния;
- сексуального возбуждения;
- болевых ощущений;
- пребывания в жарком помещении;
- подъема на значительную высоту.

Физиологическое увеличение нормального ЧСС происходит также при употреблении алкоголя и кофеина, при курении, приеме энергетиков и некоторых лекарственных средств.
Патологическая форма развивается как симптом массы заболеваний, среди которых:
- воспалительные патологии сердца;
- механические сбои работоспособности сердца;
- заболевания инфекционной природы;
- интоксикация различного происхождения;
- анемия;
- состояние шока, обильные кровотечения, травматические поражения;
- болезни щитовидной железы (особенно гипертиреоз);
- поражения, затрагивающие ядро блуждающего нерва;
- нейроциркуляторная астения;
- феохромоцитома;
- различные врожденные аномалии развития.
Своевременное определение патологического повышения ЧСС необходимо, так как даже при условиях современной медицины только ранняя диагностика поможет сохранить здоровье и жизнь больного человека.
Рассмотрим каждый вид тахикардии и его схему на ЭКГ.
Синусовая диагностируется чаще всего. Это состояние характеризуется учащением на 20-40 ударов в минуту сердечной деятельности в состоянии покоя, при котором под контролем синусового узла сохраняется правильный ритм.
Проблема возникает, когда происходит сбой в сложной системе генерации импульсов данного узла, а также когда нарушается процесс проведение синусовых импульсов непосредственно к желудочкам сердца.
Пароксизмальная представляет собой состояние, при котором приступы (пароксизмы) сердцебиения увеличиваются до 140-220 сердечных сокращений в минуту из-за замещающих нормальный синусовый ритм эктопических импульсов.

Эта разновидность возникает внезапно и так же внезапно прекращается, приступы-пароксизмы имеют различную продолжительность, регулярный ритм при них сохраняется.
Под фибрилляцией желудочков понимается такой вид тахиаритмии, при котором происходят неритмичные сокращения нескольких сгруппированных мышечных волокон сердечных желудочков, некоординированных, неэффективных, так как в таком состоянии желудочковые отделы сердца не «нагнетают» давление, из-за чего прекращается работоспособность сердечной мышцы как насос для кровотока.
Частота сокращений достигает и превышает показатель 300 в минуту.
Тахикардию классифицируют также на
наджелудочковую
и
желудочковую
, но данные разновидности определяются специалистами после тщательного обследования пациентов.
Как самостоятельное заболевание увеличение частоты сердечных сокращений развивается крайне редко. Обычно оно сопутствует другим болезням, является их симптомом, поэтому к причинам тахикардии сердца принято относить:
- Недостаточность надпочечников. Тахикардия сочетается со слабостью, утомляемостью, плохо прощупывающимся пульсом. Также могут возникать желудочные колики, нарушение дефекации, рвота, тошнота, нарушения вкуса и обоняния, повышение либидо.
- Острый респираторный дистресс-синдром. Воспалительное угрожающее жизни заболевание легких. Помимо тахикардии сердца, его характеризуют: одышка, цианоз кожных покровов, беспокойство, учащенное дыхание, хрипы. В ходе диагностического обследования обнаруживаются аномалии на рентгене грудной клетки.
- Анафилактический шок. Разновидность аллергической реакции, проявляющаяся учащенным сердцебиением, отеком дыхательных путей, беспокойством, одышкой.
- Беспокойство, страх, неудовлетворительное эмоциональное состояние, сильный стресс. Симптомы тахикардии проходят самостоятельно, как только человек успокаивается.
- Алкогольный синдром отмены. Встречается у лиц, злоупотребляющих спиртным. Помимо увеличения частоты сердечных сокращений после отказа от спиртного, они жалуются на бессонницу, повышенное потоотделение, учащенное дыхание, слабость, раздражительность.
- Анемия. Болезнь сердца часто выступает как признак анемии. Параллельно учащенному сердцебиению отмечаются: склонность к кровотечениям, утомляемость, слабость, бледность, затрудненное дыхание (ощущение «нехватки воздуха»).
- Аортальный стеноз. Тахикардию провоцирует порок сердца.
- Аортальная недостаточность. Порок сердца, при котором возникает тахикардия, стенокардия, нарушения кровообращения.
- Ушиб сердца (контузия). Развивается по причине травмы грудной клетки. Сопровождается болью за грудиной, одышкой, тахикардией.
- Аритмия. Нередко учащенное сердцебиение «перекликается» с его нерегулярностью. Пациент жалуется на низкое давление, головокружение, слабость, ощущение сильного и частого сердцебиения. Кожные покровы становятся бледными и холодными.
- Кардиогенный шок. Левожелудочковая недостаточность, при которой резко снижается сократительная способность миокарда.
- Тампонада сердца. Причина тахикардии, при которой в полости перикарда накапливается жидкость. Кроме учащенного сердцебиения, возникают: вздутие шейных вен, одышка, влажность и синюшность кожных покровов, беспокойство.
- Холера. Инфекция, характеризующаяся рвотой, диареей. Из-за тяжелой потери жидкости развивается тахикардия, уменьшается тургор кожи, возникают судороги, давление резко понижается.
- Хронические обструктивные легочные заболевания. Тахикардия является их базовым признаком наряду с кашлем, цианозом, хрипами, одышкой. Несвоевременное/неграмотное их лечение чревато развитием «бочкообразной» грудной клетки.
- Лихорадка (высокая температура тела).
- Диабетический кетоацидоз (нарушение углеводного обмена). К его симптомам относятся: тахикардия, тошнота, фруктовый запах изо рта, рвота, боль в желудке.
- Левосторонняя сердечная недостаточность.
- Гипертонический криз. Высокое артериальное давление всегда сопровождается ускоренным сердцебиением.
- Гипогликемия (низкий уровень сахара в крови). Наблюдается тахикардия, дрожь, мигрень, двоение в глазах, повышенная потливость.
- Гиперосмолярный некетоацидотический синдром. Для него характерны: тахикардия, уменьшение тургора кожных покровов, учащенное дыхание, снижение кровяного давления.
- Гипоксия. При нехватке кислорода сердце начинает биться быстрее, кожа приобретает синюшный оттенок.
- Гипонатриемия (нехватка натрия в крови). Сопровождается тахикардией редко.
- Инфаркт миокарда. Может быть как тахикардия, так и брадикардия.
- Нейрогенный шок. Утрата симпатической иннервации, провоцирующая тахикардию.
- Гиповолемической шок. Следствие большой кровопотери, при котором развиваются: снижение упругости кожных покровов, понижение температуры, жажда, сухость языка, тахикардия.
- Ортостатическая гипотензия (нарушение регуляции тонуса кровеносных сосудов).
- Септический шок. Перфузия тканей снижается, нарушается доставка кислорода и других необходимых веществ к тканям. Сопровождается тахикардией.
- Феохромоцитома. Гормональная активная опухоль, к симптомам которой относят: учащенное сердцебиение, скачки артериального давления, тремор, приступы паники, бессонница, потливость.
- Пневмоторакс. Попадание воздуха в плевральную полость, провоцирующее одышку, тахикардию, цианоз, боль в груди, хрипы.
- Тиреотоксикоз. Уровень гормонов щитовидки повышается, что вызывает ощущение сердцебиения, увеличение щитовидной железы, снижение веса, выпячивание глазных яблок.
- Эмболия легочной артерии. Сначала развиваются боль в груди и одышка, позже – тахикардия.
Причины и разновидности
Напротив, тахикардия имеет неблагоприятные последствия, когда является симптомом различных патологических процессов. Нередко она в этой ситуации усугубляет течение основного заболевания.
Различают следующие типы тахиаритмий:
- Синусовая
- Пароксизмальная наджелудочковая (суправентрикулярная)
- Пароксизмальная желудочковая
Основной водитель ритма (так называется нервное скопление) при сердечных сокращениях — синусовый узел. Но, помимо него, в миокарде есть еще два водителя ритма: АВ-узел (расположен немного выше желудочков) и желудочковый.
По месту локализации очага возбуждения выделяют такие виды тахикардии:
- Синусовая. К этой разновидности относится и физиологическое учащение пульса. При синусовых сердцебиениях в большинстве случаев не происходит нарушения ритма, и они имеют более благоприятный прогноз при лечении.
- Предсердно-желудочковая. Это наиболее часто встречаемая при заболеваниях сердца тахикардия. Если функции синусового водителя ритма не нарушены, то дополнительные сокращения АВ-узла на ЭКГ-ленте выглядят как экстрасистолы во время приступа тахиаритмии, а человек ощущает частое неровное сердцебиение.
- Желудочковая. Наиболее опасная форма, которая даже при сохраненной функции синусового узла может спровоцировать фибрилляцию желудочков, которая без медицинской помощи заканчивается смертью больного.
Кто рискует заболеть
Риск развития любой разновидности велик в основном для двух категорий населения:
- пожилых людей;
- людей с тахикардией в семейной истории.
Кроме того, риск развития заболевания высок для граждан, которые заняты деятельностью, чрезмерно нагружающей или повреждающей сердце, а также тех, кто:
- страдает от заболеваний сердца и повышенного давления;
- находится в постоянном состоянии тревожности и психологического стресса;
- злоупотребляет алкоголем, сигаретами, наркотиками, кофеином;
- принимает лекарственные препараты в превышающей норму дозе или с иными нарушениями.
У детей повышение ЧСС встречается так же часто, как и у взрослых. Заболевание у детей и взрослых протекает с одинаковыми симптомами, одинаково классифицируется и лечится.
Единственным отличием является то, что обращаться за помощью родителям заболевшего ребенка следует сразу же после приступа, не дожидаясь его повтора.
Симптомы патологического сердцебиения
Основной симптом – ускоренный сердечной ритм, но есть и другие признаки:
- головокружение;
- слабость;
- ощущение постоянной нехватки воздуха;
- возникновение приступов резких скачков сердечного ритма, после которого ритм приходит в норму;
- неожиданные приступы полуобморочного состояния;
- чувство паники и страха;
- дискомфорт и давящие боли за грудиной.
Всегда есть доля людей, не знающих, что такое тахикардия сердца. Для них поясним, что речь идёт о значительном увеличении числа сердечных сокращений (более 90 ударов в минуту).
Для здорового человека, находящегося в состоянии физического и эмоционального покоя, норма ЧСС колеблется в пределах 60-80 ударов.

Заболевание сердца тахикардия может носить патологический характер, если она является следствием сердечно-сосудистых заболеваний или болезней нервной и эндокринной систем. Когда же пульс учащается вследствие возрастания физической нагрузки, то речь можно вести о физиологическом характере тахикардии.
Бывает также врождённая хроническая болезнь сердца тахикардия, при которой сердце бьётся примерно 90 раз в минуту. В этом случае на фоне отсутствия жалоб пациента лечения не производится.
Болезнь тахикардия имеет следующие признаки:
- ощущение внезапного толчка или перебоев в сердце, заканчивающееся усиленным сердцебиением;
- пульсация крупнейших артерий в районе головы (височной, сонной, подключичной);
- сжимающие боли в груди, иногда довольно сильные;
- вялость, общая слабость, головокружение и потемнение в глазах, обмороки;
- сильное потоотделение;
- ощущение нехватки воздуха;
- периодическая сильная одышка;
- приступы пароксизмальной тахикардии сопровождаются чувством беспокойства и страха.
При усугублении вышеперечисленных симптомов необходимо обязательно проконсультироваться у кардиолога, который поставит точный диагноз и назначит адекватное лечение, чтобы последствия тахикардии были минимальные.
Симптомы тахикардии сердца необязательно говорят непосредственно о самой болезни – это может быть и естественная реакция на эмоциональный стресс, физическую нагрузку, повышение температуры тела, приём алкоголя или курение.
Тахикардия в большей части диагностированных случаев является самостоятельным симптомом различных заболеваний. Однако специалисты выделяют определенную симптоматику, сопровождающую повышение ЧСС.

Сам по себе рост количества сердечных сокращений в минуту обычно проявляется:
- учащением пульса;
- усилением сердцебиения;
- пульсацией сонной артерии;
- головокружением;
- возросшим чувством тревоги;
- болевым синдромом в области сердца;
- одышкой после физической нагрузки.
Иногда проявляются и иные симптомы:
- увеличение температуры тела;
- головные боли;
- мышечные боли и/или дрожь;
- потливость;
- проблемы с дыханием;
- повышенная и учащающаяся утомляемость;
- отток крови от кожных покровов с их побледнением;
- диарея и рвота;
- острые боли различной локализации.
Перечисленные признаки характерны для основных заболеваний, провоцирующих повышение ЧСС. При этом симптомы не являются симптомами самого повышения ЧСС и не становятся его последствиями. Они представляют собой одну из дополнительных причин основного недуга.
Тяжелым последствием ишемической болезни сердца является острый инфаркт миокарда. В процессе приступа сердцебиения нарушается кровообращение в миокарде, вследствие чего он получает недостаточное количество кислорода и питательных веществ. Гипоксия приводит к ускоренному сокращению миокарда, на фоне которого кардиомиоциты отмирают.

Пациенты, страдающие от регулярного учащения сердцебиения, требуют тщательной диагностики для предупреждения осложнений
Предрасполагающими факторами в развитии состояния выступают:
- хроническая гипертоническая болезнь;
- хронические заболевания сосудов;
- увеличение размеров миокарда.
При недостаточном поступлении кислорода любая патология может спровоцировать приступ инфаркта.
- сильные головокружения, мигрени;
- обморок;
- трудности дыхания;
- спутанность сознания;
- ухудшение слуха и зрения;
- внезапный жар.
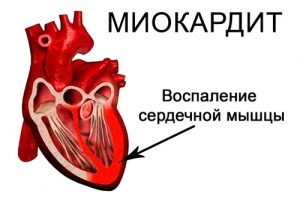
- миокардит;
- порок сердца;
- сердечная недостаточность (острая и скрытая);
- инфаркт миокарда;
- сбои в эндокринной системе;
- нейроциркуляторная дистония;
- врожденный порок миокарда;
- нервные и невротические заболевания.
Осложнения приступа
- Сердечная астма.
- Артериальная гипертония.
- Сердечная недостаточность.
- Геморрагический или ишемический инсульт.
- Острый инфаркт миокарда.
- Изменения ритма сердца.
- Отёк легких.
- Кома.
- Биологическая смерть.
Чтобы своевременно выявить ранние признаки этого заболевания, нужно ежегодно проходить комплексное медицинское обследование, тогда и лечение его будет более эффективным.
Вы или Ваши знакомые сталкивались с тахикардией? Как Вы её обнаружили и какие приняли меры? Расскажите свою историю в комментариях, и Вы спасете жизнь многим людям.
Диагностика
Так как тахикардия может проявиться как сигнал о начале заболевания в организме, очень важно следить за состоянием своего здоровья. Обращаться за помощью к врачу следует при первых признаках проблемы, к которым относятся:
- случаи обморока (потери сознания);
- часто возникающие ощущения боли в груди;
- потемнения в глазах;
- приступы головокружения;
- беспричинные учащения сердцебиения, не проходящие на протяжении 5 минут;
- уже диагностированные заболевания сердца.
Первичная диагностика после обращения к кардиологу включает, прежде всего, физический осмотр пациента. В ходе обследования врач:
- изучает кожные покровы (цвет и состояние) обратившегося человека;
- осматривает волосы и ногти пациента;
- измеряет артериальное давление;
- фиксирует количество циклов вдоха-выдоха в минуту;
- прослушивает легкие, выявляя хрипы;
- проверяет наличие/отсутствие шумов в миокарде;
- в целом получает общую информацию о состоянии организма.
Все эти виды диагностики могут быть предоставлены в любой современной клинике кардиологии.
Изменения в ритме сердца получили разные названия, что связано с тем, в какую сторону это произошло: в сторону увеличения сердечных ударов или уменьшения.
Явление, когда число ударов повышено, получило название тахикардии. Причины ее бывают самыми разными и обусловлены, как внутренними процессами, происходящими в организме, так и внешними факторами.
В некоторых случаях болезнь бывает физиологической, что связано с реагированием человека на некоторые раздражители.
При развитии симптомов болезни необходимо обратиться к специалисту. О том, что принимать при синусовой форме расскажет кардиолог.
При его отсутствии или наличия сложности с посещением специалиста можно обратиться к терапевту, который выписывает направление в подходящую клинику или медицинский центр для уточнения диагноза и для того, чтобы иметь возможность максимально быстро назначить пациенту профильное лечение. К числу диагностических мероприятий относится:
- опрос пациента, когда врач собирает всю необходимую информацию;
- прослушивание сердечного ритма;
- общее исследование крови, когда специалистом анализируются величины эритроцитов, гемоглобина и других показателей;
- исследование крови на выявление гормонов щитовидной железы;
- общее исследование мочи;
- ЭКГ сердца, с помощью которой изучают ритмичность и подсчитывают частоту сердечных сокращений;
- УЗИ сердца, в результате которого прослеживается функционирование клапанов, сердечной мышцы, наличие хронических патологий.
Существуют следующие виды диагностики тахикардии:
- Электрокардиография (ЭКГ).
- Суточное мониторирование ЭКГ.
- Эхокардиография (ЭхоКГ).
- Электрофизиологическое исследование сердца (ЭФИ).

ЭКГ помогает определить вид учащенного сердцебиения, его частоту и ритм. Также благодаря электрокардиографии можно получить данные о возможной гипертрофии левого или правого желудочка и перенесенного инфаркта.
Суточное мониторирование ЭКГ помогает найти и проанализировать любые нарушения ритма сердца. Кроме этого, отследить изменения в работе сердечной мышцы при физической или эмоциональной нагрузке, во время отдыха и сна.
Внутрисердечную патологию определяют по эхокардиографии. С помощью ЭхоКГ можно узнать о толщине стенок сердца, состоянии клапанов и мягких тканей, сократимости миокарда. Эхокардиография позволяет визуально оценить работу сердечной мышцы, скорость и движение крови в предсердиях и желудочках.
С помощью электрофизиологического исследования сердца можно узнать о возможных нарушениях проводимости сердечной мышцы и механизме тахикардии.
И это непустые слова, так как современные тенденции свидетельствуют о росте заболеваемости, летальности от коронарогенной патологии.
Выяснить чем опасна тахикардия сердца в каждом конкретном случае можно с помощью:
- Жалоб
- Анамнестических сведений
- Осмотра
- Инструментального обследования
Всегда у заболевшего имеется жалоба на сердцебиение, учащенный кардиоритм. Во время осмотра обнаруживается аномальная частота сердечных сокращений, дефицит пульса.
Разобраться какая именно тахикардия возникла и опасна ли она позволяет электрокардиографическая диагностика и суточное холтеровское мониторирование. Кардиограмма информативна в случае стойкой аритмии, а когда отмечаются короткие пробежки достовернее холтеровское мониторирование.
Дополняют диагностический поиск ультразвуковым обследованием, компьютерной томографией, лабораторными исследованиями для установления причины расстройства ритма.
Лечение тахикардии
Комплексное лечение тахикардии сердца подразумевает использование препаратов:
- антиаритмических (коргликон, дигоксин, верапамид);
- седативных или успокоительных (барбовал, корвалол)
Их принимают с одновременным устранением факторов, от чего бывает тахикардия (стрессы, чрезмерная физическая нагрузка). Применяются и рефлекторные методы лечения.
Терапевтический курс назначается в зависимости от причины, вызвавшей тахикардический приступ. Лечение назначается врачом после обследования и может корректироваться. Чтобы не умереть при острых всплесках ЧСС, пациент должен всегда носить с собой предписанные медикаменты и не пропускать их прием. В аптечке обязательно должны быть следующие препараты:
- гликозические фармсредства — «Кордарон», «Дигоксин»;
- бета-блокаторы — «Верапамил», «Конкор», «Анаприлин»;
- успокоительные фитопрепараты — настойка пустырника, таблетки валерианы;
- седативные медпрепараты — «Фенобарбитал», «Диазепам».

Лечить тахикардию, пока она не носит острый и системный характер, можно народными средствами. Популярен аналог фармацевтической настойки, приготовленный на дому из высушенных трав — ягод боярышника, валерианы и пустырника. Их настаивают на спирту или водке и принимают по 20 капель утром и вечером в течение двух недель.

Важно не только устранить симптоматику учащения пульса, но и выявить причину возникновения этого состояния.
При жалобах больного на часто возникающие приступы сердцебиения назначают диагностические процедуры такого плана:
- ЭКГ-мониторинг. Проводится запись импульсов сердца на протяжении суток. Метод помогает определить предположительный период возникновения импульсов учащения сокращений сердца и наиболее характерное для развития приступа время суток. Пациенту на теле закрепляют специальный аппарат, после чего человек возвращается к привычному образу жизни.
- Электрофизиологическое исследование. Способ дает возможность определить частоту пульса при физической нагрузке. При этом проводится запись ЭКГ во время дозированной нагрузки на беговой дорожке или велотренажере.
- МРТ. Методика, позволяющая определить структуру миокарда и патологические очаги сердечной ткани.
- Рентгенография с введением контрастного вещества. Выявляет состояние коронарных (сердечных) сосудов и наполняемость сердечных артерий. С диагностической целью используется для выявления гипертрофии сердечной стенки и для определения участков ишемии миокарда.
- Общий анализ крови (для выявления признаков анемии).
Дополнительно к обследованию сердца проводится выявление фактора, провоцирующего приступ. Врач назначает исследования работы почек, головного мозга и т. д.
Необходимая терапия подбирается пациенту только после полного обследования и выявления причины сердцебиений.
Терапия направлена, в первую очередь, на устранение причины возникновения сердцебиения, а уже потом подбираются медикаменты для урежения пульса. Противоаритмические средства имеют много побочных эффектов, и их назначают с осторожностью.
В легких случаях пациентам могут назначаться натуральные растительные средства:
- пустырник;
- боярышник;
- пион;
- валериана;
- Персен;
- Ново-пассит.
Хороший эффект дает применение Корвалола. Эти препараты помогают снизить возбудимость и улучшить сон. Часто лечение основного заболевания и прием растительных препаратов дают необходимый терапевтический эффект.

Если прием успокоительных оказывается малоэффективным или причину развития приступа устранить невозможно, то пациенту с учетом особенностей основного заболевания подбирается противоаритмическое средство.
В зависимости от основной патологии, заболевшему назначают следующие медикаменты:
- Верапамил;
- Кордарон;
- Ритмилен;
- Анаприлин;
- Этацизин;
- Дилтиазем;
- Бисопролол;
- Аденозин;
- Атенолол.
Список противоаритмических средств большой, но в основном с лечебной целью применяются антагонисты кальция и блокаторы адренорецепторов.
Если у вас возникло учащенное сердцебиение, стало не хватать воздуха, появилось помутнение в глазах и чувство боли в груди, то сделайте следующее:
- Успокойтесь, попробуйте дышать глубоко и задержите дыхание.
- По возможности опустите голову в таз с холодной водой.
- Примите корвалол или какое-либо другое успокаивающее средство.
- Вызовите скорую помощь.
Что касается лечения, то оно должно быть согласовано с врачом. Самолечение здесь недопустимо. Сердце — важный орган, поэтому отнеситесь к его лечению серьезно. При тахикардии хронической формы запрещается употребление кофе, алкоголя и крепкого чая. Старайтесь не есть острую пищу и не переедать.
Для лечения тахикардии кардиолог назначает препараты, относящиеся к группам β-блокаторов, и антагонисты кальция. β-блокаторы сокращают частоту сердечных сокращений, поэтому их часто назначают при тахикардии. Особенно действенны Пропранолол и Бисопролол.
Антагонисты кальция используются в кардиологии уже несколько десятилетий. При учащенном сердцебиении эффективны препараты Верапамил и Дилтиазем.
Порой лечение тахикардии требует оперативного вмешательства, например, при пароксизмальных тахикардиях проводят радиочастотную абляцию. Радиочастотная абляция – это высокоэффективный метод лечения нарушений ритма сердца. В ходе операции через сосуд в полость сердца вводят тончайший катетер, по нему идет импульс, уничтожающий участок миокарда, который отвечает за неправильный сердечный ритм. Этот вид хирургического вмешательства не имеет осложнений, и переносится пациентами легко.

Можно ли и как убрать тахикардию в домашних условиях, что нужно и нельзя делать, какие лекарства пить при этом диагнозе? Рассмотрим все подробности.
Общие меры
Как вылечить физиологическую тахикардию сердца в домашних условиях? Лечение заключается в обеспечении пациенту полноценного отдыха.
В это понятие входят:
- крепкий сон;
- полный психологический покой;
- частые прогулки на свежем воздухе;
- умеренная физическая нагрузка;
- исключение любых стрессов;
- отказ от вредных привычек;
- изменение режима питания с обязательным исключением продуктов с содержанием кофеина.
Дополнительно специалисты-кардиологи назначают медикаментозное лечение, включающее прием препаратов с микроэлементами и витаминами, а также гомеопатические препараты на основе лекарственных трав с успокоительными свойствами.
Лечение патологической формы включает введение местных анестетиков и сердечных депрессантов (хинидина, лидокаина, новокаиномида). По рекомендации кардиолога больному вводят антиаритмические препараты (аденозин, верапамил, пропранолол, флекаинид).
Все это – меры экстренной помощи, оказываемой врачами при вызове на дом.
В ожидании скорой помощи необходимо открыть окна, обеспечив пострадавшему свободный доступ воздуха, помочь ему выйти на воздух, положить на лицо прохладный компресс.
Дальнейшее лечение должно проводиться в стационарных условиях.

Лечебные мероприятия заключаются в устранении основного заболевания.
В рамках терапии пациентам назначаются консультации у невролога и психолога, прием транквилизаторов и нейролептиков.
Если состояние возникло из-за проблем с щитовидной железой, проводится лечение тиреостатическими медикаментами, при хронической сердечной недостаточности назначается прием бета-адреноблокаторов и сердечных гликозидов.
В некоторых случаях применяется хирургическое воздействие, при котором, например, производится прижигания ответственного за аритмию участка миокарда.
При диагностировании заболевания естественным вопросом является: синусовая тахикардия как лечить?
Лечение не представляет особых трудностей. Для этого необходимо вовремя выявить болезнь и определиться с методом лечения. Если возник вопрос, как вылечить синусовую форму эффективно, необходимо знать о современных способах терапии заболевания. К ним относят:
- Терапевтическое воздействие, когда акцент ставится на применение соответствующих медицинских препаратов. Они назначаются врачом и зависят от первопричины тахикардии. Все лекарства делят на две группы: успокоительные, которые уменьшают количество приступов, и антиаритмические, лечение которыми должно строго контролироваться.
- Хирургическое вмешательство актуально при возникновении причины гормональной природы. Обычно это связано с наличием опухоли. Оперативное лечение показано при наличии врожденных пороков сердца, ишемической болезни.
Профилактика и лечение
У пациентов возникает вопрос о том, опасна ли тахикардия для жизни. Существует пароксизмальный вид аритмии, при котором частота сердечных сокращений может достигать 220 сокращений в минуту. Такое явление происходит в результате возникновения импульсов, приводящих к замещению нормального ритма. Продолжительное течение аритмии приводит к снижению артериального давления, постоянной слабости и к обморочным состояниям.

Самым опасным является фибрилляция желудочков, приводящая к смерти пациента

Желудочковая форма тахикардии развивается на фоне сердечных патологий, что существенно повышает риск осложнений. Так, с повышением частоты сокращений происходит мерцание желудочков. Продолжительные пароксизмы приводят к тяжелым последствиям в виде острой недостаточности сердца, кардиогенного шока и отека легких.
Чтобы в будущем не сталкиваться с вопросом, как лечить тахикардию, врачи рекомендуют:
- отказаться от курения и употребления алкоголя;
- контролировать артериальное давление;
- включить в рацион больше овощей, фруктов и ограничить потребление животных жиров;
- контролировать уровень холестерина в крови;
- ежегодно проходить осмотр у кардиолога.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
При физиологической тахикардии прогнозы обычно бывают благоприятными. Профилактика в этом случае состоит в воздержании от вредных привычек и стрессов, контроле над всеми обстоятельствами, потенциально способными вызвать проблемы с сердечным ритмом.
Разумные нагрузки, отдых при свежем воздухе, диета – по предписаниям кардиолога.
Состояние, вызванное патологическими причинами, при ранней диагностике и после оптимального процесса лечения также в большинстве случаев оставляет больных в покое.
В более запущенных случаях даже после выздоровления пациентам приходится регулярно принимать антиаритмические препараты и иные лекарственные средства. Сердечные препараты, применяемые при тахикардии, включают в себя:
- верапамил/ калан;
- дилтиазем/кардизем;
- пропранолол/анаприлин;
- эсмолол/бревиблок.
Еще одной мерой профилактики в сложных случаях является имплантация пациенту кардиовертера-дефибриллятора — прибора, отслеживающего сердцебиение носителя, выявляющего аномалии в ритме работы его сердца, а в случае необходимости генерирующего слабый разряд электрического тока для восстановления ЧСС.
В остальном пациентам назначается лечение, направленное на борьбу с основным заболеванием.
Не так страшен рост ЧСС… Для большинства взрослых здоровых людей тахикардия редко бывает опасной, так как обычно оказывается физиологической, то есть вызванной объективными сторонними раздражителями.
Однако не стоит забывать о том, что повторяющиеся приступы, да еще и сопровождающиеся нехарактерными симптомами, являются поводом обратиться к врачу, по крайней мере для консультации.
Прогноз
В большинстве случаев прогноз благоприятен. Сердечный ритм удается скорректировать при помощи успокоительных или противоаритмических препаратов.
Регулярный прием лекарств в сочетании с индивидуально подобранной диетой и умеренно активным образом жизни позволяют пациентам забыть о тахиаритмических приступах.
Установка искусственного водителя ритма при соблюдении всех врачебных рекомендаций обеспечивает устойчивую ремиссию даже при склонности к желудочковой форме заболевания. Искусственный водитель устанавливается хирургическим путем. После периода реабилитации пациент получает возможность вести полноценный образ жизни.
Считается, что у заболевания благоприятный прогноз. Утяжеление болезни возможно только на фоне тяжелых состояний:
- запущенные формы хронической сердечной недостаточности;
- острый инфаркт миокарда;
- другие состояния.
Если своевременно обратиться к врачу и устранить причину возникновения патологических изменений, то можно сохранить здоровье и избежать тяжелых последствий.
Непролеченные тахикардии опасны и могут спровоцировать серьезные осложнения, а иногда и закончиться летальным исходом.
Приведенная характеристика дает возможность понять, что такое тахикардия и чем она так опасна для жизни. Принято выделять жизнеугрожающие тахиаритмии, то есть те, которые имеют высокий риск летального исхода. К ним относятся:
- Пароксизмальная наджелудочковая с числом сокращений 250 за минуту и выше
- Пароксизмальная наджелудочковая с количеством ударов свыше 180 в минуту на фоне синдрома Вольфа – Паркинсона – Уайта
- Пароксизмальная желудочковая тахиаритмия свыше 30 секунд
Итог таких нарушений – острая недостаточность кровообращения, кардиогенный шок, смертельный исход.
Синусовая тахикардия
Связана с усилением автоматизма синоатриального узла, что приводит к ускорению сердечных сокращений в пределах 90–160 за минуту. Часто носит компенсаторный характер. Однако наблюдается при некоронарогенных (анемия, избыточный прием лекарств, гиперфункция щитовидной железы) и кардиальных (миокардит, кардиопатия, ишемическая болезнь сердца) нозологиях.
Пациентов беспокоят сердцебиение, общее недомогание, головокружение, боли в грудной клетке, хотя в большинстве случаев синусовая тахиаритмия протекает бессимптомно.
Терапия включает устранение провоцирующих факторов, назначение медикаментозных средств, проведение рефлекторных мероприятий.
Негативные последствия синусовой тахикардии связаны с ухудшением кровоснабжения в коронарном русле. Это закономерно повышает потребность миокарда в кислороде, что ведет к нарушению обменных процессов в миокардиальных волокнах.
Сердце — один из главных органов, от которого напрямую зависит ваша жизнь. Особая мышца, она не подчиняется командам, исходящим от мозга. Если вы можем двигать руками, ногами и останавливать дыхание по сигналу головы, то сердцем вы не способны управлять. Но если работа сердца не контролируется центральной нервной системой, то чем тогда?
Известно, что мышца начинает сокращаться после подачи сигнала — нервного импульса. В случае с сердцем роль такого импульса выполняет синусовый узел. Он представляет комок продолговатой сердечной ткани, которая в длину не более 2 см. Синусовый узел — своего рода метроном, задающий ритм сердца. Благодаря этому узлу частота сердечных сокращений может быть ускоренной или нормальной.
В случае нарушения работы синусового узла возникает синусовая тахикардия. Такой тип считается патологическим, причиной возникновения может быть какое-нибудь серьезное заболевание сердца. Осложнение приходится также на этот орган: ишемия сердца, миокардит, хроническая сердечная недостаточность. Что провоцирует синусовую тахикардию?
Чем опасна тахикардия в этом случае? Если вовремя не начать лечение, то возникнет хроническая сердечная недостаточность, которую полностью излечить невозможно. Нередко последствия бывают в виде летального исхода.
Пароксизмальная тахикардия
Импульсы, которые задают частоту сердцебиения, создаются синусовым узлом. Передаются они, как правило, из отделов сердца. Когда эти импульсы (сигналы) поступают, возможны их искажения или появление лишних. Таким образом, возникает повышенная частота сокращений и нарушение их ритмичности, иными словами, наблюдается тахикардия и аритмия.
Пароксизмальная тахикардия бывает предсердной и желудочковой. Такая форма заболевания определяется по тому, от какого отдела сердца происходит искажение. Из-за чего образуется предсердная пароксизмальная тахикардия? Прежде всего, причиной являются нарушения в предсердно-желудочковом узле, его работе.

Именно такой узел выполняет функцию ретранслятора импульсов (сигналов), генерирующих синусовый узел. При пароксизмальной тахикардии предсердной формы предсердно-желудочковый узел создает свои сигналы. Так увеличивается общая ЧСС. Что провоцирует возникновение такого типа тахикардии? Дефицит кислорода в сердечной мышце, изменение количества хлора, калия или кальция в крови, а также нарушения в работе эндокринной системы. Главной особенностью заболевания является отсутствие аритмии.
Если сигналы образуются в желудочках, то тахикардия называется желудочковой пароксизмальной. Такая форма патологии характеризуется наличием аритмии.
Отдельные участки мышцы начинают хаотично сокращаться, что опасно для здоровья больного. Осложнение желудочковой пароксизмальной тахикардии — фибрилляция желудочков. Что является причиной возникновения такой формы тахикардии? Порок сердца, ишемическая болезнь, воспалительный процесс в сердечной мышце, чрезмерное употребление гликозидных препаратов — все это причины пароксизмальной тахикардии.
Опасна ли тахикардия такой формы? Определенно, поэтому при появлении тревожных симптомов необходимо пройти обследования и начать лечение.

