Оглавление
- 1 Тахикардия синусовая: Краткое описание
- 2 Содержание
- 3 Названия
- 4 Описание
- 5 Причины
- 6 Симптомы
- 7 Лечение
- 8 Названия
- 9 Латинское название
- 10 Химическое название
- 11 Фарм Группа
- 12 Нозологии
- 13 Код CAS
- 14 Характеристика вещества
- 15 Фармакодинамика
- 16 Показания к применению
- 17 Противопоказания
- 18 Применение при беременности и кормлении грудью
- 19 Побочные эффекты
- 20 Взаимодействие
- 21 Передозировка
- 22 Меры предосторожности применения
- 23 Виды, причины, симптомы и лечение аритмии
- 24 Диагностика
- 25 Причины возникновения
- 26 Фарм Группа
- 27 Нозологии
Тахикардия синусовая: Краткое описание
Синусовая тахикардия (СТ) — учащение сердечных сокращений в покое более 90 в минуту. При тяжёлой физической нагрузке в норме регулярный синусовый ритм возрастает до 150– 160 в минуту (у спортсменов — до 200– 220).
Желудочковая пароксизмальная тахикардия (ЖПТ) — внезапно начинающиеся и внезапно прекращающиеся приступы тахикардии, вызванные патологическими очагами автоматизма в миокарде желудочков. ЧСС — {amp}gt; 100 в мин. Локализацию аритмогенной зоны определяют по правилам топического диагноза желудочковых экстрасистол ( Экстрасистолия желудочковая). Преобладающий пол — мужской (69%).
Предсердная очаговая тахикардия (ПОТ) — тахикардия, возникающая за счёт функционирования очага повышенного автоматизма в миокарде предсердий. Статистические данные. Возникает чаще у детей и лиц молодого возраста и составляет 20% всех наджелудочковых тахикардий у детей.
Классификация • Пароксизмальная форма • Хроническая (постоянно – возвратная) форма.
Содержание
Названия
Желудочковая пароксизмальная тахикардия.
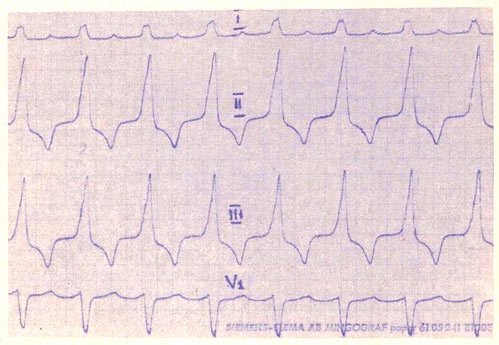
Описание
Желудочковая пароксизмальная тахикардия (ЖПТ) — внезапно начинающиеся и внезапно прекращающиеся приступы тахикардии, вызванные патологическими очагами автоматизма в миокарде желудочков. ЧСС — {amp}gt; 100 в мин. Локализацию аритмогенной зоны определяют по правилам топического диагноза желудочковых экстрасистол ( Экстрасистолия желудочковая). Преобладающий пол — мужской (69%).
Причины
Механизмы: в большинстве случаев имеется круговое движение волны возбуждения (re-entry) в участке сократительного миокарда или в проводящей системе желудочков. Эктопические желудочковые импульсы не проводятся ретроградно к предсердиям, в связи с чем развивается АВ — диссоциация (предсердия сокращаются независимо от желудочков под влиянием нормальных синусовых импульсов).
Причины: острый инфаркт миокарда и хроническая ИБС (до 80% всех случаев ПТ) миокардиты, кардиомиопатии, пороки сердца, пролапс митрального клапана интоксикация препаратами наперстянки.
Симптомы
• Обусловлена низким сердечным выбросом (бледность кожных покровов, низкое АД).
• Частота сердечного ритма, обычно регулярного, — 100-200 в мин. Наиболее часто — 150-180 в мин.
ЭКГ-идентификация.
• ЧСС — 100-200 в мин.
• Деформация и уширение комплекса QRS более 0,14 с в 75% случаев, от 0,12 до 0,14 с — в 25% случаев ЖПТ.
• Отсутствие зубца Р.
• Признаки, позволяющие достоверно диагностировать ЖПТ.
• Появление нормальных по ширине комплексов QRS среди деформированных желудочковых комплексов (полные захваты желудочков) и/или сливных комплексов (частичные или комбинированные захваты желудочков), свидетельствующих о прохождении к желудочкам синусового импульса во внерефрактерный период. Затруднения при выявлении: в большинстве случаев можно зарегистрировать лишь при длительной, многоминутной регистрации грудных отведений V,, V2, V3.
• Выявление независимого (более медленного) ритма предсердий — предсердно-желудочковая диссоциация (зубцы Р не имеют фиксированной связи с желудочковыми комплексами). Затруднения при выявлении: в большинстве.
Случаев зубцы Р полностью скрыты в изменённых желудочковых комплексах.
• По результатам ЭКГ выделяют несколько типов ЖПТ.
• Устойчивая ЖПТ с частотой 140-250 в мин и однотипными желудочковыми комплексами.
• Повторные эпизоды ЖПТ в виде групп из 3-5-10 комплексов QRS, имеющих форму желудочковых экстрасистол, перемежающиеся с периодами синусового ритма.
• Медленная ЖПТ с частотой 100-140 в мин продолжительностью 20-30 с (около 30 комплексов QRS).
Лечение
— лидокаин 80 — 120 мл. В/в струйно и 20,0 физ. Раствора,.
— АТФ 2,0 в/в струйно болюсно без разведения,.
— новокаинамид 10,0 на 20,0 физ. Раствора в/в струйно под контролем АД, при необходимости мезатон 0,3 — 0,5,.
— кордарон 150 мг и 20,0 физ. Раствора в/в струйно.
При пируэтной желудочковой тахикардии — разнонаправленные широкие комплексы — сульфат магния 2,4% — 10,0 на 20,0 физ. Раствора в/в, струйно, медленно.
Комплексы QRS постоянно меняют амплитуду, как бы вращаясь вокруг изоэлектрической линии.
При неэффективности лекарственной терапии электроимпульсная терапия с мощностью разряда 100 — 200 Дж с минимальным интервалом между ними.
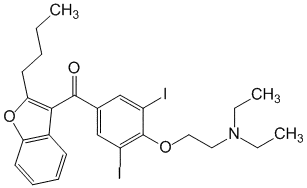
Названия
Русское название: Амиодарон.
Английское название: Amiodarone.
Латинское название
Amiodaronum ( Amiodaroni).
Химическое название
(2-Бутил-3-бензофуранил)-[4-(2-диэтиламино)этокси]-3,5-дийодфенил]мета нон (в виде гидрохлорида).
Фарм Группа
• Антиаритмические средства.
 Нозологии
Нозологии
• I20 Стенокардия [грудная жаба].
• I20,0 Нестабильная стенокардия.
• I20,1 Стенокардия с документально подтвержденным спазмом.
• I25 Хроническая ишемическая болезнь сердца.
• I47,1 Наджелудочковая тахикардия.
• I47,2 Желудочковая тахикардия.
• I48 Фибрилляция и трепетание предсердий.
• I49,0 Фибрилляция и трепетание желудочков.
• I49,4 Другая и неуточненная преждевременная деполяризация.
• I49,9 Нарушение сердечного ритма неуточненное.
• R07,2 Боль в области сердца.
Код CAS
1951-25-3.
Характеристика вещества
Амиодарона гидрохлорид — кристаллический порошок белого или кремового цвета. Малорастворим в воде, растворим в спирте, хорошо растворим в хлороформе.
Фармакодинамика
Фармакологическое действие – антиангинальное, антиаритмическое.
Блокирует ионные каналы (главным образом калиевые, в меньшей степени — кальциевые и натриевые) мембран кардиомиоцитов, тормозит возбуждение альфа- и бета-адренорецепторов. Увеличивает продолжительность потенциала действия всех сердечных структур за счет выраженного снижения его амплитуды. Обладает отрицательным хронотропным влиянием. Симпатолитическая активность и блокада калиевых и кальциевых каналов уменьшают потребность миокарда в кислороде, приводят к отрицательному дромотропному эффекту: замедляется проводимость и удлиняется рефрактерный период в синусном и AV узлах. Обладая свойством вазодилататора, может снижать сопротивление коронарных сосудов.
Биодоступность после приема внутрь составляет почти 50% (варьирует от 35 до 65%). Cmax достигается в плазме через 3–7 ч после приема однократной дозы, средняя концентрация в плазме составляет от 1 до 2,5 мг/л. Связывание с белками плазмы — 96%. Обладает способностью к выраженной аккумуляции, накапливается в хорошо перфузируемых органах (печень, легкие и селезенка) и депонируется в жировой ткани. Преодолевает плацентарный барьер (10–50%) и проникает в грудное молоко. Основной путь выделения — через желчь (может иметь место незначительная энтеропеченочная рециркуляция). Имеет низкий плазменный клиренс с незначительной почечной экскрецией.
Показания к применению
Тяжелые аритмии (как правило. При неэффективности или невозможности другой терапии): предсердная и желудочковая экстрасистолия. WPW-синдром. Трепетание и мерцание предсердий. Желудочковая тахикардия. Фибрилляция желудочков; аритмии на фоне коронарной или сердечной недостаточности. Желудочковые аритмии у больных с миокардитом Шагаса.
Противопоказания
Гиперчувствительность (в тч к йоду), синусовая брадикардия, AV-блокада, синдром синусовой недостаточности, выраженные нарушения проводимости, кардиогенный шок, дисфункция щитовидной железы.
Применение при беременности и кормлении грудью
Категория действия на плод по FDA. D.
Побочные эффекты
Микроотслойки сетчатки. Неврит зрительного нерва. Гипер- (требуется отмена препарата) или гипотиреоз. Фиброз легких. Пневмонит. Плеврит. Бронхиолит. Пневмония. Периферические невропатии и/или миопатии. Экстрапирамидный тремор. Атаксия. Черепно-мозговая гипертензия. Ночные кошмары. Брадикардия. Асистолия. AV-блокада. Тошнота. Рвота. Нарушение функции печени. Алопеция. Эпидидимит. Анемия. Фотосенсибилизация. Аллергические реакции. Актуализация информации.
Осложнения со стороны органа зрения.
Амиодарон может вызывать серьезные побочные реакции со стороны органа зрения. К апрелю 2011 года в базу данных о неблагоприятных побочных реакциях Новой Зеландии поступило 51 сообщение о развитии у больных различных НПР со стороны органов зрения. В числе которых – оптическая нейропатия (3 случая), отложения в роговице (19), нарушения зрения (12).
В связи с этим рекомендуется:
– проводить базовое обследование органа зрения перед началом терапии амиодароном у больных с предшествующими нарушениями зрения;
– проводить периодическое обследование органа зрения в период терапии амиодароном;
– проводить офтальмологическое обследование всем больным, леченным амиодароном, у которых появляются новые симптомы нарушений зрения или наблюдается ухудшение имеющихся;
– при подтверждении наличия оптической нейропатии препарат нужно отменить.
Источники информации.
Безопасность лекарств и фармаконадзор. – 2011. – N1. – С. 27.
Medsafegoftnz.
[Обновлено. 27,04,2012].
Взаимодействие
Бета-адреноблокаторы увеличивают риск возникновения гипотензии и брадикардии. Несовместим с БКК (повышается вероятность развития AV блокады и гипотензии). Колестирамин уменьшает T1/2 и уровень амиодарона в плазме, циметидин — увеличивает. Усиливает эффект непрямых антикоагулянтов, препаратов наперстянки. Повышает концентрацию циклоспорина в крови.
Актуализация информации.
В ряде исследований установлено клинически важное взаимодействие амиодарона и циклоспорина. Амиодарон может увеличивать уровень циклоспорина в сыворотке. Нет необходимости избегать совместного применения циклоспорина и амиодарона, но необходимо тщательное наблюдение и, для уменьшения риска нефротоксичности, – снижение дозы циклоспорина.
Источник информации.
Stockley’s Drug Interactions/Ed by Stockley- 6th ed- London – Chicago, Pharmaceutical Press- 2002. – P. 601.
[Обновлено. 15,08,2013].
Передозировка
Симптомы. Брадикардия, выраженное снижение АД, AV – блокада, электромеханическая диссоциация, кардиогенный шок, асистолия, остановка сердца.
Меры предосторожности применения
Обязателен ЭКГ-контроль. Не рекомендуется сочетать с бета-адреноблокаторами, верапамилом, дилтиаземом, слабительными, стимулирующими моторику ЖКТ. С осторожностью комбинируют с препаратами, вызывающими гипокалиемию (диуретики, кортикостероиды, амфотерицин В для в/в введения), и назначают больным с тяжелой и длительной диареей. При длительном лечении необходимо наблюдение окулиста, регулярный контроль функции щитовидной железы, рентгенологический контроль легких.
Виды, причины, симптомы и лечение аритмии
• Обусловлена низким сердечным выбросом (бледность кожных покровов, низкое АД). • Частота сердечного ритма, обычно регулярного, — 100-200 в мин. Наиболее часто — 150-180 в мин. ЭКГ-идентификация. • ЧСС — 100-200 в мин. • Деформация и уширение комплекса QRS более 0,14 с в 75% случаев, от 0,12 до 0,14 с — в 25% случаев ЖПТ.
• Отсутствие зубца Р. • Признаки, позволяющие достоверно диагностировать ЖПТ. • Появление нормальных по ширине комплексов QRS среди деформированных желудочковых комплексов (полные захваты желудочков) и/или сливных комплексов (частичные или комбинированные захваты желудочков), свидетельствующих о прохождении к желудочкам синусового импульса во внерефрактерный период.
Затруднения при выявлении: в большинстве случаев можно зарегистрировать лишь при длительной, многоминутной регистрации грудных отведений V,, V2, V3. • Выявление независимого (более медленного) ритма предсердий — предсердно-желудочковая диссоциация (зубцы Р не имеют фиксированной связи с желудочковыми комплексами).
Затруднения при выявлении: в большинстве. Случаев зубцы Р полностью скрыты в изменённых желудочковых комплексах. • По результатам ЭКГ выделяют несколько типов ЖПТ. • Устойчивая ЖПТ с частотой 140-250 в мин и однотипными желудочковыми комплексами. • Повторные эпизоды ЖПТ в виде групп из 3-5-10 комплексов QRS, имеющих форму желудочковых экстрасистол, перемежающиеся с периодами синусового ритма. • Медленная ЖПТ с частотой 100-140 в мин продолжительностью 20-30 с (около 30 комплексов QRS).
Клинические проявления — см. Тахикардия наджелудочковая.
Аритмия — это состояние, при котором меняется частота, сила и последовательность сокращения сердца. В Международной классификации болезней 10 пересмотра (МКБ-10) аритмии присвоен класс 149 — Другие нарушения сердечного ритма. Согласно МКБ-10 можно выделить:
- Фибрилляцию и трепетание желудочков — 149.0 (код по МКБ-10).
- Преждевременную деполяризацию предсердий — 149.1.
- Преждевременную деполяризацию, исходящую из атриовентрикулярного соединения — 149.2.
- Преждевременную деполяризацию желудочков — 149.3.
- Другую и неуточненную преждевременную деполяризацию — 149.4.
- Синдром слабости синусового узла (брадикардия, тахикардия) — 149.5.
- Другие уточненные нарушения ритма сердца (эктопические, узловые, коронарного синуса) — 149.8.
- Неуточненное нарушение ритма — 149.9.
Данный класс МКБ-10 исключает неуточненную брадикардию (код R00.1), нарушение ритма у новорожденных (Р29.1), а также аритмию, осложняющую беременность, аборт (О00-О07) и акушерские операции (О75.4).
В большинстве случаев аритмия подразумевает нарушение сердечного ритма даже при нормальной частоте сердечных сокращений. Брадиаритмия — это нарушенный ритм, сопровождающийся замедленной частотой сердечных сокращений, не превышающей 60 ударов в минуту. Если частота сокращений превышает 100 ударов в минуту, то речь идет о тахиаритмии.
Чтобы выяснить причины нарушения ритма, необходимо понять природу нормальной ритмичности сердца. Последняя обеспечивается проводящей системой, состоящей из системы последовательных узлов, формирующихся из высокофункциональных клеток. Эти клетки обеспечивают возможность создания электрических импульсов, проходящих вдоль каждого волокна и пучка сердечной мышцы.
- Импульсы из синусового узла распространяются на предсердия и на атриовентрикулярный узел.
- В атриовентрикулярном узле импульс замедляется, что позволяет предсердиям сократиться и перегнать кровь в желудочки.
- Далее импульс проходит через ножки пучка Гиса: правая проводит импульсы, проходящие через волокна Пуркинье, к правому желудочку, левая — к левому желудочку. В результате этого запускается механизм возбуждения и сокращения желудочков.
Если все структуры сердца функционируют бесперебойно, ритм будет нормальным. Нарушения ритма случаются из-за патологии одной из составляющих проводящей системы или из-за проблем с проведением импульса по мышечным волокнам сердца.
Существуют такие виды аритмии:
- Экстрасистолы — преждевременные сокращения сердца, импульс при которых исходит не от синусового узла.
- Мерцательная аритмия, или фибрилляция предсердий — нарушения ритма сердца, спровоцированные неупорядоченным возбуждением и сокращением волокон предсердий.
- Синусовая аритмия обусловлена неправильным синусовым ритмом, сопровождающимся чередованием замедления и учащения.
- Трепетание предсердий — увеличение частоты сокращений предсердий до 400 ударов в минуту, сочетающееся с их регулярным ритмом.
- Суправентрикулярная тахикардия формируется в пределах небольшого участка ткани предсердия. Наблюдается нарушение проводимости предсердия.
- Желудочковая тахикардия — ускорение сердечного ритма, исходящее от желудочков, из-за которого они не успевают нормально наполняться кровью.
- Фибрилляция желудочков — хаотичное трепетание желудочков, спровоцированное потоком импульсов из них. Такое состояние делает невозможным сокращение желудочков и, соответственно, дальнейшее перекачивание крови. Это наиболее опасный вид нарушения ритма, так человек за несколько минут впадает в состояние клинической смерти.
- Синдром дисфункции синусового узла — нарушение образования импульса в синусовом узле и его перехода к предсердиям. Этот вид аритмии может провоцировать остановку сердца.
- Блокада возникает на фоне замедления проведения импульса или его прекращения. Могут проявляться как в желудочках, так и в предсердиях.
К причинам аритмии относят:
- Органическое поражение органа: врожденные или приобретенные пороки, инфаркт миокарда и т. д.
- Нарушение водно-солевого баланса, произошедшее из-за интоксикации или потери калия (магния, натрия) организмом.
- Заболевания щитовидной железы: из-за усиления функции щитовидки повышается синтез гормонов. Он усиливает обмен веществ в организме, из-за чего усиливается сердечный ритм. При недостаточном продуцировании гормонов щитовидкой происходит ослабление ритма.
- Сахарный диабет повышает риск развития ишемии сердца. При резком падении уровня сахара происходит нарушение ритмичности его сокращений.
- Гипертония провоцирует утолщение стенки левого желудочка, тем самым снижая его проводимость.
- Употребление кофеина, никотина и наркотических веществ.
Симптомы
Для каждого вида нарушения ритма характерны определенные симптомы. При экстрасистолах человек практически не ощущает какого-либо дискомфорта. Иногда может ощущаться сильный толчок, исходящий от сердца.
При мерцательной аритмии прослеживаются такие симптомы, как боль в груди, одышка, слабость, потемнение в глазах и характерное клокотание в области сердца. Мерцательная аритмия может проявляться в виде приступов, которые длятся несколько минут, часов, дней или быть постоянной.
Симптомы синусовой аритмии следующие: учащение (замедление) пульса, крайне редко боль в левой части груди, обморочное состояние, потемнение в глазах, одышка.
При трепетании предсердий стремительно падает артериальное давление, учащается сердцебиение, ощущается головокружение и слабость. Наблюдается также усиление пульса в шейных венах.
Что касается суправентрикулярной тахикардии, то некоторые люди, имеющие подобное нарушение сердечного ритма, вовсе не ощущают каких-либо симптомов. Однако чаще всего такая аритмия проявляется учащением пульса, поверхностным дыханием, обильной потливостью, давлением в левой части груди, спазмом горла, частым мочеиспусканием и головокружением.
При нестойкой желудочковой тахикардии наблюдаются такие симптомы, как ощутимое сердцебиение, головокружение, обморочное состояние. При стойкой аритмии подобного вида отмечается ослабевания пульса в шейных венах, нарушение сознания, усиление ритма сердца до 200 ударов в минуту.
Фибрилляция желудочков характеризуется остановкой кровообращения со всеми вытекающими последствиями. Больной моментально теряет сознание, также у него наблюдаются сильные судороги, отсутствие пульса в крупных артериях и непроизвольное мочеиспускание (дефекация). Зрачки пострадавшего не реагируют на свет. Если в течение 10 минут после наступления клинической смерти не будут реализованы реанимационные меры, наступает летальный исход.
Синдром дисфункции синусового узла проявляется церебральными и кардиальными симптомами. К первой группе относят:
- усталость, эмоциональную неустойчивость, амнезию;
- ощущение остановки сердца;
- шум в ушах;
- эпизоды потери сознания;
- гипотонию.
- замедление пульса;
- боль в левой части груди;
- усиление сердцебиения.
О нарушении функции синусового узла также может свидетельствовать расстройство работы желудочно-кишечного тракта, слабость в мышцах, недостаточное количество выводимой мочи.
К симптомам блокады сердца можно отнести снижение пульса до 40 ударов в минуту, обморок, судороги. Возможно развитие сердечной недостаточности и стенокардии. Блокада также может стать причиной смерти больного.
Признаки аритмии нельзя оставлять без внимания. Нарушения ритма существенно повышают риск развития таких тяжелых заболеваний, как тромбоз, ишемический инсульт и застойная сердечная недостаточность. Подбор адекватной терапии невозможен без предварительной диагностики.
Диагностика
Прежде всего кардиолог изучает жалобы пациента, заподозрившего у себя нарушение ритма сердца. Обследуемому показаны такие диагностические процедуры:
- Электрокардиография позволяет изучить интервалы и длительность фаз сокращения сердца.
- Суточный мониторинг электрокардиографии по Холтеру: на грудную клетку больного устанавливают переносной регистратор сердечных сокращений, который фиксирует нарушения ритма на протяжении суток.
- Эхокардиография позволяет изучить изображения камер сердца, а также оценить движение стенок и клапанов.
- Проба с физической нагрузкой дает возможность оценить нарушения ритмичности при физической активности. Обследуемому предлагают позаниматься на велотренажере или беговой дорожке. В это время с помощью электрокардиографа следят за сердечным ритмом. Если пациенту противопоказаны физические нагрузки, то они заменяются лекарственными препаратами, стимулирующими сердце.
- Тест с наклонным столом: проводится при частых эпизодах потери сознания. Человека фиксируют на столе, находящемся в горизонтальном положении, и измеряют пульс и давление обследуемого. Затем стол переводится в вертикальное положение, а врач повторно измеряет пульс и давление пациента.
- Электрофизиологическое исследование: в полость сердца проводятся электроды, благодаря которым можно изучить проводимость импульса по сердцу, тем самым определив аритмию и ее характер.
Лечение
- Перепады настроения
- Головокружение
- Нарушение сна
- Потеря аппетита
- Одышка
- Обморок
- Нехватка воздуха
- Быстрая утомляемость
- Боль в сердце
- Бессонница
- Пониженное артериальное давление
- Ощущение сердцебиения
- Уменьшение объема выделяемой мочи
- Холодные конечности
- Чувство отвращения от еды
- Дискомфорт в области грудной клетки
- тяжесть протекания синусовой тахикардии;
- длительность;
- предрасполагающий фактор.
Диагностика
У любого человека может возникнуть учащенное сердцебиение, называемое тахикардией. Но не каждый человек знает, когда тахикардия не представляет угрозы для жизни и здоровья, а когда следует сразу обращаться за медицинской помощью, если тахикардия является одним из опасных типов нарушений сердечного ритма.
Тем не менее, предсердная тахикардия сама по себе не является тяжелым нарушением, вызывающим расстройства гемодинамики и не является жизнеугрожающим состоянием.
Итак, предсердная тахикардия появляется при возникновении в ткани предсердий (правого или левого) дополнительного очага, в котором создаются условия для циркуляции импульса, или для формирования механизма повторного входа волны возбуждения. По-другому такой механизм называется re-entry. При этом происходит следующее.
Также такой механизм может сформироваться в том случае, если в предсердной ткани возникла экстрасистола, имеющая критический интервал сцепления, из-за которого удлиняется проводимость по волокнам предсердий. В таком случае, импульс опять вынужден возвращаться обратно, а затем вновь в сторону атрио-вентрикулярного узла — формируется повторный вход волны возбуждения.
С каждым таким повторным импульсом ткань предсердий синхронно сокращается в правильном ритме, но гораздо чаще, чем в норме. Кроме предсердной, такой механизм может спровоцировать и желудочковая экстрасистола, если ей «удалось» вернуться от желудочков к предсердиям через атрио-вентрикулярный узел. Именно в связи с тем, что импульс движется в противоположном направлении, предсердные тахикардии получили название реципрокных.
Предсердная тахикардия относится к наджелудочковым тахикардиям, к которым также относят и тахикардию из атрио-вентрикулярного соединения. Разница лишь в месте возникновения петли re-entry (предсердия или АВ-узел, соответственно), а также в ЭКГ-признаках. В свою очередь, предсердная тахикардия подразделяется на следующие варианты:
- По локализации — из правого и левого предсердия, а также из верхней или нижней их частей – эктопическая предсердная тахикардия,
- По форме — на моно- и полифокальную (из одной или нескольких одновременно частей предсердий),
- По характеру течения — на пароксизмальную (приступообразную) и непароксизмальную (с длительным или с непрерывно рецидивирующим течением).
Пароксизмальная тахикардия в МКБ 10 имеет код I47 и относится к разделу болезней сердца. При наличии увеличения ЧСС в покое необходимо обратиться к терапевту или кардиологу. Обязательным инструментальным методом исследования для пациентов с увеличением ЧСС или нарушениями ритма является ЭКГ, также дополнительно проводят ЭхоКГ и ряд других исследований для выяснения причины заболевания. Тахикардия и брадикардия (ЧСС меньше 60 в минуту) являются серьезными симптомами, поэтому к врачу нужно обращаться своевременно.
Лечение зависит от причины, которая вызвала повышение ЧСС, наличия нарушений ритма, сопутствующих заболеваний. Также нужно ограничить употребление кофеина, алкогольных напитков, отказаться от курения. Модификация образа жизни дает хороший результат для всех пациентов вне зависимости от стадии и степени тяжести основного заболевания.
ЭКГ -идентификация • ЧСС в покое — 90– 130 в минуту • Каждому зубцу P соответствует комплекс QRS, интервалы Р– Р равны между собой, но при сочетании с синусовой аритмией могут различаться более чем на 0, 16 с • При выраженной СТ зубцы Р могут сливаться с предшествующими им зубцами Т, имитируя предсердную или предсердно — желудочковую пароксизмальную тахикардию.
Сохраните ссылку, или поделитесь полезной информацией в соц. сетях
Поставить диагноз пароксизмальной тахикардии нетрудно с помощью ЭКГ. Ее необходимо провести во время приступа.
- наблюдается правильный синусовый ритм, с частотой сокращений 140–250;
- зубец P имеет сниженную амплитуду, может быть деформирован;
- иногда он отрицательный полностью или частично, в этом случае другая его часть положительная;
- зубец прорисовывается перед каждым желудочковым комплексом QRS, имеющим нормальное расположение.
Врач может назначить дополнительную диагностику с помощью УЗИ сердца, суточного мониторирования ЭКГ, велоэргометрии, МРТ сердца, коронарографии.
Несмотря на то что такое заболевание имеет довольно специфическую симптоматику, для того чтобы поставить диагноз синусовая тахикардия необходимо выполнение целого комплекса диагностических мероприятий.
В первую очередь кардиологу необходимо:
- изучить историю болезни и жизненный анамнез пациента – в некоторых случаях это поможет установить наиболее вероятные причины синусовой тахикардии у того или иного человека;
- провести тщательный физикальный осмотр, направленный на изучение состояния кожного покрова, оценивание частоты дыхательных движений и прослушивание больного при помощи специального инструментария;
- детально опросить больного или его родителей – для установления степени выраженности симптоматики и определения степени тяжести течения болезни.
К лабораторным исследованиям стоит отнести:
- общеклинический анализ крови – для выявления возможной анемии и протекания недугов, которые могли вызвать синусовую тахикардию;
- общий анализ мочи;
- биохимию крови – для окончательного установления недуга-провокатора;
- анализ крови на гормоны щитовидной железы.
Наиболее ценными в диагностическом плане являются такие инструментальные обследования:
- ЭхоКГ – для возможного обнаружения структурных изменений сердца;
- ЭКГ – это основная методика, подтверждающая наличие синусовой тахикардии;
- педиатра – если пациент ребёнок;
- психотерапевта;
- отоларинголога;
- эндокринолога;
- акушера-гинеколога – в случаях выявления синусовой тахикардии при беременности.
Только после изучения результатов всех диагностических мероприятий кардиолог составит индивидуальную для каждого пациента схему того, как лечить синусовую тахикардию.
ритм учащается при физической активности, стрессе •• При частом предсердном ритме может наблюдаться АВ – блокада с изменением кратности проведения на импульсов к желудочкам •• Окончание пароксизмов происходит либо постепенно с фазой «охлаждения», либо внезапно • При хронических (непрерывно – рецидивирующих) формах эпизоды тахикардии различной длительности прерываются короткими периодами синусового ритма.
Причины возникновения
Не всегда возникновение тахикардии следует расценивать как проявление болезни. Увеличение частоты сердечных сокращений является нормальной реакцией на сильные эмоции (как положительные, так и отрицательные), физическую нагрузку, нехватку кислорода. Синусовая тахикардия также является следствием таких патологических процессов:
- наружное или внутреннее кровотечение;
- анемии любой этиологии;
- гипотония;
- высокая лихорадка;
- гиперфункция щитовидной железы;
- нарушения функции левого желудочка сердца;
- нейроциркуляторная дистония.
Увеличение частоты сердечных сокращений при наличии вышеперечисленных заболеваний возникает в состоянии покоя и нередко сопровождается другими неприятными симптомами. Иногда к учащению ЧСС может присоединяться аритмия (нарушение правильного ритма сердечных сокращений). Увеличение частоты сердечных сокращений может возникнуть при предсердных и желудочковых блокадах, синдроме Вольфа-Паркинсона-Уайта.
Фарм Группа
• Антиаритмические средства.
Фармакологическое действие – антиангинальное, антиаритмическое. Блокирует ионные каналы (главным образом калиевые, в меньшей степени — кальциевые и натриевые) мембран кардиомиоцитов, тормозит возбуждение альфа- и бета-адренорецепторов. Увеличивает продолжительность потенциала действия всех сердечных структур за счет выраженного снижения его амплитуды.
Обладает отрицательным хронотропным влиянием. Симпатолитическая активность и блокада калиевых и кальциевых каналов уменьшают потребность миокарда в кислороде, приводят к отрицательному дромотропному эффекту: замедляется проводимость и удлиняется рефрактерный период в синусном и AV узлах. Обладая свойством вазодилататора, может снижать сопротивление коронарных сосудов.
Биодоступность после приема внутрь составляет почти 50% (варьирует от 35 до 65%). Cmax достигается в плазме через 3–7 ч после приема однократной дозы, средняя концентрация в плазме составляет от 1 до 2,5 мг/л. Связывание с белками плазмы — 96%. Обладает способностью к выраженной аккумуляции, накапливается в хорошо перфузируемых органах (печень, легкие и селезенка) и депонируется в жировой ткани.
Нозологии
• I20 Стенокардия [грудная жаба]. • I20,0 Нестабильная стенокардия. • I20,1 Стенокардия с документально подтвержденным спазмом. • I25 Хроническая ишемическая болезнь сердца. • I47,1 Наджелудочковая тахикардия. • I47,2 Желудочковая тахикардия. • I48 Фибрилляция и трепетание предсердий. • I49,0 Фибрилляция и трепетание желудочков. • I49,4 Другая и неуточненная преждевременная деполяризация. • I49,9 Нарушение сердечного ритма неуточненное. • R07,2 Боль в области сердца.

