Оглавление
- 1 Диагностика заболевания
- 2 Гипертензия лёгочная вторичная
- 3 Содержание
- 4 Названия
- 5 Описание
- 6 Классификация
- 7 Симптомы
- 8 Причины
- 9 Лечение
- 10 Названия
- 11 Латинское название
- 12 Химическое название
- 13 Фарм Группа
- 14 Нозологии
- 15 Код CAS
- 16 Фармакодинамика
- 17 Синдром легочной гипертензии
- 18 Гипертензия лёгочная вторичная: Краткое описание
- 19 Симптомы
- 20 Причины легочной гипертензии
- 21 Фарм Группа
Диагностика заболевания
Лечение
МКБ-10. I28. 8 Другие уточнённые болезни лёгочных сосудов
Легочная гипертензия, что это такое?
При повышении давления в легочной артерии и связанных с ней сосудов — врачи говорят о развитии легочной гипертензии. Обычно заболевание возникает вследствие другого расстройства. Но если не удается установить причину недуга, то легочную гипертензию рассматривают как первичную патологию.
Легочная гипертензия характеризуется уменьшением просвета в легочных сосудах из-за чрезмерного разрастания эндотелия. В результате нарушается кровоток и процесс газообмена, от чего страдает весь организм.
Сердце стремится компенсировать этот недостаток за свой счет, увеличивая количество сокращений, что неизбежно приводит к утолщению миокарда правого желудочка. В норме у каждого человека левая часть «мотора» отличается массивностью, ведь отсюда начинается большой круг кровообращения.
Одно из следствий легочной гипертензии — легочное сердце.
Именно по кардиограмме врач может предположить заболевание, однако на ранних этапах патологии даже этот диагностический метод не показывает существенных отклонений.
Предпосылками к проведению глубокой диагностики выступают показания ЭКГ. Данный метод демонстрирует нарушения в функционировании сердца, которое при гипертензии страдает в первую очередь. В целом, комплекс мероприятий по выявлению болезни заключается в следующем:
- Электрокардиограмма. Выявляют перегрузку правого желудочка и прочие расстройства.
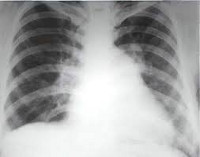
- Рентгенологическое исследование. Снимок показывает прозрачность легочных полей по периферии, смещение сердечных границ в правую сторону и другие изменения.
- Дыхательные тесты. Анализируют газовый состав выдыхаемого воздуха и объем легких.
- Эхо-кардиография. Гипертензию устанавливает даже на ранней стадии. Применяется для определения давления в легочной артерии.
- Сцинтиграфия. С помощью радиоактивных изотопов получают наглядную картинку состояния легочной артерии.
- Компьютерная и магнитно-резонансная томография. Используют для уточнения рентгенологических снимков.
- Катетеризация сердца. Предоставляет информацию о кровотоке и давлении внутри отделов сердца и близлежащих сосудов. Проводят для определения целесообразности лечения.
Нормальным считается давление внутри легочной артерии на уровне 25 мм рт.ст. (систолическое) и 8 мм рт.ст. (диастолическое). При гипертензии эти параметры превышают 30 и 15 мм рт.ст. соответственно.
Побороть данное заболевание довольно трудно, а иногда — невозможно. И все же существуют препараты для лечения легочной гипертензии, хотя их эффективность во много зависит от стадии недуга.
Но в первую очередь врачи рекомендуют снизить риски развития осложнений и усугубления болезни:
- Отказ от беременности. Кровеносные системы женщины и плода тесно связаны, поэтому увеличенная нагрузка на сердце при легочной гипертензии может привести даже к смерти будущей мамы.
- Ограничение питания. В рационе сердечников не должно быть жирной и соленой пищи. К тому же суточная норма воды составляет только 1,5 л.
- Физические упражнения выполняют по мере сил, но переусердствовать не следует.
- Вакцинация. Прививки от распространенных болезней позволят избежать заражения и обострения легочной гипертензии.
Немаловажное значение имеет и психологическая поддержка больного. Конечно, пациенты бывают разные: одному недуг видится как испытание силы, другому — как безысходность.
Поддержать отчаявшегося человека — это задача родных и близких. Если у больного отсутствует желание бороться за свою жизнь, то и медицина ему не поможет.
Вторичная легочная гипертензия требует лечения, прежде всего, первичного заболевания. Терапия порой затягивается на годы, ведь не так-то просто остановить разрастание эндотелия сосудов. В большинстве случаев врачи назначают курс специальных препаратов, однако какому-то одному средству не отдают предпочтение.
Именно комплексный подход показан при данном недуге:
- Антагонисты рецепторов эндотелина подавляют деление клеток эндотелия.
- Простациклины устраняют спазм сосудов и предотвращают тромбообразование. Показаны к применению в случае системных расстройств и даже при заражении ВИЧ.
- Оксигенотерапия насыщает кровь кислородом. На поздних стадиях заболевания требуется до 15 л газа ежедневно.
- Антикоагулянты разжижают кровь и облегчают ее ток по сосудам.
- Мочегонные средства выводят жидкость из организма, что снижает нагрузку на сердце в целом.
- Гликозиды натурального происхождения используют для борьбы с нарушением сердечного ритма и сосудистыми спазмами.
- Сосудорасширяющие средства необходимы для увеличения просвета в капиллярах и снижения давления в легочной артерии.
- Оксид азота применяют при низкой эффективности лечения другими методами. Результатом становится снижение давления и в системе легочной артерии, и в других сосудах. Процедуры проводят по 5 ч ежедневно в течение 2 недель.
Нередко легочную гипертензию провоцируют цианотические пороки сердца, с которыми невозможно справиться терапевтическими методами.
В таких случаях есть смысл выполнить баллонную предсердную септостомию: катетером разрезают перегородку между предсердиями и расширяют полученное отверстие баллоном. В результате насыщенная кислородом кровь поступает в правое предсердие, что облегчает состояние пациента и снижает симптоматику болезни.
В особо тяжелых ситуациях человеку может быть рекомендована пересадка легких и сердца. Такую операцию проводят только в специализированных медицинских учреждениях, однако есть и противопоказания: дисфункция печени и почек, рак, инфицирование ВИЧ и др.
К тому же определенную трудность составляет поиск донорских органов. И хотя подобное хирургическое вмешательство сопряжено с высоким риском для жизни, современная медицина успешно справляется с трансплантацией.
Гипертензия лёгочная вторичная
Вторичная лёгочная гипертензия — повышение давления в лёгочной артерии (приобретённого характера) более 20 мм рт. ст. в покое и более 30 мм рт. ст. при нагрузке.
Диагностика
• Рентгенография органов грудной клетки • Важна для выявления паренхиматозных заболеваний лёгких • Позволяет выявить расширение ствола лёгочной артерии и корней лёгких • Расширение правой нисходящей ветви лёгочной артерии более 16– 20 мм.
• ЭКГ • Нормальная ЭКГ не исключает лёгочной гипертензии • Р — pulmonale • Отклонение ЭОС вправо • Признаки гипертрофии правого желудочка (высокие зубцы R в отведениях V1– 3 и глубокие зубцы S в отведениях V5– 6) • Признаки блокады правой ножки пучка Хиса.
• Вентиляционно — перфузионная сцинтиграфия лёгких важна для диагностики ТЭЛА.
• Югулярная флебография • Высокоамплитудная волна А при компенсированной гипертрофии правого желудочка • Высокоамплитудная волна V при правожелудочковой недостаточности.
• Исследование функций лёгких • Снижение функциональной ёмкости лёгких • Изменение соотношения « вентиляция/перфузия» позволяет предположить эмболию проксимальных отделов лёгочных артерий.
• Биопсия печени — при подозрении на цирроз печени.
Лечение
Рубрика МКБ-10: I27.2
Содержание
Названия
I27,0 Первичная легочная гипертензия.
Описание
Лёгочная гипертензия (ЛГ) — группа заболеваний, характеризующиеся прогрессивным повышением лёгочного сосудистого сопротивления, что ведёт к правожелудочковой недостаточности и преждевременной смерти. Лёгочная гипертензия протекает тяжело с выраженным снижением физической выносливости и приводит к сердечной недостаточности. Она была впервые выявлена доктором Эрнстом фон Ромбергом в 1891 году.
Классификация
Согласно последней классификации, различают 5 типов ЛГ: артериальная, венозная, гипоксическая, тромбоэмболическая или смешанная.
Симптомы
Так как симптомы могут развиваться очень медленно, пациенты могут не обращаться к врачу в течение многих лет. Общие симптомы — одышка, повышенная утомляемость, непродуктивный кашель, стенокардия, обмороки, периферические отёки (на ногах) и редко кровохарканье.
Лёгочная венозная гипертензия обычно проявляется одышкой в лежачем состоянии или во сне (ортопноэ или пароксизмальная ночная одышка), а при лёгочная артериальная гипертензия (ЛАГ), как правило, такого нет.
Подробный семейный анамнез устанавливается для определения возможной наследственности ЛГ. Важно учитывать принятие наркотиков, например кокаина, метамфетамина, и алкоголя, приводящее к циррозу печени, а также курение, приводящее к эмфиземе. Физикальное обследование проводится для обнаружения характерных признаков ЛГ: громкий звук закрытия лёгочного клапана, (пара) грудины бросать, растяжение ярёмных вен, отёки ног, асцит, гепато-югулярный рефлюкс, ногти по типу часовых стёкол и.
Причины
Синдром имеет полиэтиологическую природу:
* 1. Лёгочная артериальная гипертензия (ЛАГ).
1. Идиопатическая.
2. Наследственная.
1. Мутация гена рецептора типа 2 к протеину костного морфогенеза.
2. Мутация гена активинподобной киназы-1 (с и без наследственной геморрагической телеангиэктазии).
3. Неизвестные мутации.
3. Вызванная медикаментозными и токсическими воздействиями.
4. Ассоциированная — связанная с:
1. Заболеваниями соединительной ткани.
2. ВИЧ-инфекцией.
3. Портальной гипертензией.
4. Врождёнными пороками сердца.
5. Шистосомозом.
6. Хронической гемолитической анемией.
5. Персистирующая лёгочная гипертензия новорождённых.
* 1′. Веноокклюзионная болезнь лёгких и/или лёгочный капиллярный гемангиоматоз.
* 2. Лёгочная гипертензия, обусловленная поражением левых камер сердца.
1. Систолическая дисфункция левого желудочка.
2. Диастолическая дисфункция левого желудочка.
3. Поражение клапанов левых отделов сердца.
* 3. Лёгочная гипертензия, обусловленная патологией дыхательной системы и / или гипоксией.
1. Хроническая обструктивная болезнь легких.
2. Интерстициальные заболевания лёгких.
3. Другие заболевания лёгких со смешанным рестриктивным и обструктивным компонентами.
4. Нарушения дыхания во время сна.
5. Альвеолярная гиповентиляция.
6. Высокогорная лёгочная гипертензия.
7. Пороки развития дыхательной системы.
* 4. Хроническая тромбоэмболическая лёгочная гипертензия.
* 5. Лёгочная гипертензия, обусловленная неясными многофакторными механизмами.
1. Заболевания крови: миелопролиферативные заболевания, спленэктомия.
2. Системные заболевания: саркоидоз, гистиоцитоз Лангерханса, лимфангиолейомиоматоз, нерофиброматоз, васкулиты.
3. Обменные заболевания: болезнь накопления гликогена, болезнь Гоше, заболевания щитовидной железы.
4. Другие: опухолевая обструкция, фиброзирующий медиастинит, ХПН у больных, находящихся на гемодиализе.
Фактор риска для ЛАГ — любой фактор или состояние, потенциально предрасполагающие или способствующие развитию заболевания. Факторы риска и состояния, связанные с ЛАГ в зависимости от уровня доказательности:
* Лекарства и токсины.
O Определённые: Аминорекс, Фенфлюрамин, Дексфенфлюрамин, Токсичное рапсовое масло.
O Очень вероятные: Амфетамины, L-триптофан.
O Вероятные: Мета-амфетамины, Кокаин, Химиотерапевтические препараты.
O Маловероятные: Антидепрессанты, Оральные контрацептивы, Эстрогеновые препараты, Табакокурение.
* Демографические и медицинские состояния.
O Определённые: пол.
O Возможные: Беременность, Системная гипертензия.
O Маловероятные: Ожирение.
* Заболевания.
O Определённые: ВИЧ-инфекция.
O Очень вероятные: Портальная гипертензия / болезни печени, Заболевания соединительной ткани, Врождённые шунты между системными и лёгочными сосудами.
O Вероятные: Патология щитовидной железы, Гематологические заболевания (Аспления после хирургической спленэктомии, Серповидноклеточная анемия, β-талассемия, Хронические меилопролиферативные заболевания), Редкие генетические и метаболические нарушения (Болезнь фон Гирке, Болезнь Гоше, Болезнь Рендю-Вебера-Ослера).
Лечение
Для непосредственного снижения кровяного давления в легочных артериях, назначают:
*Простаноиды, такие как эпопростенол, трепростинил или илопрост.
*Антагонисты рецептора эндотелина, такие как бозентан и амбрисентан.
*Ингибиторы фосфодиэстеразы, такие как силденафил.
В тяжелых случаях легочной гипертензии, где лекарственная терапия бессильна, врачи могут рекомендовать:
*Трансплантацию легкого.
*Предсердную септостомию.
К другим способам уменьшения симптомов легочной гипертензии относятся:
*Физические нагрузки.
*Ингаляция кислорода может улучшить одышку у некоторых людей.
*Противосвёртывающие средства.
*Блокаторы кальциевых каналов.
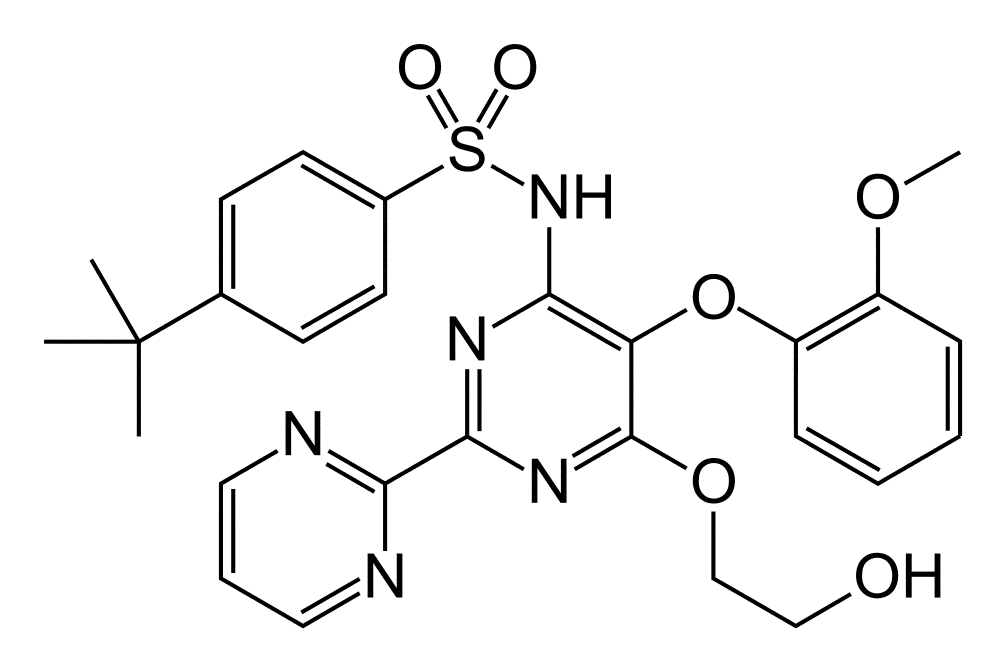
Названия
Русское название: Бозентан.
Английское название: Bosentan.
Латинское название
Bosentanum ( Bosentani).
Химическое название
4-(1,1-Диметилэтил)-N-[6-(2-гидроксиэтокси)-5-(2-метоксифенокси)[2,2′-бипиримидин]-4-ил]бензолсульфонамид (и в виде натриевой соли или моногидрата).
Фарм Группа
• Другие сердечно-сосудистые средства.
• Антагонисты эндотелиновых рецепторов.
 Нозологии
Нозологии
• I27 Другие формы легочно-сердечной недостаточности.
• I27,0 Первичная легочная гипертензия.
• M34 Системный склероз.
• Q21,0 Дефект межжелудочковой перегородки.
• Q24 Другие врожденные аномалии [пороки развития] сердца.
Код CAS
147536-97-8.
Фармакодинамика
Фармакодинамика.
Бозентан является неселективным антагонистом эндотелиновых рецепторов типа ЕТА и ЕТВ. Бозентан снижает как легочное, так и системное сосудистое сопротивление, приводя к повышению сердечного выброса без увеличения ЧСС.
Нейрогормон эндотелин 1 (ЕТ1) является одним из самых мощных среди известных вазоконстрикторов, который также обладает способностью стимулировать фиброз, клеточную пролиферацию, гипертрофию и ремоделирование, и также проявляет противовоспалительную активность. Эти эффекты индуцируются при связывании ЕТ1 с рецепторами ЕТА и ЕТВ, расположенными в эндотелии и клетках гладкой мускулатуры сосудов. Концентрации ЕТ1 в тканях и плазме крови повышаются при некоторых сердечно-сосудистых заболеваниях и болезни соединительной ткани, в тч при легочной артериальной гипертензии (ЛАГ), склеродермии, острой и хронической сердечной недостаточности, ишемии миокарда, системной гипертензии и атеросклерозе, что предполагает участие ЕТ1 в патогенезе этих заболеваний. При ЛАГ и сердечной недостаточности, в отсутствии антагонизма рецепторов к ЕТ, повышенные концентрации ЕТ1 строго коррелируют с тяжестью и прогнозом указанных заболеваний.
Бозентан конкурирует с ЕТ1 и другими ЕТ-пептидами за связывание с ЕТА и ЕТВ с незначительно более высоким сродством к рецепторам ЕТА (Ki=4,1–43 нмоль) по сравнению с рецепторами ЕТВ (Ki=38–730 нмоль).
Бозентан специфически блокирует ЕТ-рецепторы и не связывается с другими рецепторами.
При изучении ЛАГ на моделях на животных показано, что длительное введение бозентана внутрь снижает легочное сосудистое сопротивление и способствует обратному развитию гипертрофии сосудов легких и правого желудочка. Показано, что при легочном фиброзе бозентан уменьшает накопление коллагена в легких. Результаты инвазивных исследований гемодинамики показали, что лечение бозентаном приводит к значительному повышению сердечного индекса (СИ), а также существенному снижению давления в легочной артерии, легочного сосудистого сопротивления и среднего давления в правом предсердии.
Длительное (в течение 12 и 16 нед) лечение взрослых пациентов с ЛАГ (первичной и вторичной, преимущественно ассоциированное со склеродермией) III–IV функционального класса (ФК) по классификации ВОЗ бозентаном в комбинации с антикоагулянтами, вазодилататорами (БКК), диуретиками, кислородом и дигоксином, но не эпопростенолом (ПГI2), сопровождалось уменьшением выраженности симптомов ЛАГ и значительным увеличением толерантности к физическим нагрузкам (по результатам теста с 6-минутной ходьбой). Эти эффекты отмечались через 4 нед, отчетливо проявлялись через 8 нед и сохранялись до 28 нед в подгруппе пациентов активного лечения.
В исследовании пациентов с ЛАГ II ФК показано значительное увеличение времени до начала клинического ухудшения (комбинированная точка, включающая прогрессирование симптомов заболевания, госпитализацию вследствие ЛАГ и случаи смерти).
У пациентов с ЛАГ III ФК и пороками сердца в сочетании с нарушениями показателей гемодинамики по типу синдрома Эйзенменгера увеличение среднего значения насыщения крови кислородом свидетельствовало о том, что бозентан не усугубляет гипоксемию, и что среднее значение легочного сосудистого сопротивления значительно снижается в группе бозентана.
При изучении бозентана у пациентов с ЛАГ III ФК в сочетании с ВИЧ-инфекцией показано повышение толерантности к физическим нагрузкам в сравнении с исходными данными.
В двух основных плацебо-контролируемых исследованиях и их открытых продлениях у всех пациентов, получающих бозентан в течение длительного времени, проводили оценку жизненно важных показателей. Средняя продолжительность приема бозентана составила (1,9±0,7) года (от 0,1 до 3,3), клиническое состояние пациентов контролировали в среднем в течение (0,2±0,6) года. У большей части пациентов был подтвержден диагноз первичной ЛАГ (72%) и определен III ФК (84%) по классификации ВОЗ. Показатель выживаемости в группе в целом (согласно оценке по методу Каплан-Майера) через 1 год лечения бозентаном составил 93%, а через 2 года — 84%. У пациентов с системной склеродермией показатели выживаемости по методу Каплан-Майера были ниже.
Изучение эффективности у детей с ЛАГ. Исследование параметров фармакокинетики бозентана проводили у детей с ЛАГ II–III ФК в возрасте от 3 до 15 лет в течение 12 нед терапии. Анализ гемодинамических показателей указывал на увеличение СИ на 0,5 л/мин/м2, а также на умеренное снижение среднего давления в легочной артерии (ДЛА) до 8 мм и легочного сосудистого сопротивления (ЛСС) — до 389 дин·с·см−5.
Системная склеродермия с язвенным поражением конечностей. Результаты двух клинических исследований у взрослых пациентов с системной склеродермией и язвенным поражением конечностей (в стадии обострения или в случаях, когда язвенное поражение отмечали в течение последнего года) показали, что в течение всего периода применения бозентана наблюдается достоверное уменьшение числа новых язвенных поражений конечностей по сравнению с плацебо.
У пациентов, получавших бозентан или плацебо в течение 16 нед, в среднем отмечено 1,4 и 2,7 случая новых язвенных поражений соответственно (р=0,0042). В исследовании продолжительностью 24 нед число новых язвенных поражений конечностей у пациента составляло в среднем 1,9 и 2,7 случая соответственно (р=0,0351). Влияние бозентана на скорость заживления язвенных поражений не установлено.
Синдром легочной гипертензии
Повышение давления в системе легочных капилляров (легочная гипертензия, гипертония) чаще всего является вторичным заболеванием, не связанным непосредственно с поражением сосудов.
Первичные условия недостаточно изучены, но доказана роль сосудосуживающего механизма, утолщения стенки артерий, фиброзирования (уплотнения ткани).
В соответствии с МКБ-10 (Международной классификацией болезней), кодируется только первичная форма патологии как I27.0. Все вторичные признаки присоединяются в качестве осложнений к основной хронической болезни.
Легкие обладают удвоенным кровоснабжением: в газообмен включена система артериол, капилляров и венул. А сама ткань получает питание из бронхиальных артерий.
Легочная артерия делится на правый и левый ствол, затем на ветки и долевые сосуды крупного, среднего и мелкого калибра. Самые мелкие артериолы (часть капиллярной сети) имеют диаметр в 6–7 раз больший, чем в большом круге кровообращения. Их мощная мускулатура способна суживать, полностью закрывать или расширять артериальное русло.
При сужении растет сопротивление кровотоку и повышается внутреннее давление в сосудах, расширение снижает давление, уменьшает силу сопротивления. От этого механизма зависит возникновение легочной гипертензии. Общая сеть легочных капилляров захватывает площадь в 140 м2.
Вены легочного круга шире и короче, чем в периферическом кровообращении. Но они тоже обладают сильным мышечным слоем, способны влиять на перекачивание крови по направлению к левому предсердию.
Величина артериального давления в легочных сосудах регулируется:
- прессорными рецепторами в сосудистой стенке;
- ветками блуждающего нерва;
- симпатическим нервом.
Обширные рецепторные зоны расположены в крупных и средних артериях, в местах разветвления, в венах. Спазм артерий приводит к нарушенному насыщению крови кислородом. А тканевая гипоксия способствует выделению в кровь веществ, повышающих тонус и вызывающих легочную гипертензию.
Раздражение волокон блуждающего нерва усиливает кровоток через легочную ткань. Симпатический нерв, наоборот, вызывает сосудосуживающее действие. В нормальных условиях их взаимодействие уравновешено.
За норму приняты показатели давления в легочной артерии:
- систолический (верхний уровень) — от 23 до 26 мм рт.ст.;
- диастолический — от 7 до 9.
Легочная артериальная гипертензия, по данным международных экспертов, начинается с верхнего уровня – 30 мм рт. ст.
Основные факторы патологии, по классификации В. Парина, делят на 2 подвида. К функциональным факторам относятся:
- сужение артериол в ответ на низкое содержание кислорода и высокую концентрацию углекислоты во вдыхаемом воздухе;
- рост минутного объема проходящей крови;
- повышенное внутрибронхиальное давление;
- увеличение вязкости крови;
- недостаточность левого желудочка.
В анатомические факторы включают:
- полную облитерацию (перекрытие просвета) сосудов тромбом или эмболом;
- нарушенный отток из зональных вен в связи с их сдавлением при аневризме, опухоли, митральном стенозе;
- изменение кровообращения после удаления легкого хирургическим путем.
Вторичная легочная гипертензия появляется вследствие известных хронических заболеваний легких и сердца. К ним относятся:
- хронические воспалительные болезни бронхов и легочной ткани (пневмосклероз, эмфизема, туберкулез, саркоидоз);
- торакогенная патология при нарушении строения грудной клетки и позвоночника (болезнь Бехтерева, последствия торакопластики, кифосколиоз, синдром Пиквика у тучных людей);
- митральный стеноз;
- врожденные пороки сердца (например, незаращение боталлова протока, «окна» в межпредсердной и межжелудочковой перегородке);
- опухоли сердца и легких;
- заболевания, сопровождающиеся тромбоэмболией;
- васкулиты в зоне легочных артерии.
Первичную легочную гипертензию еще называют идиопатической, изолированной. Распространенность патологии — 2 человека на 1 млн жителей. Окончательные причины остаются неясными.
Установлено, что женщины составляют 60% больных. Патологию обнаруживают как в детском, так и в пожилом возрасте, но средний возраст выявленных больных — 35 лет.
В развитии патологии имеют значение 4 фактора:
- первичный атеросклеротический процесс в легочной артерии;
- врожденная неполноценность стенки мелких сосудов;
- повышение тонуса симпатического нерва;
- васкулиты легочных сосудов.
Установлена роль мутирующего гена костного белка, ангиопротеинов, их влияние на синтез серотонина, повышение свертываемости крови в связи с блокированием антисвертывающих факторов.
Особую роль придают заражению вирусом герпеса восьмого типа, который вызывает метаболические изменения, приводящие к разрушению стенок артерий.
Итогом является гипертрофия, затем расширение полости, потеря тонуса правого желудочка и развитие недостаточности.
Существует множество причин и поражений, которые могут вызвать гипертонию в легочном кругу. Некоторые из них необходимо выделить особо.
Среди острых заболеваний:
- респираторный дистресс-синдром у взрослых и новорожденных (токсическое или аутоиммунное повреждение оболочек дыхательных долек легочной ткани, вызывающее недостаток вещества-сурфактанта на ее поверхности);
- тяжелое диффузное воспаление (пневмонит), связанное с развитием массивной аллергической реакции на вдыхаемые запахи краски, духов, цветов.
При этом легочная гипертензия может быть вызвана пищевыми продуктами, лекарственными и народными средствами терапии.
Легочная гипертензия у новорожденных может быть вызвана:
- сохраняющимся кровообращением плода;
- аспирацией мекония;
- диафрагмальной грыжей;
- общей гипоксией.
У детей гипертензии способствуют увеличенные небные миндалины.
Клиницистам удобно делить гипертонию в легочных сосудах по срокам развития на острую и хроническую формы. Подобная классификация помогает «совместить» наиболее встречаемые причины и клиническое течение.
Острая гипертензия возникает из-за:
- тромбэмболии легочной артерии;
- выраженного астматического статуса;
- респираторного дистресс-синдрома;
- внезапной левожелудочковой недостаточности (по вине инфаркта миокарда, гипертонического криза).
К хроническому течению легочной гипертензии приводят:
- увеличенный легочный кровоток;
- рост сопротивления в мелких сосудах;
- повышение давления в левом предсердии.
Подобный механизм развития характерен для:
- дефектов межжелудочковой и межпредсердной перегородки;
- открытого артериального протока;
- порока митрального клапана;
- разрастания миксомы или тромба в левом предсердии;
- постепенной декомпенсации хронической левожелудочковой недостаточности, например, при ишемической болезни или кардиомиопатиях.
К хронической легочной гипертензии приводят болезни:
- гипоксической природы — все обструктивные заболевания бронхов и легких, длительная кислородная недостаточность на высоте, синдром гиповентиляции, связанный с ранениями грудной клетки, аппаратным дыханием;
- механического (обструктивного) происхождения, связанные с сужением артерий — реакция на лекарственные средства, все варианты первичной легочной гипертензии, рецидивирующая тромбоэмболия, заболевания соединительной ткани, васкулиты.
Клиническая картина
Симптомы легочной гипертензии проявляются, если давление в легочной артерии увеличено в 2 раза и более. Больные с гипертензией в легочном кругу замечают:
- одышку, усиливающуюся при физической нагрузке (может развиваться приступообразно);
- общую слабость;
- редко потерю сознания (в отличие от неврологических причин без судорог и непроизвольного мочеиспускания);
- приступообразные загрудинные боли, похожие на стенокардию, но сопровождающиеся нарастанием одышки (ученые объясняют их рефлекторной связью легочных и коронарных сосудов);
- примесь крови в мокроте при кашле характерна для значительно повышенного давления (связана с выходом эритроцитов в межтканевое пространство);
- осиплость голоса определяется у 8% пациентов (вызвана механическим сдавливанием расширенной легочной артерией возвратного нерва слева).
Развитие декомпенсации в результате легочно-сердечной недостаточности сопровождается болями в правом подреберье (растяжение печени), отеками на стопах и голенях.
При осмотре пациента врач обращает внимание на следующее:
- синий оттенок губ, пальцев, ушей, который усиливается по мере утяжеления одышки;
- симптом «барабанных» пальцев выявляется только при длительных воспалительных заболеваниях, пороках;
- пульс слабый, аритмии бывают редко;
- артериальное давление нормальное, со склонностью к понижению;
- пальпация в зоне эпигастрия позволяет определить усиленные толчки гипертрофированного правого желудочка;
- аускультативно выслушивается акцентирующий второй тон на легочной артерии, возможен диастолический шум.
Связь легочной гипертензии с постоянными причинами и определенными заболеваниями позволяет выделить в клиническом течении варианты.
Легочная гипертензия приводит к одновременному повышению давления в воротной вене. При этом у пациента может иметься цирроз печени или отсутствовать. Она сопровождает хронические болезни печени в 3–12% случаев. Симптомы не отличаются от перечисленных. Более выражены отеки и тяжесть в подреберье справа.
Болезнь отличается тяжестью течения. Митральный стеноз способствует возникновению атеросклеротического поражения пульмональной артерии у 40% пациентов в связи с усилением давления на стенку сосуда. Сочетаются функциональные и органические механизмы гипертензии.
Суженный левый предсердно-желудочковый проход в сердце является «первым барьером» на пути кровотока. При наличии сужения или закупорке мелких сосудов формируется «второй барьер». Это объясняет безрезультатность операции по устранению стеноза при лечении порока сердца.
Путем катетеризации камер сердца выявляется высокое давление внутри легочной артерии (150 мм рт. ст. и выше).
Сосудистые изменения прогрессируют и становятся необратимыми. Атеросклеротические бляшки не вырастают до крупных размеров, но их достаточно для сужения мелких ветвей.
Легочное сердце
Термин «легочное сердце» включает симптомокомплекс, вызванный поражением ткани легких (пульмональная форма) или легочной артерии (васкулярная форма).
Различают варианты течения:
- острый — типичен для эмболизации легочной артерии;
- подострый — развивается при бронхиальной астме, карциноматозе легких;
- хронический — вызывается эмфиземой, функциональным спазмом артерий, переходящим в органическое сужение русла, характерен для хронического бронхита, туберкулеза легких, бронхоэктатической болезни, частых пневмоний.
Гипертензия лёгочная вторичная: Краткое описание
Лёгочная гипертензия (ЛГ) — группа заболеваний, характеризующиеся прогрессивным повышением лёгочного сосудистого сопротивления, что ведёт к правожелудочковой недостаточности и преждевременной смерти. Лёгочная гипертензия протекает тяжело с выраженным снижением физической выносливости и приводит к сердечной недостаточности. Она была впервые выявлена доктором Эрнстом фон Ромбергом в 1891 году.
Симптомы
Так как симптомы могут развиваться очень медленно, пациенты могут не обращаться к врачу в течение многих лет. Общие симптомы — одышка, повышенная утомляемость, непродуктивный кашель, стенокардия, обмороки, периферические отёки (на ногах) и редко кровохарканье. Лёгочная венозная гипертензия обычно проявляется одышкой в лежачем состоянии или во сне (ортопноэ или пароксизмальная ночная одышка), а при лёгочная артериальная гипертензия (ЛАГ), как правило, такого нет.
Выявить патологию на ранней стадии не всегда возможно, ведь человек попросту не замечает каких-либо нарушений. Один из ярких симптомов легочной гипертензии — снижение физической активности.
Общая слабость по непонятным причинам зачастую становится причиной обращения к доктору, а в результате обследования выясняется наличие столь серьезного расстройства. Врачи разделяют легочную гипертензию по степеням тяжести, которым соответствуют определенные симптомы:
- учащенный пульс;
- физические нагрузки переносятся легко;
- дополнительные признаки отсутствуют.
- активность человека снижается;
- одышка;
- головокружение;
- боль в грудной области.
- человек чувствует комфорт только при бездействии;
- все симптомы усиливаются при физической нагрузке.
Развитие легочного сердца
- усталость не проходит даже после сна;
- симптомы наблюдают и в состоянии покоя;
- кровохаркание;
- отек легких;
- обмороки;
- набухание шейных вен;
- диффузный цианоз (синюшность кожи);
- любая нагрузка приводит к резкому обострению.
Легочная гипертензия 1 степени проявляется только в виде частого сердцебиения. Но данному признаку обычный человек не придает сколько-нибудь большой значимости. Лишь врач может заподозрить неладное, и то при достаточных знаниях и опыте.
Более выраженными симптомами характеризуется легочная гипертензия 2 степени. Чем запущенней заболевание, тем чаще возникает одышка и головокружение, а быстрая утомляемость порой принимает хроническую форму.
Причины легочной гипертензии
Что такое легочная гипертензия
Медики затрудняются назвать конкретную причину возникновения легочной гипертензии. Нарушения в росте эндотелия связывают с изменением баланса поступающих в организм веществ, например калия и натрия.
Данные химические элементы непосредственно участвуют в процессе сужения и расширения сосудов, а на их дефицит организм реагирует таким спазмом.
Но не у каждого человека развивается легочная артериальная гипертензия в связи с недостатком нужных компонентов, поэтому врачи придают наследственности большое значение.
Зачастую патология возникает на фоне другого нарушения, например хронической обструктивной болезни легких или врожденного порока сердца. В таких случаях легочную гипертензию считают осложнением, хотя это и не освобождает от лечения.
Положительный момент заключается в ясности проблемы, что дает возможность выбрать правильный терапевтический курс.
Доказанным считается факт влияния аминокислоты «триптофан» на рост эндотелия. В 80-х годах XX века в Испании широкой популярностью пользовалось рапсовое масло, однако из-за его употребления значительно повысилось число заболеваний легочной гипертензией.
Лабораторный анализ продемонстрировал наличие в рапсе высокую концентрацию триптофана, который оказался причиной недуга. К тому же известны случаи развития болезни вследствие применения оральных контрацептивов и препаратов, снижающих массу тела. Частый прием средств данных типов приводит к нарушениям в организме, в т.ч. и разрастанию эндотелия сосудов.
Синдром имеет полиэтиологическую природу: * 1. Лёгочная артериальная гипертензия (ЛАГ). 1. Идиопатическая. 2. Наследственная. 1. Мутация гена рецептора типа 2 к протеину костного морфогенеза. 2. Мутация гена активинподобной киназы-1 (с и без наследственной геморрагической телеангиэктазии). 3. Неизвестные мутации. 3.
Вызванная медикаментозными и токсическими воздействиями. 4. Ассоциированная — связанная с: 1. Заболеваниями соединительной ткани. 2. ВИЧ-инфекцией. 3. Портальной гипертензией. 4. Врождёнными пороками сердца. 5. Шистосомозом. 6. Хронической гемолитической анемией. 5. Персистирующая лёгочная гипертензия новорождённых. * 1′.
Веноокклюзионная болезнь лёгких и/или лёгочный капиллярный гемангиоматоз. * 2. Лёгочная гипертензия, обусловленная поражением левых камер сердца. 1. Систолическая дисфункция левого желудочка. 2. Диастолическая дисфункция левого желудочка. 3. Поражение клапанов левых отделов сердца. * 3. Лёгочная гипертензия, обусловленная патологией дыхательной системы и / или гипоксией. 1.
Хроническая обструктивная болезнь легких. 2. Интерстициальные заболевания лёгких. 3. Другие заболевания лёгких со смешанным рестриктивным и обструктивным компонентами. 4. Нарушения дыхания во время сна. 5. Альвеолярная гиповентиляция. 6. Высокогорная лёгочная гипертензия. 7. Пороки развития дыхательной системы. * 4.
Хроническая тромбоэмболическая лёгочная гипертензия. * 5. Лёгочная гипертензия, обусловленная неясными многофакторными механизмами. 1. Заболевания крови: миелопролиферативные заболевания, спленэктомия. 2. Системные заболевания: саркоидоз, гистиоцитоз Лангерханса, лимфангиолейомиоматоз, нерофиброматоз, васкулиты. 3.
Обменные заболевания: болезнь накопления гликогена, болезнь Гоше, заболевания щитовидной железы. 4. Другие: опухолевая обструкция, фиброзирующий медиастинит, ХПН у больных, находящихся на гемодиализе. Фактор риска для ЛАГ — любой фактор или состояние, потенциально предрасполагающие или способствующие развитию заболевания.
Факторы риска и состояния, связанные с ЛАГ в зависимости от уровня доказательности: * Лекарства и токсины. O Определённые: Аминорекс, Фенфлюрамин, Дексфенфлюрамин, Токсичное рапсовое масло. O Очень вероятные: Амфетамины, L-триптофан. O Вероятные: Мета-амфетамины, Кокаин, Химиотерапевтические препараты.
Портальная гипертензия / болезни печени, Заболевания соединительной ткани, Врождённые шунты между системными и лёгочными сосудами. O Вероятные: Патология щитовидной железы, Гематологические заболевания (Аспления после хирургической спленэктомии, Серповидноклеточная анемия, β-талассемия, Хронические меилопролиферативные заболевания), Редкие генетические и метаболические нарушения (Болезнь фон Гирке, Болезнь Гоше, Болезнь Рендю-Вебера-Ослера).
Фарм Группа
• Другие сердечно-сосудистые средства. • Антагонисты эндотелиновых рецепторов.
Фармакодинамика. Бозентан является неселективным антагонистом эндотелиновых рецепторов типа ЕТА и ЕТВ. Бозентан снижает как легочное, так и системное сосудистое сопротивление, приводя к повышению сердечного выброса без увеличения ЧСС. Нейрогормон эндотелин 1 (ЕТ1) является одним из самых мощных среди известных вазоконстрикторов, который также обладает способностью стимулировать фиброз, клеточную пролиферацию, гипертрофию и ремоделирование, и также проявляет противовоспалительную активность.
Эти эффекты индуцируются при связывании ЕТ1 с рецепторами ЕТА и ЕТВ, расположенными в эндотелии и клетках гладкой мускулатуры сосудов. Концентрации ЕТ1 в тканях и плазме крови повышаются при некоторых сердечно-сосудистых заболеваниях и болезни соединительной ткани, в тч при легочной артериальной гипертензии (ЛАГ), склеродермии, острой и хронической сердечной недостаточности, ишемии миокарда, системной гипертензии и атеросклерозе, что предполагает участие ЕТ1 в патогенезе этих заболеваний.
При ЛАГ и сердечной недостаточности, в отсутствии антагонизма рецепторов к ЕТ, повышенные концентрации ЕТ1 строго коррелируют с тяжестью и прогнозом указанных заболеваний. Бозентан конкурирует с ЕТ1 и другими ЕТ-пептидами за связывание с ЕТА и ЕТВ с незначительно более высоким сродством к рецепторам ЕТА (Ki=4,1–43 нмоль) по сравнению с рецепторами ЕТВ (Ki=38–730 нмоль).
Бозентан специфически блокирует ЕТ-рецепторы и не связывается с другими рецепторами. При изучении ЛАГ на моделях на животных показано, что длительное введение бозентана внутрь снижает легочное сосудистое сопротивление и способствует обратному развитию гипертрофии сосудов легких и правого желудочка.
Показано, что при легочном фиброзе бозентан уменьшает накопление коллагена в легких. Результаты инвазивных исследований гемодинамики показали, что лечение бозентаном приводит к значительному повышению сердечного индекса (СИ), а также существенному снижению давления в легочной артерии, легочного сосудистого сопротивления и среднего давления в правом предсердии.
Длительное (в течение 12 и 16 нед) лечение взрослых пациентов с ЛАГ (первичной и вторичной, преимущественно ассоциированное со склеродермией) III–IV функционального класса (ФК) по классификации ВОЗ бозентаном в комбинации с антикоагулянтами, вазодилататорами (БКК), диуретиками, кислородом и дигоксином, но не эпопростенолом (ПГI2), сопровождалось уменьшением выраженности симптомов ЛАГ и значительным увеличением толерантности к физическим нагрузкам (по результатам теста с 6-минутной ходьбой).
Эти эффекты отмечались через 4 нед, отчетливо проявлялись через 8 нед и сохранялись до 28 нед в подгруппе пациентов активного лечения. В исследовании пациентов с ЛАГ II ФК показано значительное увеличение времени до начала клинического ухудшения (комбинированная точка, включающая прогрессирование симптомов заболевания, госпитализацию вследствие ЛАГ и случаи смерти).
У пациентов с ЛАГ III ФК и пороками сердца в сочетании с нарушениями показателей гемодинамики по типу синдрома Эйзенменгера увеличение среднего значения насыщения крови кислородом свидетельствовало о том, что бозентан не усугубляет гипоксемию, и что среднее значение легочного сосудистого сопротивления значительно снижается в группе бозентана.
При изучении бозентана у пациентов с ЛАГ III ФК в сочетании с ВИЧ-инфекцией показано повышение толерантности к физическим нагрузкам в сравнении с исходными данными. В двух основных плацебо-контролируемых исследованиях и их открытых продлениях у всех пациентов, получающих бозентан в течение длительного времени, проводили оценку жизненно важных показателей.
Средняя продолжительность приема бозентана составила (1,9±0,7) года (от 0,1 до 3,3), клиническое состояние пациентов контролировали в среднем в течение (0,2±0,6) года. У большей части пациентов был подтвержден диагноз первичной ЛАГ (72%) и определен III ФК (84%) по классификации ВОЗ. Показатель выживаемости в группе в целом (согласно оценке по методу Каплан-Майера) через 1 год лечения бозентаном составил 93%, а через 2 года — 84%.
У пациентов с системной склеродермией показатели выживаемости по методу Каплан-Майера были ниже. Изучение эффективности у детей с ЛАГ. Исследование параметров фармакокинетики бозентана проводили у детей с ЛАГ II–III ФК в возрасте от 3 до 15 лет в течение 12 нед терапии. Анализ гемодинамических показателей указывал на увеличение СИ на 0,5 л/мин/м2, а также на умеренное снижение среднего давления в легочной артерии (ДЛА) до 8 мм и легочного сосудистого сопротивления (ЛСС) — до 389 дин·с·см−5.
Системная склеродермия с язвенным поражением конечностей. Результаты двух клинических исследований у взрослых пациентов с системной склеродермией и язвенным поражением конечностей (в стадии обострения или в случаях, когда язвенное поражение отмечали в течение последнего года) показали, что в течение всего периода применения бозентана наблюдается достоверное уменьшение числа новых язвенных поражений конечностей по сравнению с плацебо.
У пациентов, получавших бозентан или плацебо в течение 16 нед, в среднем отмечено 1,4 и 2,7 случая новых язвенных поражений соответственно (р=0,0042). В исследовании продолжительностью 24 нед число новых язвенных поражений конечностей у пациента составляло в среднем 1,9 и 2,7 случая соответственно (р=0,0351). Влияние бозентана на скорость заживления язвенных поражений не установлено.