Оглавление
- 1 Сочетание 2-х и более факторов риска резко увеличивает вероятность возникновения оим. Патогенез
- 2 Как могут проявляться атипичные инфаркты миокарда
- 3 Клиническая картина
- 4 С какими заболеваниями проводят диф. диагностику ИМ
- 5 Принципы лечения
- 6 Дифференциальная диагностика инфаркта миокарда и расслаивающейся аортальной аневризмы
- 7 Профилактика и прогноз
- 8 Диф.диагностика ИМ и стенокардического приступа
- 9 Доврачебная помощь
- 10 Острые перикардиты
- 11 Заключение
- 12 Посмотрите популярные статьи
Сочетание 2-х и более факторов риска резко увеличивает вероятность возникновения оим. Патогенез
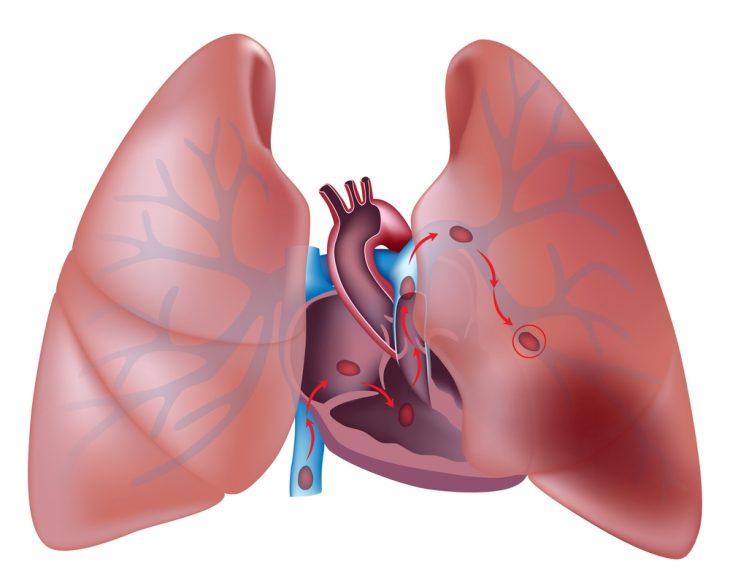
При болезнях сердца тромбы образуются, как правило, в ушке правого предсердия, а затем с кровью заносятся в артерии легких.
Вероятность развития легочной тромбоэмболии повышают такие факторы:
- ТЭЛА у кровных родственников;
- тромбозы вен в анамнезе;
- пожилой возраст;
- избыточная масса тела;
- легочная гипертензия;
- длительный прием гормональных контрацептивов;
- химиотерапия;
- прием препаратов, повышающих свертываемость крови;
- удаление селезенки;
- длительный постельный режим.
У лиц, страдающих некоторыми заболеваниями крови, в частности, полицитемией, гемоглобинопатиями, коагулопатиями, ДВС-синдромом, риск развития инфаркта легкого также повышен.
Итак, тромб или эмбол на определенном уровне закупорил просвет легочной артерии или ее ветвей; ткани, расположенные дистальнее (далее, ниже места закупорки), не кровоснабжаются, то есть испытывают ишемию – дефицит кислорода. Этот участок, как правило, имеет клиновидную форму с верхушкой, обращенной кнутри, а основанием – к периферии легкого.
Легочная ткань в области инфаркта окрашена в темно-бордовый или вишневый цвет, уплотнена, как бы выступает над расположенной вокруг здоровой тканью. Плевра над ней матовая, тусклая, нередко содержит жидкость геморрагического характера.
Ввиду особенностей анатомии и физиологии, правое легкое поражается чаще левого, а нижние доли – чаще верхних.
-
Результаты
клинико-ангиографических наблюдений
показали, что возникновение острых
окклюзий коронарных артерий, приводящих
к ИМ, обычно связано с ростом
атеросклеротических бляшек в месте
умеренных стенозов. Разрыв бляшки
зависит от:
-
локализации
(расположены эксцентрично), размера и
состава липидного ядра (бляшки с объёмом
ядра более 30-40% от общего объёма, «мягкие»
со значительным количеством липидов
в ядре); -
напряжения
стенки сосуда, которое зависит от
толщины сосуда, внутрисосудистого
давления крови, толщины фиброзной
капсулы (более подвержены разрывам
бляшки с тонкой капсулой с малым
содержанием гладкомышечных волокон); -
уровня
катехоламинов: выше при курении,
стрессе); -
инфекции
(пневмококк, H.
рylory); -
степени
вазоконстрикции.
-
“Активный”
разрыв бляшки связан с воздействием
макрофагов на покрышку бляшки. Считается,
что увеличение макрофагов и их активация
– ответная реакция на повышение
содержания в бляшке липопротеинов
низкой плотности.
-
Разрыв
капсулы фиброзной бляшки, выход её
содержимого, которое является
тромбогенным, что вероятно связано с
большим содержанием в ней тканевого
фактора.
-
Содержимое
бляшки взаимодействует с VII
фактором свёртывания, образуя комплекс,
инициирующий внешний путь свёртывания
крови.
-
Тромбоциты
первыми реагируют на повреждение
эндотелиального слоя при возникновении
разрыва или эрозии атеросклеротической
бляшки.
-
Происходит
адгезия и агрегация тромбоцитов,
активация системы свёртывания, с
образованием первичного «белого»
тромбоцитарного тромба (состоит из
тромбоцитов с небольшим содержанием
фибрина и эритроцитов).
-
При
дальнейшем включении фибрина и
эритроцитов образуется полноценный
«красный» тромб, при его росте возникает
окклюзия венечной артерии, ведущая к
ишемии миокарда с последующим развитием
некроза сердечной мышцы.

Некроз миокарда
возникает, как правило, в левом желудочке.
Это связано с тем, что левый желудочек
имеет большую мышечную массу, выполняет
значительную нагрузку и требует большего
кровоснабжения, чем правый желудочек.
При этом тромбы формируются в ушке правого предсердия и заносятся с током крови в артерии малого круга.
При этих двух заболеваниях опасными являются флотирующие тромбы, которые закреплены в дистальном отделе венозного сосуда.
К прочим причинам легочной эмболии относятся:
- перелом трубчатых костей, из-за которого больной вынужден долгое время соблюдать постельный режим;
- кесарево сечение, естественные роды;
- обширные торакальные, абдоминальные и гинекологические операции;
- геморроидэктомии.
Риск возникновения инфаркта легкого высок у лиц старше 60 лет, а также при:
- рецидивирующих венозных тромбозах;
- наследственной отягощенности по ТЭЛА;
- приеме гормональных контрацептивов;
- наличии опухоли поджелудочной железы;
- ожирении;
- легочной гипертензии.
Опасными фоновыми патологиями считаются:
- ДВС-синдром;
- серповидно-клеточная анемия;
- полицитемия;
- гепарининдуцированная тромбоцитопения.
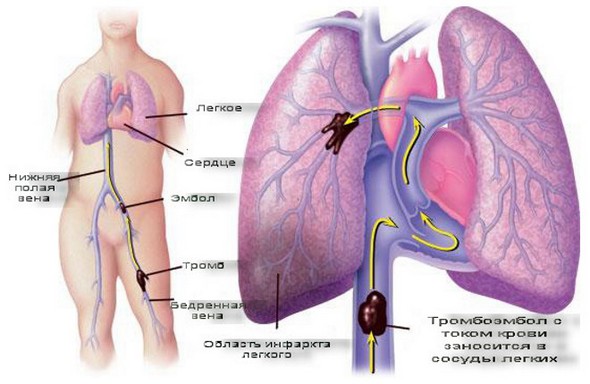
Тромб, вызывающих закупорку сосудов в лёгком, может образовываться как в самом органе, так и в других сосудах и даже в сердце, а затем с током крови заносится в лёгочные артерии, закупоривая их. Данный процесс называется лёгочной эмболией, а причины его развития — это различные патологические состояния и внешние воздействия.
В частности, инфаркт лёгкого часто является осложнением разных хирургических вмешательств на нижних конечностях. Кроме того, к такому патологическому состоянию могут приводить такие причины, как частые переломы костей конечностей, приводящие к развитию жировой эмболии.
Другие причины возникновения этой патологии следующие:
- длительный постельный режим;
- нарушения в работе сердца;
- период после родов;
- наличие злокачественных новообразований в организме.
- тромбофлебиты и тромбозы сосудов нижних конечностей.
Как могут проявляться атипичные инфаркты миокарда
Справочно. При атипичном течении приступа ИМ может отсутствовать выраженная болевая симптоматика (чаще всего, такие формы ИМ наблюдаются у лиц с СД). В таком случае, основным проявлением инфаркта миокарда будет остро возникшая тяжелая одышечная симптоматика.
При абдоминальных формах инфаркта миокарда пациентов беспокоят боли в животе, тахикардия, тошнота, одышка и т.д.
Также проявлением атипичного инфаркта миокарда может быть:
- интенсивная зубная боль, сочетающаяся с одышкой и тахикардией;
- резкая слабость;
- страх смерти;
- обморочные состояния;
- сильные головокружения;
- перепады артериального давления и т.д.
В связи с этим, для того чтобы заподозрить атипичный инфаркт миокарда при осмотре пациента важно оценивать у него наличие факторов сердечно-сосудистого риска (возраст, ИБС в анамнезе, наличие ожирения и т.д.).
Клиническая картина
Клиническая картина инфаркта легкого напрямую зависит от объема поражения легочной паренхимы и общего состояния организма человека. Маленькие очаги ишемии могут протекать вообще бессимптомно или с минимумом проявлений. Такие микроинфаркты обнаруживают, как правило, случайно, в процессе обследования и лечения больного от инфекционных последствий этого состояния. Так, на рентгенограмме замечают признаки ишемии маленького участка легкого, которые уже через 7-10 дней становятся незаметны.
Симптомы заболевания возникают, как правило, не сразу, а через 48-72 часа с момента закупоривания тромбом или эмболом просвета легочной артерии. Больные могут предъявлять жалобы:
- на острую интенсивную боль в груди (боль похожа на стенокардическую, усиливается при дыхании, кашле, а также во время движений; причины боли – ишемия и реактивное воспаление плевры над ишемизированной легочной тканью);
- острую боль в животе (она возникает в случае локализации инфаркта в нижних отделах легких и последующего развития реактивного воспаления диафрагмальной плевры);
- кашель, сопровождающийся кровохарканьм (красно-рыжеватый цвет мокроты, прожилки крови в ней), легочным кровотечением (при кашле отхаркивается кровь);
- повышение температуры тела до субфебрильных значений (не более 38 °С) в течение нескольких недель, в случае развития на фоне инфаркта пневмонии – повышение температуры тела до 39 °С;
- инспираторную одышку, учащение дыхания до 20 в минуту и более;
- повышение частоты сердечных сокращений выше 100 ударов в минуту (часто зависит от значений температуры тела);
- нарушения ритма сердца (обнаруживается фибрилляция предсердий, экстрасистолия и другие аритмии);
- снижение артериального давления, иногда значительное;
- нарушения со стороны пищеварительной системы (тошнота и рвота, икота), желтуха (возникает из-за усиленного распада гемоглобина).
Хорошо заметны больному или окружающим его людям бледность или синеватый оттенок (цианоз) кожных покровов, липкий холодный пот. В ряде случаев у больных возникают панические атаки, обнаруживаются симптомы со стороны центральной нервной системы – судороги, потеря сознания, кома.
Своевременная адекватная медицинская помощь в большинстве случаев приводит к выздоровлению больного. Тем не менее, инфаркт легкого – серьезное заболевание, которое может повлечь за собой опасные для жизни последствия, привести к развитию осложнений.
При инфицировании ишемизированного участка легочной паренхимы развиваются инфаркт-пневмония, гнойный плеврит, кандидоз легкого, абсцесс или даже гангрена этого органа. В ряде случаев развивается спонтанный пневмоторакс.
После инфаркта на легком остаются рубцы. Крупные их размеры или большое количество сопровождаются одышкой, слабостью и неприятными ощущениями в груди, что ухудшает качество жизни больного.
С какими заболеваниями проводят диф. диагностику ИМ
Диф. диагностика инфаркта проводится с:
- другими сердечно-сосудистыми патологиями (вазоспастическими формами стенокардии, аортальными стенозами, воспалительным поражением миокарда и перикарда, расслаивающимися аортальными аневризмами, синдромом Бругады, ВПВ-синдромом и т.д.);
- желудочно-кишечными патологиями (пищеводными спазмами, язвами пищевода, обострением гастритов, прободением язв, острыми формами панкреатитов и холециститов, приступом аппендицита);
- патологиями легких (тромбоэмболиями легочной артерии (ТЭЛА), превмотораксом, воспалительным поражениям плевры и т.д.);
- паническими атаками;
- острыми нарушениями мозгового кровообращения;
- субарахноидальными кровоизлияниями;
- корешковым синдромом и т.д.
Справочно.В клинической практике, дифференциальную диагностику инфаркта миокарда чаще всего проводят с приступами стенокардии, расслаивающимися аортальными аневризмами, ТЭЛА, острыми перикардитами и миокардитами, острыми панкреатитами, желудочной язвой, приступам межреберной невралгии.
При приступах острых панкреатитов болевые синдромы, как правило, связаны с употреблением алкоголя, жирной, жареной и т.д. пищи. Боли локализуются в верхней части живота или иррадиируют в спину или за грудину.
Для проведения диф.диагностики необходимо оценить уровень амилазы в биохимических анализах.
У пациентов с обострением язвы желудка отмечается интенсивная боль в эпигастрии (иногда иррадиирующая за грудину). Также отмечается усиление болей при проведении пальпации живота. Характерно появление признаков раздражения брюшины.
Для уточнения диагноза выполняют гастроскопию.
Важно. Следует обратить внимание, что и при панкреатите, и при язве могут отмечаться изменения желудочковых комплексов на электрокардиограмме (изменение ST и T).
Достаточно часто диф.диагностика ИМ проводится с межреберными невралгиями.
В таких случаях отмечается интенсивная болевая симптоматика. Однако, боли усиливаются при пальпации грудной клетки, при дыхании и движении.
Изменения на электрокардиографии при межреберных невралгиях отсутствуют.
Принципы лечения
Диагноз «инфаркт легкого» врач-пульмонолог или кардиолог выставляет на основании жалоб пациента, данных анамнеза заболевания и жизни, результатов объективного обследования, лабораторных и инструментальных методов исследования.
Из анамнеза значение имеет информация о хронических заболеваниях, которыми страдает пациент, болезни кровных родственников, эпизоды тромбозов или тромбоэмболий у него или у его близких ранее.
Объективно кожные покровы пациента бледны, цианотичны; дыхание учащено (более 20 дыхательных движений в минуту), одышка; при перкуссии (простукивании) легких – перкуторный звук ослаблен; при аускультации (выслушивании посредством фонендоскопа) дыхание над очагом поражения также ослаблено, слышны мелкопузырчатые хрипы и шум трения плевры. При пальпации (прощупывании пальцами) живота врач может обнаружить увеличение размеров печени и ее болезненность.
Дополнительные методы исследования помогут выявить следующие изменения, свидетельствующие в пользу диагноза «инфаркт легкого»:
- общий анализ крови – умеренное повышение количества лейкоцитов;
- биохимический анализ крови – повышение концентрации ЛДГ и общего билирубина на фоне нормальных показателей АлАТ и АсАТ;
- газовый состав крови – снижение уровня кислорода в артериальной крови;
- электрокардиография – неполная блокада ПНПГ в сочетании с признаками перегрузки правых предсердия и желудочка;
- УЗИ сердца – расширение и снижение двигательной активности правого желудочка, гипертензия в легочной артерии, возможно – тромб в правом предсердии;
- УЗИ вен нижних конечностей – тромбы в глубоких венах;
- рентгенография легких в двух (прямой и боковой) проекциях – расширение корня легкого, его деформация, клиновидное затемнение, жидкость в плевральной полости;
- легочная ангиография – дефект наполнения легочной артерии ниже места ее обструкции;
- сцинтиграфия легких – участки легочной ткани с нарушенным кровотоком;
- компьютерная или магнитно-резонансная томография – при недостаточной информативности прочих методов исследования с целью уточнения диагноза.
Клиническая картина этих болезней в чем-то похожа, но природа и принципы лечения каждой из них уникальны. Врач должен помнить обо всех этих состояниях, чтобы своевременно отличить их друг от друга, выставить правильный диагноз и назначить адекватное лечение.
Инфаркт легкого – заболевание, требующее оказания неотложной помощи и срочной госпитализации больного в отделение интенсивной терапии. Лечение комплексное, может включать в себя:
- анальгетики (ненаркотические (анальгин) или наркотические (морфин)) – с целью обезболивания;
- фибринолитики (урокиназа, стрептокиназа) – чтобы растворить тромб;
- антикоагулянты (непрямые – варфарин, или прямые – гепарин, фраксипарин) – чтобы предотвратить дальнейшее образование тромбов;
- антиагреганты (аспирин в малых дозах – Кардиомагнил и аналоги) – разжижают кровь, предупреждая повторное тромбообразование;
- вазопрессоры (допамин и другие) – при низком артериальном давлении с целью его повышения;
- сердечные гликозиды (строфантин, коргликон) – поддержат работу сердца;
- антибиотики широкого спектра действия (азитромицин, ципрофлоксацин и прочие) – в случае развития инфаркт-пневмонии или других инфекционных осложнений;
- кислородотерапия через назальный катетер.
Если консервативная терапия не приводит к положительной динамике заболевания, больному предлагают удалить тромб хирургическим путем с последующей установкой в систему нижней полой вены кава-фильтра.
Диагностика такого патологического состояния, как инфаркт лёгкого, осуществляется с помощью рентгенографического исследования органа, возможно, с окрашиванием сосудов лёгкого. Кроме того, важное диагностическое значение отводится ЭКГ.
Специфическими методами диагностики данной патологии являются селективная ангиопульмонография, заключающаяся во введении специального катетера в лёгочные артерии, а также сцинтиграфия лёгких, заключающаяся во введении в вену специфического вещества.
Лечение инфаркта лёгкого, симптомы которого ярко выражены, должно быть своевременным – больного госпитализируют в стационар и сразу же начинают комплексную терапию, так как любое промедление способно стать причиной смерти пациента.
Так как причина данного патологического состояния заключается в закупорке сосудов тромбом, первостепенной задачей врачей является назначение таким пациентам антикоагулянтной терапии.
Если у человека диагностирован инфаркт лёгкого, лечение будет также заключаться во введении под строгим контролем врача гепарина или других медикаментов, способствующих растворению эмболической массы и восстановлению нормального кровотока в поражённом участке лёгкого. Обычно данные лекарственные средства назначают в течение недели, с постепенным уменьшением дозы препаратов.
Кроме того, необходимо одновременное назначение средств, способствующих рассасыванию тромба. С этой целью используют Стрептокиназу или Урокиназу – вводить данные лекарства необходимо под контролем показателей свёртываемости крови.
Чтобы предотвратить повторное образование тромбов, используют проверенное средство – Аспирин, а для снятия болевого синдрома, который зачастую сопровождает данное патологическое состояние, пациентам показаны уколы ненаркотических анальгетиков.
Попутно необходимо проводить профилактику возможных осложнений. Как уже указывалось выше, такое патологическое состояние, как инфаркт лёгкого, имеет различные последствия, самым частым из которых является бактериальная пневмония, развивающаяся вследствие присоединения вторичной бактериальной инфекции.
Для предотвращения данного осложнения необходимо проведение антибактериальной терапии – с этой целью показано введение цефалоспоринов 3-го поколения, таких как Цефтриаксон.
В некоторых случаях врачи прибегают к хирургическому вмешательству. Проводится тромбэктомия, с установлением кава-фильтра в нижнюю полую вену, что предотвращает прохождение тромбов далее.

Кава-фильтр в вене
Также следует сказать про другие тяжёлые последствия перенесённого инфаркта лёгкого:
- развитие постинфарктных абсцессов;
- возникновение спонтанного пневмоторакса;
- острое нарушение дыхания.
Отметим, что последствия заболевания зависят от вида поражённых сосудов – при поражении мелких сосудов они могут вовсе отсутствовать, а при поражении средних – они будут множественными и ярко выраженными.
Прогноз зависит от своевременного назначения адекватного лечения, а также от тяжести состояния пациента. Поэтому при первых признаках инфаркта лёгкого человек подлежит немедленной госпитализации.
Дифференциальная диагностика инфаркта миокарда и расслаивающейся аортальной аневризмы
Ошибки
чаще возникают при атипично протекающем
инфаркте миокарда, в том числе при
безболевом его течении. Острую
левожелудочковую недостаточность при
инфаркте миокарда, если она протекает
на фоне повышенного артериального
давления, нередко расценивают как
проявление гипертонического криза;
кардиогенный шок при безболевом инфаркте
миокарда, когда он сопровождается
сопорозным состоянием, может быть
причиной ошибочного диагноза прекоматозного
состояния другой этиологии.

Гастралгическую
форму
инфаркта миокарда принимают за:
-
пищевое
отравление, -
перфоративную
язву желудка, -
острый
холецистит. -
при
правосторонней локализации болей
ставят диагноз пневмонии или плеврита.
Необычная
локализация и иррадиация болей могут
привести к неправильному диагнозу
плексита или остеохондроза с корешковым
синдромом. В отличие от этих заболеваний
инфаркт
миокарда практически всегда сопровождается
симптомами общего характера:
-
слабостью,
-
адинамией,
-
тахикардией,
-
падением
артериального давления.
Для невралгии
характерно:
-
боль
продолжительная и локализуется по ходу
межреберных нервов, -
выявляются
болевые точки при пальпации межреберных
нервов и позвоночника, -
обычные
анальгетики (анальгин, амидопирин)
эффективны, -
изменения
ЭКГ и периферической крови отсутствуют.
Дифференциация
инфаркта миокарда от расслаивающей
аневризмы аорты,
так как многие, симптомы сходны. Для
расслаивающей аневризмы аорты характерно:
-
отсутствие
характерных для острой коронарной
недостаточности изменений на ЭКГ,
появление признаков распространения
расслоения аорты на область отхождения
магистральных сосудов, -
иррадиация
боли в затылок, спину, поясничную
область, в живот и малый таз, -
отмечается
развитие анемии, -
появление
зон асинергии при острой ишемии и
инфаркте миокарда при ультразвуковом
исследовании -
при
радиологических (“визуализация”
очага некроза миокарда при радионуклидной
ангиокардиографии), рентгеноангиографических
методах (попадание контрастного вещества
из просвета аорты в толщу ее стенки при
расслаивающей аневризме аорты или же
тромбоз коронарных артерий при инфаркте
миокарда), -
исследования
активности некоторых ферментов и их
кардиоспецифических изоферментов
(например, аспарагиновая и аланиновая
аминотрансферазы, ЛДГ1, МБ изофермент
КФК) в сыворотке крови, содержания
миоглобина в сыворотке крови и моче.
Дифференциации
острой коронарной недостаточности от
тромбоэмболии легочной артерии:
-
тромбоэмболия
обычно развивается в послеоперационном
(особенно после абдоминальных,
урологических, гинекологических
операций) или послеродовом периоде, а
также у больных тромбофлебитом,
флеботромбозом, -
для
тромбоэмболии более характерно острое
появление (или нарастание) признаков
правожелудочковой недостаточности,
чем болевой синдром, -
электрокардиографическая
картина при тромбоэмболии может
напоминать картину нижнего инфаркта
(но без патологического зубца Q во II
отведении).
Дифференциации
острой коронарной недостаточности от
острого перикардита.
-
перикардит
может быть первичным, но чаще является
осложнением таких заболеваний, как
ревматизм, туберкулез, уремия и др., -
шум
трения перикарда появляется с первых
часов и может усиливаться при надавливании
стетоскопом на грудную стенку, -
боль
при перикардите появляется одновременно
с лихорадкой, лейкоцитозом и увеличением
СОЭ, не иррадиирует, беспокоит больного
меньше в положении сидя, может перемежаться
короткими ремиссиями, -
на
ЭКГ при остром перикардите в отличие
от инфаркта миокарда сегмент ST приподнят
во всех трех стандартных отведениях и
не выпуклой, а вогнутой дугой, отсутствуют
патологические зубцы Q, сохраняются
зубцы R, уменьшается лишь их амплитуда, -
при
появлении выпота в полости перикарда
боль исчезает, перестает выслушиваться
шум трения перикарда, диагноз
подтверждается при рентгенологическом
и эхокардиографическом исследовании.
Дифференциальная
диагностика со спонтанным пневмотораксом,
особенно левосторонним.
-
боль
может быть очень резкой, иногда она
даже способствует развитию шока, -
нет
характерных изменений ЭКГ, содержания
ферментов и миоглобина сыворотки крови,
миоглобина в моче, -
боль
усиливается при дыхании, разговоре, -
характерна
резкая одышка, -
при
перкуссии – выраженный тимпанический
звук на пораженной стороне, дыхание
ослаблено или не прослушивается, -
в
первые часы не бывает лихорадки,
лейкоцитоза, повышенной СОЭ, -
рентгенологическое
исследование органов грудной клетки.
Дифференциальная
диагностика с опоясывающим лишаем.
-
обнаруживаются
высыпания пузырьков на гиперемированном
основании по ходу межреберного нерва, -
отсутствие
изменений на ЭКГ.
Дифференциальная
диагностика с перфоративной язвой
желудка или двенадцатиперствной кишки.
-
при
перфоративной язве желудка или
двенадцатиперстной кишки боль обычно
наблюдается только в эпигастральной
области, не распространяясь на грудину,
не имеет типичной для инфаркта миокарда
иррадиации, -
живот
обычно втянут, тогда как при инфаркте
миокарда скорее вздут, -
выраженного
и постоянного напряжения брюшной стенки
и симптомов раздражения брюшины при
инфаркте миокарда не бывает, -
исчезновение
печеночной тупости и появление воздуха
в брюшной полости говорит о наличии
перфоративной язвы, -
изменения
ЭКГ подтверждают или позволяют отвергнуть
диагноз инфаркта миокарда.
Дифференциальная
диагностика инфаркта миокарда и острого
панкреатита:
-
для
панкреатита характерна внезапно
возникающая острая мучительная боль
в верхней части живота, которая может
иррадиировать в левую руку, лопатку и
межлопаточную область, -
на
фоне боли часто развивается шок с
выраженным снижением АД, -
для
панкреатита характерна постоянная
боль, тогда как при инфаркте наблюдается
волнообразное усиление боли, -
при
панкреатите боль часто имеет опоясывающий
характер, чего не наблюдается при
инфаркте миокарда, -
боль
при панкреатите сохраняется длительно,
тогда как при неосложненном инфаркте
миокарда обычно длится несколько часов, -
выраженный
метеоризм и повторная рвота более
характерны для панкреатита, чем для
инфаркта миокарда, -
наблюдаются
повышение температуры, высокий
лейкоцитоз, увеличение СОЭ, увеличивается
активность ряда ферментов крови, в том
числе аминотрансфераз, ЛДГ, -
на
ЭКГ при остром панкреатите довольно
часто выявляются снижение сегмента ST
ниже изоэлектрической линии и
отрицательный или двухфазный зубец Т,
что говорит о коронарной недостаточности, -
могут
наблюдаться нарушения сердечного ритма
и проводимости, эти изменения ЭКГ при
остром панкреатите обусловлены
ухудшением коронарного кровообращения
в период шока, но возможно, появляются
в связи с образованием мелких очагов
некроза в сердечной мышце под влиянием
поступающих в кровь протеолитических
ферментов поджелудочной железы; однако
на ЭКГ при панкреатите обычно не бывает
изменений, типичных для крупноочагового
инфаркта миокарда, -
повышение
активности диастазы в крови и моче
свидетельствует о наличии острого
панкреатита, -
активность
аминотрансфераз в крови при инфаркте
миокарда повышается в значительно
большей степени, чем при панкреатите, -
при
панкреатите не увеличиваются содержание
миоглобина и активность МБ КФК в
сыворотке крови.
Дифференциальная
диагностика ИМ при обнаружении подъёма
ST
включает случаи:
-
синдрома
ранней реполяризации, -
приступа
спастической стенокардии, -
изменений
у кокаиновых наркоманов, -
острого
перикардита, -
постинфарктной
аневризмы, -
синдрома
WPW.
При регистрации
депрессии ST
либо отрицательных Т на исходной ЭКГ
равновероятны нестабильная стенокардия
и ИМ. Необходимо в этих случаях исследование
биомаркёров некроза.
Расслоением аорты (расслаивающейся аортальной аневризмой), называют разрыв аортальной стенки, сопровождающийся затеканием крови между слоями аортальной стенки. При этом кровь, скапливающаяся между слоями аортальной стенки, провоцирует ее дальнейшее расслоение.
Основными причинами развития расслаивающейся аневризмы аорты являются:
- выраженное атеросклеротическое поражение аорты;
- гипертоническая болезнь с частыми скачками давления и развитием гипертонических кризов;
- очаговые некротические поражения аорты бактериальными эмболами, обусловленные острыми инфекционными патологиями;
- повреждения аорты на фоне спондилитов, злокачественного поражения пищевода, пенетраций пептических язв и т.д.;
- повреждений аорты инородным телом;
- закрытые травмы области груди или живота.
Справочно. Приступ при расслоении аортальной аневризмы всегда начинается с появления резкой, интенсивной боли за грудиной (что очень похоже на инфаркт). Боль часто иррадиирует в область левой лопатки, в руку.
В единичных случаях, боль при расслоении аортальной аневризмы может отдавать в челюсть. На фоне выраженного болевого синдрома часто отмечается двигательное возбуждение.
На начальных стадиях расслоения возможно появление брадиаритмии, в дальнейшем, при появлении внутреннего кровотечения развивается тахикардия.
Частым симптомом расслоения аневризмы аорты является появление повторяющихся обморочных состояний. Также отмечается выраженная бледность и цианотичность кожных покровов и слизистых.
При проведении физикального обследования часто обнаруживают грубые систолические шумы в аорте, проводящиеся на область сонных артерий.

Также можно выявить выраженную асимметричность пульса.
Внимание. Артериальное давление при расслоении аортальной аневризмы быстро падает, вплоть до развития выраженной гипотонии и коллапса.
У пациентов с полным разрывом аортальной стенки отмечается появление симптомов внутреннего кровотечения и признаков геморрагического шока (в таких случаях, вероятность летального исхода составляет более девяноста процентов).
Для проведения дифференциальной диагностики инфаркта миокарда с расслаивающейся аортальной аневризмой (РАА), выполняется электрокардиографическое исследование.
Важно. В отличие от ИМ, для расслаивающейся аневризмы не характерно динамическое изменение ЭКГ картины.
Профилактика и прогноз
При грамотном лечении инфаркт легкого не представляет большой угрозы для жизни человека. Но иногда он приводит к внезапному летальному исходу.
Риск осложнений при легочной эмболии повышается при частых рецидивах ТЭЛА, тяжелой сердечной недостаточности и других серьезных заболеваниях (отек легкого, постинфарктная пневмония, нагноительные процессы в легком).
Профилактика инфаркта легкого проводится с учетом причин, спровоцировавших развитие болезни. Чтобы избежать легочной эмболии, кардиологии и пульмонологи рекомендуют:
- своевременно лечить тромбофлебиты;
- носить компрессионный трикотаж при патологиях вен нижних конечностей;
- ежедневно делать лечебную гимнастику;
- соблюдать сроки использования внутривенных катетеров при проведении инфузионной терапии;
- следовать рекомендациям врача после пройденного хирургического лечения.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Своевременно оказанная неотложная помощь и адекватное лечение в стационаре значительно улучшают прогноз к выздоровлению. Тяжелая сопутствующая патология, развитие серьезных осложнений повышают риск летального исхода. В отдельных случаях инфаркт легкого становится причиной внезапной смерти больного.
Профилактические меры включают в себя, прежде всего, внимательное отношение больного к своему здоровью – своевременное лечение заболеваний, которые могут спровоцировать инфаркт легкого, ношение компрессионного трикотажа при хронических заболеваниях вен, достаточную двигательную активность. Также к профилактическим мерам относится ранняя активизация больных после операций и травм.
Диф.диагностика ИМ и стенокардического приступа
Стенокардией называют клинический вариант ишемической болезни сердца, проявляющийся интенсивными давящими или жгучими болями за грудиной. Болевой синдром часто связан со стрессом, физическим переутомлением, испугом и т.д.
Боли, как правило, менее интенсивные, чем при инфаркте миокарда и длятся всегда менее пятнадцати (максимум двадцати минут).
Внимание. Следует отметить, что болевой синдром при стенокардии эффективно купируется приемом нитратных средств (Нитроглицерин).
Доврачебная помощь
При появлении симптомов заболевания необходимо вызвать скорую помощь. Больной госпитализируется в отделение интенсивной терапии, затем продолжает лечение у кардиолога. Также ему требуется консультация пульмонолога, флеболога, ревматолога.
Всем
больным с болью в груди должен быть
создан покой. Лечение начинают с
назначения нитроглицерина по 0,0005 мг
под язык. При отсутствии терапевтического
эффекта после повторного 2- 3-кратного
с интервалом 5-10 мин приема нитроглицерина
следует срочно вызвать бригаду скорой
помощи. До приезда врача могут быть
использованы так называемые домашние
средства – успокаивающие (валериана),
отвлекающие (горчичники на область
локализации боли) и т. п.
-
нитроглицерин
под язык 0,4-0,6 мг с 5 минутными интервалами
до исчезновения боли; -
морфина
сульфат – препарат вводится в/в дробно:
1 мл 1 % раствора разводят изотоническим
раствором натрия хлорида до 20 мл (1 мл
полученного раствора содержит 0,5 мг
активного вещества) и вводят 2-5 мг каждые
5-15 мин до полного устранения болевого
синдрома либо до появления побочных
эффектов (гипотензии, угнетения дыхания,
рвоты). Суммарная доза не должна превышать
20 мг (2 мл 1% раствора). -
недостаточная
эффективность обезболивания наркотическими
анальгетиками служит показанием к в/в
инфузии нитратов – 10 миллиграмм
нитроглицерина (например, 10 мл 0,1 %
раствора в виде препарата перлинганит)
или изосорбида динитрата (например, 10
мл 0,1 % раствора в виде препарата изокет)
разводят в 100 мл физиологического
раствора (20 мг препарата – в 200 мл
физиологического раствора и т.д.). При
низкой эффективности нитратов в
сочетании с тахикардией дополнительный
обезболивающий эффект может быть
получен введением бета-адреноблокаторов; -
продолжающиеся
интенсивные ангинозные боли служат
показанием к применению масочного
наркоза закисью азота (обладающей
седативным и анальгезирующим действием)
в смеси с кислородом. Начинают с ингаляции
кислорода в течение 1-3 мин, затем
используют закись азота (20 %) с кислородом
(80 %) с постепенным повышением концентрации
закиси азота до 80 %; после засыпания
больного переходят на поддерживающую
концентрацию газов – 50:50 %. Закись азота
не снижает выброс левого желудочка.
Восстановление
коронарного кровотока
в острейшей фазе инфаркта миокарда при
отсутствии противопоказаний осуществляется
путем тромболизиса.
-
тромболитическая
терапия:
1) стрептокиназа 1-1,5 млн. ЕД (инфузия
показана в первые 3-4 часа от начала ИМ);
2) урокиназа: 4400 ЕД/кг (инфузия показана
в первые 3-4 часа от начала ИМ); 3) алтеплаза
(15 мг в/в болюсно, затем 0,75 мг на 1 кг
массы тела). По сравнению с консервативной
терапией, тромболизис снижает 35-дневную
летальность на 21%. -
антикоагулянтная
терапия:
предупреждение или ограничение тромбоза
венечных артерий, а также в профилактика
тромбоэмболических осложнений (особенно
частых у больных передним инфарктом
миокарда, при низком сердечном выбросе,
мерцательной аритмии). Для этого на
догоспитальном этапе в/в болюсно
вводится гепарин в дозе до 5000 МЕ. Если
в условиях стационара не проводится
тромболитическая терапия, то начинается
длительная внутривенная инфузия
гепарина со скоростью 800-1000 МЕ/час под
контролем активированного частичного
тромбопластинового времени. Альтернативой
может, по-видимому, служить подкожное
введение низкомолекулярного гепарина
(клексан, фраксипарин) в “лечебной”
дозе. Введение гепарина на догоспитальном
этапе не препятствует проведению
тромболизиса в стационаре. -
антиагреганты:
ацетилсалициловая кислота 150-300 мг
(таблетку разжёвывают, а затем
проглатывают); -
оксигенотерапия,
показанная при остром инфаркте миокарда
всем больным в связи с частым развитием
гипоксемии даже при неосложненном
течении заболевания. Ингаляция
увлажненного кислорода, проводится с
помощью маски или через носовой катетер
со скоростью 3-5 л/мин. и целесообразна
в течение первых 24-48 ч заболевания
(начинается на догоспитальном этапе и
продолжается в стационаре);
Чрескожная
транслюминальная коронарная ангиопластика,
при наличии противопоказаний для
проведения тромболитической терапии.
1)
– адреноблокаторы показаны:
-
для
купирования болевого синдрома, особенно
при сопутствующей тахикардии и
артериальной гипертензии; -
уменьшаю
потребность миокарда в кислороде; -
антиаритмический
эффект.
2)
оксигенотерапия: показана всем больным,
поскольку кислород способствует
дилатации венечных артерий.
Профилактика
осложнений инфаркта миокарда.
-
госпитализацией
на носилках служат профилактике
осложнений острого инфаркта миокарда;
-
перечисленные
выше мероприятия; -
физический
покой (постельный режим с постепенным
расширением двигательной активности); -
психический
покой; -
лечение
же в случае развития осложнений
проводится дифференцированно в
зависимости от варианта осложнений:
отек легких, кардиогенный шок, нарушения
сердечного ритма и проводимости, а
также затянувшийся или рецидивирующий
болевой приступ.

Острый коронарный
синдром
(ОКС)
ОКС – предварительный
диагноз, позволяющий врачу определить
неотложные лечебные и организационные
мероприятия. Нестабильная стенокардия
и развивающийся инфаркт миокарда
объеденены термином ОКС.
Все
ОКС разделены на сопровождающиеся и не
сопровождающиеся стойким подъемом
сегмента ST.
При ОКС со стойким
подъемом сегмента ST
(или впервые возникшей ПБЛНПГ), отражающим
острую тотальную окклюзию одной или
несколько коронарных артерий, целью
лечения является быстрое, полное и
стойкое восстановление просвета
коронарных артерий при помощи тромболизиса
или первичной коронарной ангиопластики.
Коронарная баллонная
ангиопластика проводится в течение 12
часов, если тромболитическая терапия
противопоказана или не могла быть
выполнена, или прошло более 12 часов, а
симптомы ишемии сохраняются. При неудаче
КБА выполнятся коронарное шунтирование.
Тромбы, обнаруживаемые
в коронарных артериях при нестабильной
стенокардии, по составу преимущественно
“белые”, т.е. состоящие в основном из
тромбоцитов с небольшим содержанием
фибрина и эритроцитов, в то время как
тромбы, обнаруживаемые при ИМ с подъемом
сегмента ST,
“красные”, т.е. имеющие в своем составе
преимущественно эритроциты и фибрин.
При нестабильной стенокардии, как
правило, наблюдается пристеночный,
неокклюзирующий тромбоз, уменьшающий,
тем не менее, кровоток в бассейне
пораженной артерии, при ИМ без Q
обструкция коронарной артерии больше,
что приводит к некрозу миокарда, а при
ИМ с Q,
коронарная артерия окклюзируется
полностью плотным, хорошо фиксированным
тромбом.
Острые перикардиты
Острыми перикардитами называют воспалительные поражения серозной сердечной оболочки. Как правило, заболевание развивается как осложнение инфекционных патологий, аутоиммунных заболеваний и т.д. В единичных случаях, развиваются идиопатические перикардиты.
Развитие перикардита сопровождается появлением избыточного объема жидкости в перикардиальной полости, либо образованием фиброзных спаек.
В отличие от инфаркта миокарда, симптомам перикардита часто предшествуют бактериальные или вирусные инфекции.
Справочно. Боли при перикардите менее интенсивные, усиливающиеся при вдохе. Также следует подчеркнуть, что боли зависят от положения тела, что не характерно для ИМ.
При проведении аускультации отмечается появление шума перикардиального трения.
На электрокардиограмме при перикардитах отмечается конкордантная ST-элевация. Патологические QS и Q отсутствуют.
Справочно. В биохимическом анализе крови может отмечаться увеличение маркеров миокардиальных некрозов из-за воспалительного повреждения субэпикардиальной зоны.
Заключение

Инфаркт легкого – заболевание, которое возникает вследствие закупорки какой-либо ветви легочной артерии тромбом или эмболом. Сопровождается острой болью в груди, одышкой и рядом иных, менее специфичных симптомов. Диагностика включает в себя множество методов исследования, но наиболее простым и известным является рентгенография органов грудной клетки в двух – прямой и боковой – проекциях. На снимках будет видна клиновидная тень, обращенная основанием к периферии легкого, а вершиной – к его корню. Это и есть участок ишемии.
Лечение должно быть начато незамедлительно. Оно комплексное, включает в себя фибринолитики, антиагреганты, антикоагулянты, обезболивающие препараты, сердечные гликозиды, антибиотики и прочие – в зависимости от особенностей течения заболевания.
Прогноз варьируется в зависимости от площади поражения легочной ткани, сопутствующих болезней человека, развития осложнений инфаркта легкого и ряда иных факторов. Часто своевременное начало адекватного лечения приводит к полному выздоровлению больного, а в некоторых случаях даже на фоне правильной терапии человек погибает.
Точно известно одно: активный образ жизни, внимательное отношение к собственному здоровью, своевременное обращение за помощью к врачу – все эти факторы уменьшают риск развития инфаркта легкого и улучшают качество жизни человека.

