Оглавление
- 1 Какие выделяют стадии хронической сердечной недостаточности (хсн)
- 2 Какие выделяют стадии хронической сердечной недостаточности (хсн)
- 3 Особенности применения классификации NYHA
- 4 Значение классификации ХСН
- 5 Классификация хсн по стадиям
- 6 Основы классификации хронической сердечной недостаточности
- 7 Хроническая сердечная недостаточность (ХСН): классификация, симптомы и лечение
Какие выделяют стадии хронической сердечной недостаточности (хсн)
Хроническая сердечная недостаточность — патологическое состояние, развивающееся как результат различной кардиальной (реже — экстракардиальной) патологии, приводящей к снижению насосной функции сердца.
ХСН является закономерным исходом заболеваний, поражающих сердце или вызывающих его перегрузку.
При таком состоянии сердце не способно удовлетворить потребности органов и тканей в кровоснабжении, поэтому последние страдают от гипоксии. Выделяют несколько классификаций стадий такого состояния, как хсн.
Классификация принята в 1935 году и применяется по сей день с некоторыми уточнениями и дополнениями. На основании клинических проявлений заболевания в течении ХСН выделяется три стадии:
- I. Скрытая недостаточность кровообращения без сопутствующих нарушений гемодинамики. Симптомы гипоксии проявляются при непривычной или длительной физической нагрузке. Возможны одышка, сильная утомляемость, тахикардия. Выделяют два периода А и Б.
Стадия Iа представляет собой доклинический вариант течения, при котором нарушения функций сердца почти не влияют на самочувствие больного. При инструментальном обследовании выявляется увеличение фракции выброса при физических нагрузках. На стадии 1б (скрытая ХСН) недостаточность кровообращения проявляется при физической нагрузки и проходит в состоянии покоя .
Стадия 3а поддается лечению, при адекватной комплексной терапии ХСН возможно частичное восстановление функций пораженных органов, стабилизация кровообращения и частиное устранение застойных явлений. Для стадии IIIб характерны необратимые изменения метаболизма в пораженных тканях, сопровождающееся структурными и функциональными нарушениями.
Применение современных препаратов и агрессивных методов лечения достаточно часто устраняет симптомы ХСН, соответствующие стадии 2б до доклинического состояния.
и подростковая гинекология
и доказательная медицина
и медицинскому работнику
Хроническая сердечная недостаточность
(рабочая тетрадь врача)
Рекомендовано Минздравсоцразвития РФ для врачей, оказывающих первичную медико-санитарную помощь
ХРОНИЧЕСКАЯ СЕРДЕЧНАЯ НЕДОСТАТОЧНОСТЬ
Хроническая сердечная недостаточность (ХСН) — заболевание с комплексом характерных симптомов (одышка, утомляемость, снижение физической активности, отёки и др.), связанных с неадекватной перфузией органов и тканей в покое или при нагрузке.
КОД МКБ-10
- I50.0 Застойная сердечная недостаточность
Классификация ХСН Нью-Йоркской ассоциации кардиологов по степени тяжести.
- I функциональный класс. Обычная физическая нагрузка не сопровождается возникновением утомляемости, сердцебиения, одышки или стенокардии. Данный функциональный класс бывает у пациентов с заболеванием сердца, не приводящим к ограничению физической активности.
- II функциональный класс. В покое пациенты чувствуют себя хорошо, однако обычная физическая нагрузка вызывает появление усталости, одышки, сердцебиения или стенокардии. Данный функциональный класс бывает у пациентов с заболеванием сердца, которое вызывает небольшое ограничение физической активности.
- III функциональный класс. Данный функциональный класс бывает у пациентов с заболеванием сердца, которое вызывает значительные ограничения физической активности. В покое пациенты чувствуют себя хорошо, однако небольшая (меньшая, чем обычная) нагрузка вызывает появление усталости, одышки, сердцебиения или стенокардии.
- IV функциональный класс. Данный функциональный класс бывает у пациентов с заболеванием сердца, из-за которого они неспособны выполнять какую бы то ни было физическую нагрузку без неприятных ощущений. Симптомы сердечной недостаточности или стенокардия возникают в покое; при любой физической нагрузке эти симптомы усиливаются.
Классификация ХСН Общества специалистов по сердечной недостаточности (Россия, 2002 г.) представлена в табл. 1.
Таблица 1. Классификация ХСН Общества специалистов по сердечной недостаточности (Россия, 2002 г.)
Функциональные классы ХСН
(могут измениться на фоне лечения)
(не меняются на фоне лечения)
АНАМНЕЗ И ФИЗИКАЛЬНОЕ ОБСЛЕДОВАНИЕ
Самые частые жалобы больных с ХСН (в порядке убывания частоты): одышка, быстрая утомляемость, сердцебиение, периферические отёки, кашель, хрипы в лёгких, ортопноэ, набухшие яремные вены, гепатомегалия, кардиомегалия.
ЛАБОРАТОРНЫЕ МЕТОДЫ ИССЛЕДОВАНИЯ
- Общий анализ крови (определение уровня гемоглобина, количества эритроцитов, лейкоцитов и тромбоцитов).
- Биохимический анализ крови (исследование концентрации электролитов, креатинина, глюкозы, активности печёночных ферментов в крови).
- Общий анализ мочи.
ИНСТРУМЕНТАЛЬНЫЕ МЕТОДЫ ИССЛЕДОВАНИЯ
Критерии диагностики диастолической сердечной недостаточности приведены ниже (обязательно наличие первых двух критериев).
- Симптомы и признаки сердечной недостаточности.
- Нормальная или незначительно нарушенная систолическая функция левого желудочка (фракция выброса левого желудочка равна или превышает 45-50%).
- Выявление с помощью ЭхоКГ нарушения релаксации левого желудочка.

У больных с ХСН возможно использование различных вариантов нагрузочного теста: тест 6-минутной ходьбы, велоэргометрия, тредмил, в том числе с анализом газового состава крови. В рутинной практике при отсутствии специального оборудования для оценки физической толерантности и объективизации функционального статуса пациентов можно использовать тест ходьбы в течение 6 мин.
- Пациент должен непрерывно идти в течение 6 мин, осуществляя движение между двумя точками, расположенными на известном расстоянии.
- Пациент может останавливаться по своему желанию.
- Расстояние, пройденное пациентом за 6 мин, коррелирует с другими показателями работоспособности.
- Параметры оценки теста с 6-минутной ходьбой приведены в табл. 2.
Таблица 2. Параметры оценки теста 6-минутной ходьбы
по Нью-Йоркской классификации
Другие исследования (суточное мониторирование ЭКГ, определение нейрогормонального профиля, радиоизотопное исследование) не занимают важного места в диагностике ХСН. Широко используемый в развитых странах тест для диагностики ХСН — определение уровня мозгового натрий-уретического пептида — пока недоступен в амбулаторно-поликлиническом звене в Российской Федерации.
ПОКАЗАНИЯ К КОНСУЛЬТАЦИИ ДРУГИХ СПЕЦИАЛИСТОВ
- Неизвестная этиология сердечной недостаточности.
- Систолическое АД менее 100 мм рт.ст.
- Содержание креатинина в крови более 150 мкмоль/л.
- Содержание натрия в крови менее 135 ммоль/л.
- Содержание калия в крови более 6,0 ммоль/л.
- Тяжёлая сердечная недостаточность.
- Клапанные пороки сердца как причина сердечной недостаточности.
- Диета.
- Режим физической активности.
- Психологическая реабилитация, организация врачебного контроля, школ для больных с ХСН.
- Лекарственная терапия.
- Электрофизиологические методы лечения.
- Хирургические, механические методы лечения.
- Предотвращение развития клинически выраженной ХСН (на этапе бессимптомной дисфункции сердца).
- Устранение симптомов ХСН.
- Замедление прогрессирования болезни.
- Улучшение качества жизни.
- Уменьшение количества госпитализаций.
- Улучшение прогноза.

ПОКАЗАНИЯ К ГОСПИТАЛИЗАЦИИ
- При неэффективности лечения в амбулаторных условиях пациентов с IV функциональным классом ХСН, выраженной утомляемостью и снижением работоспособности, а также при неэффективности диуретиков.
- При планировании парентерального введения диуретиков, вазодилатато-ров или Л С с положительным инотропным действием под контролем показателей гемодинамики, требующим катетеризации лёгочной артерии.
- У пациентов с очень низким сердечным выбросом, которым необходимо проведение терапии положительными инотропными препаратами.
Госпитализация необходима при наличии жизнеугрожающих нарушений ритма или аритмий, ухудшающих течение ХСН.
- Ограничение приёма поваренной соли, причём тем больше, чем выражен-нее симптомы болезни и застойные явления.
- I функциональный класс — не употреблять солёной пищи (ограничение до 3 г поваренной соли в сутки).
- II функциональный класс — не употреблять солёной пищи и не досаливать пищу (ограничение до 1,5 г поваренной соли в сутки).
- III-IV функциональный класс — не употреблять солёной пищи, не досаливать пищу, употреблять продукты со сниженным содержанием соли и готовить пищу без соли (ограничение менее 1 г поваренной соли в сутки).
- Ограничение потребления жидкости актуально только в крайних ситуациях при декомпенсированном состоянии, при котором необходимо внутривенное введение мочегонных ЛС. В обычных ситуациях объём жидкости не рекомендуют увеличивать более 2 л в сутки.
- Пища должна быть калорийной, легко усваиваться и содержать достаточное количество витаминов и белка.
- Нет доказательств пользы вакцинации. Целесообразно использование вакцин против гриппа и гепатита В.
- Не рекомендовано пребывание в условиях высокогорья, высоких температур, влажности. Желательно проводить отпуск в привычной климатической зоне. При выборе транспорта предпочтение следует отдавать авиации.
- Строго и абсолютно всем пациентам с ХСН противопоказано курение.
- Сексуальная активность. Применение ингибиторов фосфодиэстеразы-5 (силденафила и др.) не противопоказано, за исключением сочетаний с длительно действующими нитратами.
Все лекарственные средства для лечения ХСН можно разделить на три основные категории: основные, дополнительные и вспомогательные (табл. 3).
Таблица 3. Препараты для лечения хронической сердечной недостаточности
- Ингибиторы АПФ
- бета-Aдреноблокаторы
- Диуретики (при отёках)
- Спиронолактон (при III- IV функциональных классах)
- Сердечные гликозиды (при сочетании ХСН с фибрилляцией предсердий; при ХСН, рефрактерной к проводимому лечению)
- Антагонисты рецепторов к ангиотензину-II (при непереносимости ингибиторов АПФ)
- Варфарин (при фибрилляции предсердий)
- Вазодилататоры
- Блокаторы кальциевых каналов
- Антиаритмические ЛС
- Ацетилсалициловая кислота
- Статины
- Негликозидные инотропные средства
Хроническая сердечная недостаточность — патологическое состояние, развивающееся как результат различной кардиальной (реже — экстракардиальной) патологии, приводящей к снижению насосной функции сердца.
Оглавление:
- Какие выделяют стадии хронической сердечной недостаточности (хсн)
- Классификация сердечной недостаточности
- Классификация Стражеско-Василенко (при участии Г. Ф. Ланга)
- Классификация NYHA
- Особенности применения классификации NYHA
- Значение классификации ХСН
- Пример формулировки диагноза
- Хроническая сердечная недостаточность классификация по nyha
- Основы классификации хронической сердечной недостаточности
- Виды ХСН (метод Стражеско-Василенко)
- Разделение ХСН на функциональные классы
- Дополнительные методы классификации
- Особенности проявлений
- Симптоматика в зависимости от стадии
- Гиповолемия. Симптомы и причины. Классификация
- Причины гиповолемии
- Симптоматика патологического процесса
- Классификация гиповолемий
- Классификация хронической сердечной недостаточности — признаки, степени и функциональные классы
- ХСН по Василенко-Стражеско (1, 2, 3 стадии)
- Нью-Йоркская (1, 2, 3, 4 ФК)
- Виды классификаций сердечной недостаточности
- Механизм развития патологии
- Классификация сердечной недостаточности
- По Лангу, Стражеско, Василенко
- По Нью-йоркской ассоциации кардиологов (NYHA)
- Киллипа
- Клинические формы
- Левожелудочковая недостаточность
- Сердечная недостаточность (сн) классификация
- Хроническая
- Классификация хронической сердечной недостаточности (хсн)
- Классификация сердечной недостаточности, предложенная нью-йоркской ассоциацией кардиологов и рекомендованная вооз (nuha, 1964)
ХСН является закономерным исходом заболеваний, поражающих сердце или вызывающих его перегрузку.
Какие выделяют стадии хронической сердечной недостаточности (хсн)
Разработана в 1935 году и названа в честь русских медиков, внедривших ее. Согласно этой классификации хроническая сердечная недостаточность подразделяется на 3 степени, а вторая включает периода. Таким образом, характеристика патологии по Василенко ─ Стражеско выглядит так:
- Стадия 1.
- Стадия 2 с периодами 2а и 2б.
- Стадия 3.
На первой стадии пациенты испытывают ухудшение самочувствия только при физической активности. В состоянии покоя такие жалобы, как увеличение частоты дыхания и сердечных сокращений, быстрая утомляемость исчезают. Выраженные нарушения гемодинамики отсутствуют. Эту стадию еще называют скрытой, начальной.
Период 2а характеризуется снижением толерантности к физическим нагрузкам. Начинают проявляться признаки нарушения кровообращения в состоянии покоя в незначительной степени. Страдают правые либо левые отделы сердца. Период 2б представляет более тяжелое нарушение. Самочувствие больного значительно страдает в спокойном состоянии за счет вовлечения в патологический процесс обоих кругов кровообращения.
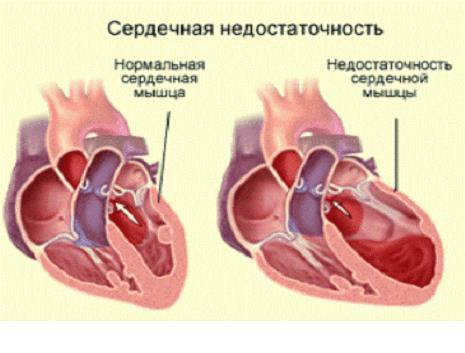
Третья стадия является финалом заболевания. Выраженные гемодинамические нарушения приводят к необратимым дистрофическим изменениям систем организма.
Мухарлямовым стадия 3 подразделена на 3а и 3б. Категория 3а характеризуется успешными возможностями интенсивной терапии, а 3б безуспешностью проводимых мероприятий.
Была принята на XII съезде терапевтов СССР. Классификация хсн осуществляется по 3 стадиям:
- I стадия — начальная. Характеризуется тем, что нарушения гемодинамики компенсированы и выявляются лишь при значительной физической нагрузке (бытовой) или нагрузочных пробах — тредмиле, пробе Мастера, велоэргометрии (во время диагностики).
Клинические проявления: одышка, сердцебиение, утомляемость в покое исчезают;
- II стадия — выраженная сердечная недостаточность. При ней нарушается гемодинамика (застой крови в кругах кровообращения), резко нарушается трудоспособность, ткани и органы не получают необходимого количества кислорода. Симптомы возникают в покое. Делится на 2 периода — IIА и IIБ. Разница между ними: при А стадии отмечается недостаточность либо левых, либо правых отделов сердца, когда при Б стадии сердечная недостаточность тотальная — бивентрикулярная;
Стадия IIA — характеризуется застоем в малом или большом кругах кровообращения. На этой стадии сердечной недостаточности в первом случае имеет место левожелудочковая недостаточность.
Она имеет следующие клинические проявления: жалобы на одышку, кашель с отделением «ржавой» мокроты, удушье (чаще по ночам) как проявление, так называемой, кардиальной астмы.
При осмотре обращают внимание на бледность, синюшность конечностей, кончика носа, губ (акроцианоз). Отеков нет. Печень не увеличена. Аускультативно можно услышать сухие хрипы, при выраженном застое – признаки отека легкого (мелкопузырчатые хрипы).

При нарушении функции сердца с развитием застоя большого круга кровообращения пациенты жалуются на тяжесть в правой подреберной области, жажду, отеки, распирание живота, нарушение пищеварения.
Отмечается синюшность лица, набухание вен шеи, отеки наружные (позднее — и полостные отеки: асцит, гидроторакс), увеличение печени, нарушения ритма сердца. Лечение именно этой стадии может оказаться особенно эффективным.
С тадия IIБ — представляет из себя тотальную сердечную недостаточность с выраженными проявлениями недостаточности кровообращения. Сочетает симптомы застоя крови БКК и МКК. Эта стадия очень редко бывает обратима.
III стадия — конечная стадия, сердечная недостаточность в стадии декомпенсации. Происходит глубокая дистрофия миокарда, необратимо повреждается как само сердце, так и органы, испытывающие ишемию и кислородное голодание из-за его дисфункции. Является терминальной, регрессу не подвергается никогда.
КОД МКБ-10
*** Влияние на прогноз неизвестно; их применение обусловлено клинической картиной.
Ингибиторы АПФ
- Ингибиторы АПФ показаны всем больным с ХСН (любой этиологии и стадии процесса, включая бессимптомную дисфункцию левого желудочка).
- Ингибиторы АПФ улучшают клиническую картину, качество жизни, замедляют прогрессирование болезни, снижают заболеваемость и улучшают прогноз больных с ХСН, т.е. позволяют достичь всех целей в лечении ХСН.
- Данные ЛС считают наиболее обоснованным способом лечения ХСН с сохранной систолической функцией сердца.
- Отсутствие назначения ингибиторов иАПФ не может считаться оправданным и ведёт к сознательному повышению риска смерти больных с ХСН.
В табл. 4 показаны дозы наиболее исследованных в лечении и профилактике ХСН ингибиторов АПФ, применяемых в России.
Таблица 4. Ингибиторы ангиотензинпревращающего фермента, назначаемые для лечения хронической сердечной недостаточности
Начальная доза при артериальной гипотонии
Рекомендации по безопасному началу лечения ХСН ингибиторами АПФ
- Следует оценить необходимость применения диуретиков и вазодилататоров и их дозировок.
- Нельзя допускать чрезмерного диуреза перед началом лечения; следует отменить диуретики за 24 ч до первого применения ингибиторов АПФ.
- Следует начинать терапию вечером, когда пациент пребывает в горизонтальном положении, чтобы минимизировать риск артериальной гипотонии.
- Рекомендовано начинать лечение с малых доз и увеличивать их до поддерживающих уровней.
- При существенном ухудшении функции почек (увеличение концентрации креатинина в крови более чем на 30% от исходного) необходимо снизить дозу вдвое, а при отсутствии улучшения отменить ингибитор АПФ.
- Следует избегать назначения калийсберегающих диуретиков в начале лечения, особенно у пациентов с высоким уровнем калия в крови (более 5,0 ммоль/л); однако это не противоречит рекомендациям по совместному применению ингибиторов АПФ с высокими дозами спиронолактона в период декомпенсации и сочетанию ингибиторов АПФ с малыми дозами антагонистов альдостерона при длительном лечении ХСН.
- Рекомендовано избегать назначения НПВП.
- Необходимо контролировать АД и содержание электролитов в крови через 1-2 нед после каждого увеличения дозы.
бета-Адреноблокаторы
- бета-Адреноблокаторы нужно назначать всем больным с ХСН, не имеющим противопоказаний, обычных для этой группы ЛС.
- бета-Адреноблокаторы следует применять только дополнительно к ингибиторам АПФ.
- бета-Адреноблокаторы в дополнение к ингибиторам АПФ показаны всем пациентам с бессимптомной дисфункцией левого желудочка после перенесённого инфаркта миокарда.
- бета-Адреноблокаторы желательно назначать больным, у которых достигнута стабилизация состояния (отсутствуют признаки застоя, нет необходимости в парентеральной терапии).
- Для лечения ХСН рекомендованы только четыре бета-адреноблокатора: бисопролол, карведилол, метопролола сукцинат (с замедленным высвобождением) и небиволол.
- Лечение бета-адреноблокаторами при ХСН нужно начинать с 12,5% терапевтической дозы. Дозы увеличивают медленно (не чаще 1 раза в 2 нед) до достижения оптимальной (табл. 5).
- При ухудшении сердечной недостаточности, развитии артериальной гипотонии или брадикардии во время титрования дозы следует придерживаться следующего алгоритма.
- При ухудшении сердечной недостаточности необходимо в первую очередь увеличить дозу диуретиков и ингибиторов АПФ, при необходимости временно снизить дозу бета-адреноблокатора.
- При артериальной гипотонии показано в первую очередь снизить дозу вазодилататоров, при необходимости временно снизить дозу бета-адреноблокатора.
- При брадикардии следует снизить дозу или отменить препараты, урежающие ЧСС, при необходимости снизить дозу бета-адреноблокатора или отменить последний при наличии явных показаний.
- Всегда рассматривают возможность повторного назначения бета-адреноблокатора или увеличения его дозы после стабилизации состояния.
- При необходимости инотропной поддержки во время декомпенсации кровообращения у пациентов, находящихся на постоянной терапии бета-адреноблокаторами, препаратом выбора считают сенситизатор кальция левосимендан, так как его гемодинамический эффект не зависит от степени блокады бета-адренорецепторов.
- Противопоказаниями к назначению бета-адреноблокаторов при ХСН служат тяжёлая бронхиальная астма и/или хроническая обструктивная болезнь лёгких, симптомная брадикардия, артериальная гипотония.
Таблица 5. бета-Адреноблокаторы для лечения хронической сердечной недостаточности
Часть пациентов может находиться на лечении нерекомендованными бета-адреноблокаторами (чаще всего атенололом или метопролола тартратом короткого действия). В табл. 6 представлена схема перевода на рекомендуемые препараты.
Таблица 6. Схема перевода больных с хронической сердечной недостаточностью с атенолола и метопролола тартрата на рекомендуемые бета-адреноблокаторы
Рекомендуемые бета-адреноблокаторы (начальная доза)
Категории больных с ХСН, которые при лечении нуждаются в особом наблюдении специалиста-кардиолога
- ХСН III-IV функционального класса.
- Сердечная недостаточность неизвестной этиологии.
- Наличие относительных противопоказаний: брадикардия, артериальная гипотония, плохая переносимость низких доз бета-адреноблокаторов, сопутствующая хроническая обструктивная болезнь лёгких.
- Сведения об отмене бета-адреноблокаторов в прошлом из-за побочных реакций или обострения сердечной недостаточности.
Антагонисты альдостерона (спиронолактон)
- Антагонисты альдостерона назначаются дополнительно к ингибиторам АПФ и бета-адреноблокаторам пациентам с ХСН III-IV функционального класса.
- Рекомендуемая для постоянного приёма доза спиронолактона при ХСН составляет 25 мг/сут.
Рекомендации по назначению и контролю терапии антагонистами альдостерона
- Данные ЛС показаны только пациентам с III-IV функциональным классом ХСН.
- Начинать лечение следует, только если уровень калия в крови не превышает 5,0 ммоль/л, а концентрация креатинина менее 1,7 мг/дл.
- Рекомендуемая дозировка спиронолактона для длительного приёма равна 25 мг/сут.
- Показан контроль содержания калия и креатинина в крови каждые 4-6 нед.
- Если после начала лечения уровень калия в крови превышает 5,0-5,5 ммоль/л, доза спиронолактона должна быть снижена на 50%, а при уровне калия более 5,5 ммоль/л терапия спиронолактоном должна быть прекращена.
- Если через месяц терапии симптомы сердечной недостаточности всё ещё выражены, следует увеличить дозу спиронолактона до 50 мг/сут (при условии нормокалиемии). После увеличения дозы спиронолактона показан контроль концентрации калия и креатинина в крови через 1 нед.
Диуретики
- Лечение диуретиками начинают только при клинических признаках застоя (II А стадия, II функциональный класс).
Особенности применения классификации NYHA
Не всегда просто провести грань между «умеренным» и «выраженным» ограничением активности, поскольку субъективно врач и больной могут по-разному оценить это.
Для этого в настоящее время используются различные унифицирующие методики, причем предпочтительнее те, которые требуют меньше всего материальных затрат и инструментальной базы.

В США популярна модификация теста Купера (6-минутная коридорная ходьба), при котором оценивают пройденную дистанцию. Расстояние метров соответствует легкой ХСН; 150–425 — напряжению компенсаторных реакций — средней; менее 150 метров — декомпенсация — тяжелая сердечная недостаточность.
Часто в российских стационарах располагают кардиологическое отделение на 3–4 этажах здания и это неслучайно. Для оценки недостаточности кровообращения можно использовать и полученные, таким образом, данные. Если возникает одышка и пациент вынужден прекратить восхождение при подъеме на 1 лестничный пролет — функциональный класс третий, на 1 этаж — второй, при преодолении 3 этажа — первый. У больных с ФК 4 — декомпенсированных, одышка может наблюдаться даже в покое.
Нью-Йоркская классификация особенно значима при оценке изменений в состоянии больных на фоне терапии.
Хроническая сердечная недостаточность появляется в качестве осложнения любого вида сердечно-сосудистых болезней. В мире распространенность заболевания составляет 2 процента, а среди людей старше 60-летнего возраста — до 10 процентов. Несмотря на то, что ученые достигли больших успехов в терапии разных болезней, связанных с сердцем и сосудистой системой, распространенность сердечной недостаточности не просто остается на прежнем уровне, но и неумолимо увеличивается, что в определенной степени связано с общей картиной сокращения продолжительности жизни и старения населения.
Хроническая недостаточность сердца (ХСН) — сложнейший клинический синдром, который возникает из-за утраты способности сердца поставлять кислород в органы в требуемом объеме. Заболевание появляется у пациентов, имеющих нарушение работы левого желудочка. Главными проявлениями ХСН принято считать слабость и частую одышку, ограничивающую физическую активность пациента.
Еще один характерный симптом – задержка жидкости в организме, приводящая к застойным явлениям в легких и отекам конечностей. Все эти расстройства вызывают снижение функциональной работоспособности и качества жизни пациента, однако не все они могут проявлять себя в клиническом обследовании пациента одновременно.

У некоторых пациентов с хронической недостаточностью наблюдается снижение толерантности к двигательной нагрузке, однако даже самых слабых признаков задержки жидкости в теле у них нет. В то время как другие больные жалуются на отечность конечностей, но при этом не испытывают слабость или затруднение дыхания. Поэтому диагностика и прогноз недостаточности проводится исходя из показателей анамнеза с применением инструментальных методик обследования.
Во время хронической формы сердечной недостаточности появляется изменение в худшую сторону сократимости мышц сердца, ухудшение реакции остальных систем и органов на сокращение перекачивающей функции сердца. В это время активируются нейрогуморальные процессы, связанные с изменениями тканей, систем и органов из-за недостаточного метаболизма.
Следует сказать, что после появления первых симптомов ХСН прогноз таков: на протяжении следующих пяти лет в мире умирают примерно 50 процентов пациентов.
Обычно сердечная недостаточность наступает из-за поражения миокарда одного или обоих сердечных желудочков. Миокардиальную сердечную недостаточность необходимо отличать от видов ХСН без нарушения работы миокарда желудочков. Для последних случаев доктора применяют понятие циркуляторной недостаточности.
В качестве примеров циркуляторной недостаточности сердца у больных можно привести выпотной и констриктивный перикардит, клапанные сердечные пороки, острую анемию и пр.
Циркуляторный вид недостаточности связан с периферической дилатацией, к примеру: во время септического шока. Заболевание обусловлено сокращением или увеличением объема крови, циркулирующей в организме: геморрагический шок, почечные и печеночные заболевания, характеризующиеся задержкой воды.
Недостаточность с левой стороны связана с заболеванием левого желудочка. Исключение могут составить пациенты с митральным стенозом изолированного характера. Данное заболевание сопровождается застоями в легочной ткани, сокращенным снабжением крови важных для жизни органов, артериальной гипертонией, недостаточным поступлением крови к конечностям.

Сердечная недостаточность с правой стороны сопровождается высоким центральным сосудистым давлением, явным асцитом, отечностью, связанной с нарушением работы и целостности ткани правого желудочка. Не уместен стеноз изолированного типа трехстворчатого клапана.
О тотальном типе недостаточности можно говорить в тех ситуациях, когда одновременно присутствуют проявления право- и левосторонней ХСН.
Внимание! У пациентов с левожелудочковой СН следует установить определенную форму дисфункции желудочка. Среди таких форм бывают: диастолическая или систолическая сердечная недостаточность. Чтобы определить правильную этиологию физиологического типа патологии, доктора собирают анамнез, назначают полное физикальное исследование сердца, рентгенографию, электрокардиографию и в обязательном порядке эхокардиографию.
На протяжении более 60 лет в России для определения тяжести и прогноза ХСН применяется классификация стадий патологии, связанной с недостаточным кровоснабжением, которую разработали ученые Стражеско и Василенко. По данной методике выделяют такие виды сердечной недостаточности:
- Острая недостаточность кровообращения, которая возникает из-за острой сердечной недостаточности или определенного его отдела (желудочка – правого либо левого, предсердия с левой стороны) или из-за острой недостаточности снабжения сосудов (шок и коллапс).
- Хроническая кислородная недостаточность обращения крови в организме, которая имеет несколько степеней прогрессирования.
В зависимости от того, насколько выражены симптомы, степени сердечной недостаточности в хронической форме могут быть следующими:
- Первая – легкая, так называемая компенсированная стадия.
- Вторая – умеренная, субкомпенсированная стадия, которая делится на две степени: А и Б.
- Третья – тяжелая, необратимая стадия, которая не может быть компенсирована.
Значение классификации ХСН
Отнесение статуса пациента к определенной стадии хсн имеет важное значение для подбора терапии, оценки её результатов, а также при прогнозировании исходов заболевания. Например, хроническая сердечная недостаточность I стадии требует, безусловно, применения меньшего количества препаратов и, наоборот, III стадия хсн вынуждает кардиолога назначать 4–5 групп лекарств.
Оценка динамики функционального класса недостаточности кровообращения важна, опять же, для подбора терапии, соблюдения диеты, назначения рационального двигательного режима.
Ценность классифицирования статуса пациента для прогноза можно охарактеризовать следующими статистическими данными: ежегодно от сердечной недостаточности погибает при фк 1 — 10% пациентов, фк 2 — приблизительно 20%, фк 3 — около 40%, при фк 4 — годичная смертность превышает 65%.
Классификация хсн по стадиям
Классификация клинических форм и вариаций хронической сердечной недостаточности необходима для разграничения причин возникновения, степени тяжести состояния пациента, особенностей течения патологии.
Такое разграничение должно упрощать процедуру диагностики и выбор тактики лечения.
В отечественной клинической практике применяются классификация ХСН по Василенко-Стражеско и функциональная классификация Нью-Йоркской ассоциации сердца.
Классификация приведена с современными дополнениями Н.М. Мухарлямова, Л.И. Ольбинской (2001).
Классификация Н.Д. Стражеско и В.Х. Василенко удобна для характеристики тотальной хронической СН. Однако не может использоваться для оценки тяжести изолированной правожелудочковой недостаточности декомпенсированного легочного сердца. Функциональная классификация ХСН Нью-Йоркской кардиологической ассоциации (NYНА, 1994) основана на функциональном принципе оценки тяжести состояния больных ХСН без характеристики морфологических изменений и нарушений гемодинамики в большом или малом круге кровобращения.
Нью-Йоркская классификация ХСН
Формулируя диагноз ХСН, целесообразно использовать обе классификации, существенно дополняющие друг друга. Следует указывать стадию хронической СН по Н.Д. Стражеско, В.Х. Василенко, а в скобках — функциональный класс СН по NYНA, отражающий функциональные возможности данного пациента. Обе классификации достаточно просты в работе, поскольку основаны на оценке клинических признаков СН.
Чтобы понять, как определить тяжесть состояния пациента, необходимо разобраться с основными классификационными критериями и симптоматикой заболевания. В зависимости от уровня поражения выделяются следующие виды:
- Левожелудочковая (застой крови по малому кругу кровообращения).
- Правожелудочковая (застой по большому кругу кровообращения).
- Бивентрикулярная (гемодинамические нарушения в обоих отделах).
По характеру дисфункции левого желудочка:
- Систолическая.
- Диастолическая.
От степени фракции выброса:
- С высоким сердечным выбросом.
- С низким сердечным выбросом.
Существуют различные классификации, которые позволяют оценить степень тяжести заболевания.
- По Василенко ─ Стражеско.
- Нью – Йорской ассоциации сердца.
- Шкала оценки клинического состояния (ШОКС).
- Общества специалистов по изучению сердечной недостаточности.
Принята в 1964 году и основана на подразделении сердечной недостаточности на четыре функциональных класса (ФК) после шести минут теста.
Класс 1 характеризуется тем, что привычная физическая активность не ведет к слабости, увеличению частоты сердечных сокращений, одышке и переносится больными так же как и здоровыми. Пациенты могут преодолеть расстояние длиной 426–550 метров. Выполнение нагрузок в более интенсивном темпе ведет к умеренной одышке и замедлению восстановления самочувствия. Иначе эта стадия называется бессимптомной дисфункцией левого желудочка.
Для класса 2 характерно незначительное ограничение физической деятельности. Обычная физическая нагрузка может привести к одышке, появлению загрудинных болей, сердцебиению, ускорению сердечного ритма.
Состояние покоя не сопровождается нарушением самочувствия. Пациент может пройти расстояние 301–425 метра. Это легкая степень сердечной недостаточности.Класс 3 подразумевает значительное ухудшение самочувствия даже при малоинтенсивной физической нагрузке.

Состояние покоя не страдает, а больной может пройти 151–300 метров. Это средняя степень нарушения кровообращения.
Класс 4 представляет собой тяжелые нарушения гемодинамики, что ведет к значительному ограничению физической деятельности. Кардиальные симптомы появляются в состоянии покоя, что резко ухудшает качество жизни пациентов. Больной может пройти расстояние до 150 метров. Класс 4 считается тяжелой недостаточностью кровообращения.
Разработана в 2002 году на заседании президиума Всероссийского научного общества кардиологов. Соответствует классификации Василенко ─ Стражеско по клинической характеристике стадий. Однако она учитывает изменения, оцениваемые при проведении ультразвукового исследования сердца.
Принимаются во внимание такие показатели, как фракция выброса, толщина левого желудочка, индекс сферичности, тип спектра трансмитрального допплеровского потока, конечно – диастолический размер левого желудочка. Благодаря этим критериям удается оценить состояние сердечно-сосудистой системы.
Классификация позволила иметь унифицированный подход к диагностике, а также, что важнее, лечению этого состояния. Первая классификация датируется 1935 годом, её авторы — советские врачи-кардиологи Н. Д. Стражеско и В. Х. Василенко. Долгое время она оставалась единственной, но в 1964 году в Нью-Йорке была принята классификация NYHA (New York Heart Association — Нью-Йоркской ассоциации кардиологов). Кардиологи определили на ней функциональные классы хсн.
- ФК I — у пациента нет ограничения физической активности. Привычные нагрузки не вызывают патологических симптомов (слабости, одышки, давящих болей, сердцебиения);
- ФК II — ограничение нагрузок оценивается как «умеренное». Признаков патологии в покое не наблюдается, но выполнение обычной физической нагрузки становится невозможным из-за возникающих сердцебиения, одышки, ангинозных болей, чувства дурноты;
- ФК III — «выраженное» ограничение нагрузок, симптомы купируются только в покое, а выполнение даже меньших, чем обычно, физических нагрузок провоцирует появление клинических признаков болезни (слабость, стенокардия, одышка, перебои в работе сердца);
- ФК IV — неспособность переносить даже малейшие (бытовые) физические нагрузки, то есть нетолерантность к ним. Дискомфорт и патологические симптомы вызывают такие действия, как умывание, бритье и т. д. Также признаки сердечной недостаточности или давящие загрудинные боли могут возникать в покое.
Две эти классификации соотносятся друг с другом так:
- ХСН I стадии — функциональный класс 1 NYHA
- ХСН II A стадии — функциональный класс 2–3 NYHA
- ХСН II Б — III стадии — ФК 4 NYHA
Наиболее удобна и отвечает запросам практики функциональная классификация Нью-Йоркской ассоциации сердца, предполагающая выделение четырех функциональных классов по способности больных переносить физические нагрузки. Эта классификация рекомендована к использованию ВОЗ.
Как хорошо известно, любая классификация в определенной степени условна и создается для того, чтобы разграничить либо причины болезни, либо варианты течения, либо проявления заболевания по степени тяжести, возможностям лечения и т. д. Смысл классификации – это дать врачам в руки ключи к лучшей диагностике и лечению того или иного заболевания.
Самая блестящая идея о создании совершенной классификации обречена на провал, если она не нужна или слишком сложна и запутанна. И наоборот, если классификация легко воспринимается, то она живет, несмотря на то, что и принципы, положенные в ее основу, не идеальны, да и некоторые положения могут вызывать споры.

Лучшим примером такого типа является отечественная классификация ХСН (недостаточности кровообращения), созданная В.Х. Василенко и Н.Д. Стражеско при участии Г.Ф. Ланга. Эта классификация была принята на XII Всесоюзном съезде терапевтов в 1935 г. Можно смело сказать, что это было достижением русской медицинской школы, так как классификация оказалась первой, в которой была сделана попытка систематизировать характер изменений, стадийность процесса и проявления ХСН.
СТАДИЯ I – начальная скрытая недостаточность кровообращения, проявляющаяся только при физической нагрузке (одышка, сердцебиение, чрезмерная утомляемость). В покое эти явления исчезают. Гемодинамика не нарушена.
СТАДИЯ II – выраженная длительная недостаточность кровообращения, нарушения гемодинамики (застой в малом и большом кругах кровообращения) выражены в покое.
Период А – признаки недостаточности кровообращения в покое выражены умеренно. Нарушения гемодинамики лишь в одном из отделов сердечно-сосудистой системы (в большом или малом круге кровообращения).
Период Б – окончание длительной стадии, выраженные гемодинамические нарушения, в которые вовлечена вся сердечно-сосудистая система (и большой, и малый круги кровообращения).
СТАДИЯ III – конечная дистрофическая с тяжелыми нарушениями гемодинамики, стойкими изменениями обмена веществ и необратимыми изменениями в структуре органов и тканей.
Сразу очевидно, что эта классификация имеет ограничения и недостатки. В основу выделения стадий заложены разные принципы, тогда как именно единый принцип должен пронизывать и объединять любую систематизацию.
Стадия I выделена по чисто функциональному признаку – наличию проявлений скрытой ХСН, появляющейся при нагрузке. Это близко к классификации Нью-Йоркской ассоциации сердца (общепринятая аббревиатура по первым латинским буквам – NYHA), о которой речь пойдет далее.
Стадия II определена по выраженности и распространенности проявлений недостаточности кровообращения. Периоды А и Б различаются наличием проявлений застойных явлений лишь в одном из кругов кровообращения или в обоих.
Принципом выделения стадии III определено наличие необратимых структурных изменений в органах и тканях, т. е. морфология. И не всегда можно с уверенностью говорить о необратимости изменений до проведения достаточно агрессивного лечения. Ведь иногда устранение декомпенсации (особенно при использовании современных препаратов, например, ингибиторов АПФ) позволяет восстановить функции печени и почек даже при их критическом поражении.
Основы классификации хронической сердечной недостаточности
Современная классификация сердечной недостаточности производится специалистами на основании полученных результатов проводимых анализов: именно с их помощью можно получить наиболее полную картину состояния здоровья больного. Также учитываются индивидуальные параметры его здоровья и субъективные проявления текущего заболевания.
Основные симптомы ХСН проявляются в ухудшении процесса наполняемости и опорожнения, снижении активности кровообращения, что может не соответствовать потребностям организма. Именно вследствие этого развиваются основные проявления данного патологического состояния. И методы классификации, позволяя разделить симптоматику, внешние проявления текущего заболевания хронической формы, дают возможность более тщательно изучить природу явлений и найти наиболее результативный метод лечения. При этом комплексный подход к процессу лечения позволяет получить лучшие результаты в наиболее короткое время.
ХСН классификация подразумевает разделение проявляющихся симптомов сердечной недостаточности при различных уровнях получаемой физической нагрузки, а также деление степени текущего патологического процесса. При этом проявления существенно различаются, и от их комбинации во многом зависит выбираемая методика лечения больного при выявленной ХСН.
Хроническая сердечная недостаточность классификация которой основывается на симптоматике в процессе усугубления процесса, считается наиболее важной для установления степени поражения как сердечной системы, так и многих внутренних органов, которые страдают от недостаточности поступления кислорода в их ткани.
Виды сердечной недостаточности сегодня разделяются методикой, которая принадлежит Н.Д.Стражеско и В.Х.Василенко. Условно данный патологический процесс подразделяется на 3 стадии, каждая из которых имеет свои характеристики и внешние проявления:
- На первой стадии проявления практически незаметны, большая их часть наступает лишь при значительной физической нагрузке, что часто ошибочно трактуется как физическая усталость организма. Первый период обычно скрытый, или латентный. Сердечная недостаточность первой степени характеризуется тем, что сердце получает увеличенную нагрузку, которая оказывает незначительное отрицательное воздействие на весь процесс его работы, на степень опорожняемости и наполняемости.
- На второй стадии уже отмечаются такие проявления, как ухудшение наполняемости уже даже в спокойном состоянии. При этом отмечаться могут такие проявления, как болезненность в области сердца, ощущение сдавливания грудной клетки, выраженная нехватка воздуха даже при незначительных нагрузках. Данный период также имеет подразделение на типа 2 степени А, при котором отмечается возникновения ухудшение гемодинамики в одной из части сердечной мышцы (либо левой, либо правой). Недостаточность 2Б характеризуется недостаточность гемодинамического процесса уже в обеих частях сердца даже при небольших физических или эмоциональных нагрузках. Симптомы недостаточности степени два обоих подтипов отличаются от первой стадии патологического процесса наличием неприятных ощущений в области сердца длительное время после полученной нагрузки, при этом сердце может сокращаться очень неравномерно и болезненно.
- Третий период развития данной сердечной патологии характеризуется возникновением серьезных отклонений от нормы в работе многих внутренних органов, нарушается функциональность сердечной мышцы, снижается работоспособность многих систем внутренних органов. Период 3 степени считается конечным, или термальным. Недостаточность процесса кровообращения вызывает серьезные изменения в обмене веществ, что резко отрицательно сказывается на общем самочувствии больного, поражаются внутренние органы вследствие недостатка поступления в их ткани кислорода, необходимого для их нормальной работы.
Перечисленные стадии текущего патологического процесса в сердечной системе позволяют оценить степень поражения как самой системы и сердца, так и остальных внутренних органов. Классификация ХСН по стадиям наиболее важна для определения методики терапевтического воздействия. Однако существует также классификация данного заболевания в соответствии с тем, насколько тяжело больной способен переносить физические нагрузки различной интенсивности.
Наличие физических нагрузок является обязательным сопровождающими моментом жизни любого человека. И при возникновении ХСН степень их перенесения напрямую зависит от того, какого функционального класса имеется заболевание. Виды острой сердечной недостаточности существенно различаются по возможностям больного переносить предлагаемую физическую нагрузку, что дает возможность определить, в каком состоянии находится сердечная мышца, насколько сильно ухудшились процессы его наполняемости и опорожнения, и в какой степени это влияет на качество повседневной жизни.
На сегодняшний день выделяют четыре функциональных класса, которые различаются переносимость нагрузки и ощущениями больного при этом:
- Номер один функционального класса характеризуется хорошей переносимостью текущей незначительной физической нагрузки. При этом не возникают отрицательные проявления в виде одышки, каля, ощущения недостатка кислорода при дыхании. Однако при увеличении степени получаемой физической нагрузки отмечается появление таких проявлений, как болезненность в левой части грудной клетки, одышка, увеличивающейся утомляемостью.
- Второй функциональный класс при хронической сердечной недостаточности повседневная незначительная физическая нагрузка вызывает небольшую одышку, может ощущаться легкое головокружение и ухудшение самочувствия. Функциональный класс два требует некоторого ограничения получаемой нагрузки для предупреждения усугубления состояния больного.
- Третий класс характеризуется проявлением неприятных симптомов сердечной недостаточности при незначительных нагрузках, при этом врачами противопоказаны любые превышающие незначительный уровень нагрузки с целью предупреждения ухудшения общего состояния больного. ХСН ФК третьего класса подразумевает наличие наиболее выраженных симптомов, которые характерны для поражений сердечной мышцы.
- Хроническая сердечная недостаточность стадии которой уже приближаются к термальной, при 4 ФК характеризуются невозможностью совершать даже простые повседневные действия без посторонней помощи. При этом больной жалуется на ухудшение состояния даже при очень малом объеме физической нагрузки, ему становится все сложнее выполнить необходимые действия. Болезненность в груди, возникновение одышки и ощущения нехватки кислорода при дыхании отмечается даже в состоянии полного покоя.
Перечисленные проявления хронической сердечной недостаточности можно считать классическими на различных стадиях текущего патологического процесса, однако четкого разделения между ними не существуют: некоторые симптомы могут иметь смазанное проявление, а также вероятно сочетание нескольких симптомов, характерных для разных стадиях заболевания.
Следует отметить, что стадии развития и течения данного заболевания могут изменяться при проведении соответствующего лечения. И в данном случае можно говорить о возможности лечебного воздействия на хроническую сердечную недостаточность с целью улучшения общего состояния больного, устранения многих симптомов и стабилизации процессов в организме.
Также существует классификация ХСН по nyha, которая предполагает разделение патологического процесса на систолическую, а также дистолическую разновидность болезни. Проявления при данных разновидностях заболевания имеют ряд отличий, и в первую очередь их перечень определяется области поражения в сердце.

Также в зависимости от места поражения различают провожелудочковую ХСН и левожелудочковую сердечную недостаточность.
Для каждой стадии текущего патологического процесса существуют особые проявления, которые помогут поставить предварительный диагноз. И в соответствии с проявлениями на каждой стадии требуется определенное лечебное воздействие, которое позволит устранить выраженную болезненность и улучшит общее состояние больного.
Хроническая сердечная недостаточность (ХСН): классификация, симптомы и лечение
Причина сердечной недостаточности – ухудшение способности сердца к наполнению или опорожнению. Оно обусловлено повреждением миокарда и дисбалансом регуляторных систем. В данной статье опишем симптомы, лечение хронической сердечной недостаточности, а также поговорим о классификации ХСН.
I стадия
Пациент предъявляет жалобы на быструю утомляемость, одышку, учащенное сердцебиение при выполнении физической нагрузки (подъем по лестнице, быстрая ходьба).
При осмотре можно увидеть акроцианоз (синюшность кистей, стоп). Часто появляются небольшие отеки (пастозность) лодыжек, голеней к вечеру.
При нагрузке отмечается быстрое учащение пульса. Можно отметить умеренное расширение границ сердца, приглушенность тонов, слабый систолический шум на верхушке. Картина при осмотре больного определяется основным заболеванием (гипертоническая болезнь, порок сердца и так далее).
II А стадия
Симптомы в покое выражены незначительно, усиливаются лишь при нагрузке. При патологии левых отделов сердца развивается левожелудочковая недостаточность, проявляющаяся нарушением гемодинамики в малом круге кровообращения. Она сопровождается жалобами на одышку при ходьбе, подъеме по лестнице. Могут появляться приступы удушья по ночам (сердечная астма), сухой кашель, иногда кровохарканье. Больной быстро утомляется при обычной физической нагрузке.

При осмотре можно увидеть бледность, акроцианоз. Отеков нет. Отмечается смещение левой границы сердца, часто нарушения сердечного ритма, глухие тоны. Печень не увеличена. В легких выслушиваются сухие хрипы, при выраженном застое – мелкопузырчатые хрипы.
При патологии правых отделов сердца появляются признаки застоя в большом круге кровообращения. Больной предъявляет жалобы на тяжесть и боль в правом подреберье. Появляется жажда, отеки, уменьшается диурез. Возникает чувство распирания живота, одышка при обычной физической активности.
При осмотре виден акроцианоз, набухание шейных вен, отеки ног, иногда асцит. Характерна тахикардия, часто нарушения сердечного ритма. Границы сердца расширены во все стороны. Печень увеличена, поверхность ее гладкая, край закругленный, болезненный при пальпации. Лечение значительно улучшает состояние больных.
II Б стадия
Характерны признаки недостаточности кровообращения по большому и малому кругу. Появляются жалобы на одышку при незначительной нагрузке и в покое. Характерно сердцебиение, перебои в работе сердца, отеки, боль в правом подреберье. Беспокоит сильная слабость, нарушается сон.
При осмотре определяются отеки, акроцианоз, во многих случаях – асцит. Появляется вынужденное положение больного – ортопноэ, при котором пациент не может лежать на спине.
Границы сердца расширены во все стороны, имеется тахикардия, экстрасистолия, ритм галопа. В легких определяется жесткое дыхание, сухие и влажные хрипы, в тяжелых случаях накапливается жидкость в плевральной полости. Печень увеличена, плотная, с гладкой поверхностью, заостренным краем.
III стадия
Дистрофическая стадия проявляется тяжелыми расстройствами гемодинамики, нарушениями обмена веществ. Необратимо нарушаются структура и функции внутренних органов.
Состояние больных тяжелое. Выражена одышка, отеки, асцит. Возникает гидроторакс – скопление жидкости в плевральной полости. Развиваются застойные явления в легких.
Лечение ХСН преследует такие цели, как предотвращение развития симптомов (для бессимптомной стадии) или их устранение; улучшение качества жизни; уменьшение числа госпитализаций; улучшение прогноза.
Главные направления лечения ХСН:
- диета;
- рациональная физическая активность;
- психологическая реабилитация, обучение больных;
- медикаментозная терапия;
- электрофизиологические методы;
- хирургические и механические методы.
Рекомендуется ограничение поваренной соли. Чем более выражены симптомы, тем сильнее нужно ограничивать соль, вплоть до отказа от нее.
Жидкость рекомендуется ограничивать лишь при выраженных отеках. Обычно советуют пить от 1,5 до 2 литров жидкости в сутки.
Пища должна быть калорийной, с достаточным содержанием белка и витаминов.
Необходимо ежедневно следить за весом. Прирост массы тела более 2 кг за три дня свидетельствует о задержке жидкости в организме и угрозе декомпенсации ХСН.
Следить за весом нужно также для исключения развития кахексии.
Ограничение приема алкоголя носит характер общих рекомендаций, кроме больных с алкогольной кардиомиопатией. Следует ограничивать употребление большого объема жидкости, в частности, пива.
Физическая активность рекомендуется больным на любой стадии, находящимся в стабильном состоянии. Она противопоказана лишь при активном миокардите, стенозе клапанов сердца, тяжелых нарушениях ритма, частых приступах стенокардии.
Перед определением уровня нагрузки необходимо провести тест с 6-минутной ходьбой. Если пациент за 6 минут проходит менее 150 метров, начинать упражнения необходимо с дыхания. Можно надувать воздушный шар, плавательный круг несколько раз в день. После улучшения состояния присоединяются упражнения в положении сидя.
Если больной может пройти от 150 до 300 метров за 6 минут, показаны физические нагрузки в виде обычной ходьбы с постепенным удлинением дистанции до 20 км в неделю.
Если пациент может пройти более 300 метров за 6 минут, ему назначаются нагрузки в виде быстрой ходьбы до 40 минут в день.
Физическая активность значительно увеличивает переносимость нагрузки, улучшает эффективность лечения и прогноз. Эффект от таких тренировок сохраняется в течение 3 недель после их прекращения. Поэтому рациональные нагрузки должны стать частью жизни больного с ХСН.
Обучение больного
Пациент с ХСН должен иметь возможность получить всю необходимую ему информацию о его заболевании, образе жизни, лечении. Он должен иметь навыки самоконтроля за своим состоянием. Поэтому необходимо организовывать «школы» для таких пациентов и их родственников.
Немалую роль в повышении качества жизни такого больного имеет и медико-социальная работа, направленная на формирование здорового образа жизни, выбор режима физических нагрузок, трудовую занятость, адаптацию больного в обществе.
Назначение лекарств при ХСН основано на принципах доказательной медицины.
Вспомогательные препараты могут назначаться, исходя из клинической ситуации:
- периферические вазодилататоры (при сопутствующей стенокардии);
- блокаторы медленных кальциевых каналов (при упорной стенокардии и стойкой артериальной гипертензии);
- антиаритмические средства (при тяжелых желудочковых нарушениях ритма);
- аспирин (после инфаркта миокарда);
- негликозидные инотропные стимуляторы (при низком сердечном выбросе и гипотензии).
Применение электрофизиологических методов показано у больных с максимально активной, но недостаточно эффективной лекарственной терапией, которые могут сохранять высокое качество жизни. Основные методы:
- имплантация электрокардиостимулятора;
- сердечная ресинхронизирующая терапия (разновидность стимуляции сердца);
- постановка кардиовертера-дефибриллятора при тяжелых желудочковых нарушениях ритма сердца.
В тяжелых случаях ХСН может быть рассмотрен вопрос о трансплантации сердца, использовании аппаратов вспомогательного кровообращения (искусственные желудочки сердца), окутывании сердца специальным сетчатым каркасом для предотвращения его ремоделирования и прогрессирования сердечной недостаточности. Эффективность этих методов в настоящее время изучается.

Клиническая картина хронической сердечной недостаточности определяется локализацией поражения сердца.
Когда патология связана с застоем по малому кругу кровообращения, страдающие этим недугом, предъявляют жалобы на одышку, ортопноэ, сухой кашель, ночную пароксизмальную одышку.
В начале заболевания больных беспокоит только ощущение нехватки воздуха при физической нагрузке. По мере прогрессирования и увеличения застоя ухудшается самочувствие в спокойном состоянии, нарушается сон, так спать приходится на нескольких подушках, появляется сухой надсадный кашель.
Дисфункция правых отделов сердца приводит к появлению периферических отеков, дизурических и диспепсических симптомов. Кардиальные отеки симметричные, локализуются на нижних конечностях, усиливаются к вечеру.
Обусловлены они увеличением печени, отеком слизистой кишечника.

Вследствие хронической недостаточности кровообращения страдает головной мозг, что проявится снижением памяти, головными болями, шумом в голове, головокружением.
Снижение всего объёма крови, находящегося в сосудах человека, приводит к развитию обезвоживания организма или дегидратации, так как кровь является частью внеклеточной жидкости. Основным фактором возникновения гиповолемии медики считают межклеточное пропотевание жидкой фракции крови из сосудов в ткани человека.
Причины гиповолемии
Причины возникновения данной патологии достаточно разнообразны. Всё начинается с роста внутриартериального давления, нарушения целостности стенок артерий и вен.
Вследствие этого падает давление плазмы крови и перераспределение жидкости между сосудами и тканями.
Это состояние характерно при различных патологиях органов и систем.
- В первую очередь необходимо обратить внимание на заболевания ЖКТ. Известно, что органы пищеварения постоянно нуждаются в жидкости. Природа предусмотрела это – за сутки в желудке и кишечнике выделяется до 9 литров жидкости, а ещё около 3 литров поступает в организм с пищей. В здоровом организме практически вся она утилизируется, и лишь 8–10% её выводятся при акте дефекации. При возникновении различных нарушений (понос, рвота, расстройства ЖКТ) возрастает секреторная функция кишечника и снижается всасывание жидкости в ткани, что и приводит к обезвоживанию организма.
- Также опасны различные нарушения мочеполовой системы. Рост выведения жидкости из организма через почки может являться следствием приёма лекарственных препаратов мочегонного действия, а также проявлением таких заболеваний, как сахарный диабет, гламерулонефрит, хроническая почечная недостаточность. В этом случае кроме возможного развития гиповолемии высок риск выведения из организма солей натрия, что приводит в свою очередь к повышенному содержанию калия в тканях с возникновением различной патологии сердечно-сосудистой системы. Единственным положительным моментом при этом является одновременное снижение жидкости в клетках, что более-менее стабилизирует ситуацию. Гиповолемия при этом остаётся умеренной.