Оглавление
- 1 Причины появления мерцательной аритмии
- 2 Политопная (полифокусная) экстрасистолия
- 3 Пароксизмальные тахикардии
- 4 Диагностика мерцательной аритмии
- 5 Прогрессирующая ав-блокада II степени типа 3:1
- 6 4. Практическая часть занятия
- 7 Процедура проведения кардиограммы
- 8 На что обратить внимание
- 9 Соотношение коэффициентов
- 10 Рекомендации врачей
- 11 Расшифровка ЭКГ
- 12 Предсердная экстрасистола
- 13 Симптомы мерцательной аритмии
- 14 Мерцательная аритмия: причины, формы, прогноз, признаки, как лечить
- 15 Причины и лечение пароксизмальной формы фибрилляции предсердий
- 16 Препараты
Причины появления мерцательной аритмии
Маленькие картинки на этом сайте увеличиваются и перемещаются левой кнопкой мыши!
Экстрасистолы (преждевременные сокращения) делятся на желудочковые и наджелудочковые.
Желудочковые экстрасистолы отличаются от наджелудочковых:
- широким комплексом QRS, непохожим на обычные «правильные» комплексы
- отсутствием предсердной волны P (этот признак не абсолютен, так как предсердием может выработаться нормальная волна возбуждения, а вскоре после этого независимо возникнет эктопическое возбуждение желудочков, что на ЭКГ запишется как зубец Р с последующим широким деформированным комплексом). Холтеровские программы любят ошибочно обозначать такие комплексы как WPW.
- Отсутствием так называемой компенсаторной паузы (то есть интервал RR между предшествующим ЭС комплексом и последующим строго равен либо удвоенному «правильному» интервалу, либо единичному такому интервалу в случае вставочной эксрасистолы.
↓На этой картинке одиночная желудочковая экстрасистола предположительно из ЛЕВОГО желудочка (форма комплекса похожа на блокаду ПРАВОЙ ножки пучка Гиса — смотри страницу о нарушениях проводимости).
↓Желудочковая бигеминия — правильное чередование одного нормального комплекса и одной желудочковой экстрасистолы (разновидность аллоритмии — правильного чередования). Экстрасистолы предположительно из ПРАВОГО желудочка (имеют морфологию блокады ЛЕВОЙ ножки пучка Гиса).
↓Желудочковая полиморфная бигеминия — форма экстрасистолы в центре отличается от таковых по краям, значит, источники происхождения экстрасистол разные.
↓Желудочковая тригеминия — правильное чередование двух нормальных комплексов и одной желудочковой экстрасистолы.
↓Вставочная желудочковая экстрасистола расположена между нормальными ритмичными сокращениями. Некоторое удлиннение интервала RR между соседними с экстрасистолой комплексами объясняется следующим. Предсердная волна Р возникла вовремя, но она практически поглощена волной Т экстрасистолы. Отголосок волны Р — небольшая зазубрина в конце Т экстрасистолы в отведении V5.
↓Парная мономорфоная желудочковая экстрасистолия.
↓Парная полиморфоная желудочковая экстрасистолия (экстрасистолы из разных источников, поэтому разная форма комплексов). Парная ЖЭС — это «маленький зародыш желудочковой тахикардии».
Групповые (от 3 шт) экстрасистолы по современным воззрениям относятся к пробежкам тахикардий, наджелудочковых или желудочковых.
↓Желудочковая экстрасистола своей рефрактерностью заблокировала проведение нормального предсердного импульса на желудочки (видна нормальная ритмичная предсердная волна Р после волны Т экстрасистолы).
Наджелудочковые (суправентрикулярные) экстрасистолы представляют собой узкие (похожие на нормальные) преждевременные комплексы QRS. Могут иметь перед собой предсердную волну Р (предсердные ЭС) или нет (AV-узловые экстрасистолы). После предсердной ЭС формируется компенсаторная пауза (интервал RR между соседними с ЭС комплексами больше, чем «нормальный» интервал RR.
↓Наджелудочковая (суправентрикулярная) бигеминия — правильное чередование одного ритмичного сокращения и одной экстрасистолы.
↓Наджелудочковая (суправентрикулярная) бигеминия и аберрантная экстрасистола (аберрантное проведение по типу блокады правой ножки пучка Гиса («уши» в V1-V2) во второй экстрасистоле).
↓Наджелудочковая (суправентрикулярная) тригеминия — правильное повторение двух ритмичных комплексов и одной экстрасистолы (обратите внимание, что форма волны Р в экстрасистолах отличается от таковой в «нормальных» комплексах. Это говорит о том, что источник эктопического возбуждения находится в предсердии, но отличен от синусового узла).
↓Вставочная наджелудочковая экстрасистола. В первом «нормальном» комплексе после экстрасистолы отмечается некоторое увеличение интервала PQ, вызванное относительной рефрактерностью AV-проведения после ЭС. Сама экстрасистола, возможно, из AV-узла, так как не видна предсердная волна Р перед ЭС (хотя она может быть «поглощена» волной Т предыдущего комплекса) и форма комплекса несколько отличается от «нормальных» соседних комплексов QRS.
↓Парная наджелудочковая экстрасистола
↓Блокированная наджелудочковая экстрасистола. В конце волны Т второго комплекса видна преждевременная волна Р предсердной экстрасистолы, однако рефрактерность не дает провести возбуждение на желудочки.

↓Серия блокированных наджелудочковых экстрасистол по типу бигеминии.. После волны Т предыдущего комплекса видна измененная предсердная волна Р, сразу после которой желудочковый комплекс не возникает.
Пароксизмальными называют тахикардии с резким началом и окончанием (в отличие от постепенно «разгоняющихся» и «замедляющихся» синусовых). Как и экстрасистолы, бывают желудочковыми (с широкими комплексами) и наджелудочковыми (с узкими). Строго говоря, пробежка из 3 комплексов, которую вроде можно было назвать групповой экстрасистолой, уже является эпизодом тахикардии.
↓Пробежка мономорфной (с одинаковыми комплексами) желудочковой тахикардии из 3 комплексов, «запущенная» наджелудочковой экстрасистолой.
↓Пробежка идеально мономорфной (с очень похожими комплексами) желудочковой тахикардии.
↓Запуск эпизода наджелудочковой (суправентрикулярной) тахикардии (с узкими комплексами, похожими на нормальные).
↓На этой картинке показан эпизод наджелудочковой (суправентрикулярной) тахикардии на фоне постоянной блокады левой ножки пучка Гиса. Сразу обращают на себя внимание «широкие» комплексы QRS, похожие на желудочковые, однако анализ предшествующих комплексов приводит к выводу о наличии постоянной БЛНПГ и наджелудочковом характере тахикардии.

↓Пробежка желудочкового ритма. «Тахикардией» в обычном смысле слова ее назвать нельзя, однако обычно желудочки выдают импульсы с частотой 30-40 в минуту, так что для желудочкового ритма это вполне «тахикардия».
↓Обратите внимание на изменение формы волны Р в левой и правой частях картинки. Это доказывает, что импульс в правой стороне картинки идет из другого источника, нежели в левой части. В отведении II виден синдром ранней реполяризации.
↓Миграция водителя ритма по типу бигеминии (Назвать «экстрасистолой» сокращение с интервалом сцепления более секунды не поворачивается язык). Правильное чередование положительных и отрицательных предсердных волн P в соседних комплексах.
Диагностика такого заболевания, как мерцательная аритмия, невозможна без проведения ЭКГ. Патология характеризуется нарушением сердечного ритма, хаотичным сокращением и возбуждением предсердий, так называемой фибрилляцией предсердных мышечных волокон. Диагностическая процедура предоставляет возможность ознакомиться с полной картиной течения патологического процесса, благодаря чему врачу удается установить правильный диагноз. На основе полученных данных кардиолог назначает курс терапии.
Мерцательная аритмия – это нарушение ритма, при котором в течение одного сердечного цикла возникает беспорядочное возбуждение и сокращение отдельных мышечных волокон предсердий
Сердечные заболевания требуют проведения всестороннего исследования. К их числу относится и аритмия сердца. Первым диагностическим мероприятием, на которое кардиолог направляет пациента, является ЭКГ.
На электрокардиограмме биоэлектрическая активность сердца отражается в виде зубцов, интервалов и секций. Их длина, ширина, расстояние между зубцами в норме имеют определенные значения. Изменение этих параметров позволяет врачу определить нарушения в работе сердечной мышцы.
Изменения на ЭКГ дают возможность установить, страдает ли пациент фибрилляцией (мерцанием) или трепетанием предсердий. Расшифровка результата точно даст понять, что именно тревожит больного. Трепетание предсердий характеризуется учащенным, но правильным ритмом сердечных сокращений, в то время как при фибрилляции ритм нарушается, разные группы мышечных волокон в предсердиях сокращаются несогласованно друг с другом.
Первые признаки
На электрокардиограмме отображаются характерные для заболевания признаки. Мерцательная аритмия на ЭКГ будет выглядеть следующим образом:
- Зубца Р нет ни на одном электрокардиографическом отведении (этот зубец является обязательной составляющей нормальной ЭКГ).
- Наличие беспорядочных волн f на протяжении всего сердечного цикла. Они отличаются друг от друга амплитудой и формой. В определенных отведениях данные волны регистрируются лучше всего. К ним относятся V1, V2, II, III. aVF. Эти волны возникают в результате фибрилляции предсердий.
- Нерегулярность желудочковых комплексов R-R (неравномерность, различная протяженность интервалов R-R). Она указывает на неправильного желудочкового ритма;
- Комплексы QRS отличаются неизмененным видом и отсутствием признаков деформации.
На ЭКГ выделяют мелко- или крупноволнистую форму мерцания предсердий (в зависимости от масштаба волн f).
Боль в груди — один из возможных симптомов мерцательной аритмии
Клинические симптомы аритмии мерцательного вида становятся более выраженными по мере развития заболевания. Они могут существенно отличаться у разных пациентов.
Признаки мерцательной аритмии, которые проявляются на электрокардиограмме, дополняются симптомами, ощутимыми для самого пациента. Речь идет о таких болезненных состояниях:
- обильное выделение пота;
- слабость;
- учащенное сердцебиение;
- боли в груди.
Пациент с хронической мерцательной аритмией может даже не догадываться о своей болезни, если она характеризуется бессимптомным течением. В этом случае определить присутствие патологии может лишь результат электрокардиографического исследования.
Виды электрокардиографических проявлений, то есть симптомы, которые видно на ЭКГ, соответствуют клиническим признакам болезни у пациента. Благодаря этому грамотному специалисту удается безошибочно понять, что именно беспокоит больного и какую помощь ему требуется оказать.
Мерцательная аритмия — это одна из форм нарушений ритма, обусловленная возникновением патологического очага циркуляции импульса в синусовом узле или в ткани предсердий, характеризующаяся возникновением неритмичного, учащенного и хаотичного сокращения миокарда предсердий, и проявляющаяся ощущением частого и неритмичного сердцебиения.
В большинстве случаев достаточно провести ЭКГ, чтобы кардиолог мог правильно поставить диагноз пациенту. Дополнительные виды исследования проводятся с целью определения разновидности патологического процесса.
Что это такое
Политопная (полифокусная) экстрасистолия

Синусовая
тахикардия обусловлена повышением
автоматизма основного водителя ритма
– синоатриального узла (СА-узла). СА-узел
регулярно вырабатывает электрические
импульсы с частотой от 90 до 140 в мин.,
которые обычным путем проводятся по
предсердиям и желудочкам.
ЭКГ-признаки:
правильное чередование зубцов Р и
комплекс QRS-T,
характерное для синусового ритма,
интервалR-Rне более 0,75 сек; при выраженной тахикардии
– косовосходящая депрессия сегментаS-Т не более 1 мм, увеличение
амплитуды зубцов Т и Р, наслоение зубца
Р на зубец Т предшествующего цикла.
У здоровых
людей синусовая тахикардия возникает
при физических нагрузках или эмоциональном
напряжении. Синусовая тахикардия также
бывает при тиреотоксикозе, анемиях,
миокардите, сердечной недостаточности,
сосудистой недостаточности (коллапсе),
недостаточности клапанов аорты, при
ишемии и дистрофических изменениях в
СА-узле, различных инфекциях, токсическом
воздействии на СА-узел, повышении
температуры тела.
Синусовая
брадикардия обусловлена уменьшением
автоматизма СА-узла.
ЭКГ-признаки:
правильное чередование зубца Ри комплекса
QRST
вовсех
циклах, свойственное синусовому ритму,
с частотой 59-40 в мин., интервал R-R
более 1 сек. При выраженной брадикардии
может уменьшаться амплитуда зубца Р
и несколько
увеличиваться продолжительность
интервала Р-Q
(R)
(до 0,21-0.22 с).
Среди
здоровых людей синусовая брадикардия
особенно часто наблюдается у спортсменов,
при повышении тонуса блуждающего нерва.
Синусовая брадикардия бывает при острых
миокардитах, микседеме, при некоторых
инфекциях (грипп, брюшной тиф, инфекционный
гепатит), при уремии, при воздействии
лекарственных препаратов (сердечных
гликозидов, опия, пилокарпина), при
инфаркте миокарда (при угнетении
автоматизма СА-узла вследствие ишемии),
повышении внутричерепного давления
(раздражение центра блуждающего нерва).
ЭКГ-признаки:
преждевременное появление сердечного
цикла P-QRSTна ЭКГ. Расстояние от предшествующего
экстрасистоле очередного циклаP-QRSTосновного ритма до
экстрасистолы называетсяпредэкстрасистолическим интервалом
(интервал сцепления); расстояние
от экстрасистолы до очередного нормального
цикла называетсяпостэкстрасистолическим
интерваломиликомпенсаторной
паузой.

Компенсаторная пауза
расценивается как полная если сумма
предэкстрасистоличекого и
постэкстрасистолического интервалов
равна ровно двум интерваламR-Rосновного ритма. Компенсаторная пауза
считается неполной если сумма
предэкстрасистолического и
постэкстрасистолического интервалов
менее расстояния двух интерваловR-Rосновного ритма.
Если сумма
предэкстрасистолического и
постэкстрасистолического интервалов
равна расстоянию R-Rосновного ритма, то экстрасистола
считается интерполированной (вставочной).
Основным
механизмом экстрасистолии является
механизм повторного входа волны
возбуждения (re-entry).
Сущность
механизм повторного входа волны
возбуждения (re-entry).
При
развитии в отдельных участках сердечной
мышцы ишемии, дистрофии, некроза,
кардиосклероза или значительных
метаболических нарушений электрические
свойства различных участков миокарда
и проводящей системы сердца могут
существенно отличаться друг от друга,
что ведет к возникновению электрической
негомогенности сердечной мышцы,которая
проявляется неодинаковой скоростью
проведения электрического импульса в
различных участках сердца.
В итоге
появляются очаги сердечной мышцы,
которые возбуждается не обычным, а
окольным путем с большой временной
задержкой, когда все остальные участки
сердечной мышцы успели не только
возбудиться, но и выйти из состояния
рефрактерности
(невозбудимости).
В этом случае возбуждение этого участка
может повторно распространяться на
рядом лежащие отделы сердца до прихода
очередного импульса из СА-узла.
Описаны
и другие механизмы развития экстрасистолии:
увеличение амплитуды следовых потенциалов
(осцилляции в фазе 4 ПД), асинхронную
реполяризацию отдельных участков
миокарда, создающую негомогенность
электрического состояние миокарда.
Экстрасистолия
– это одно из самых частых нарушений
ритма сердца. Выделяют функциональные
и органические
экстрасистолы.
У
здоровых людей экстрасистолия носит
функциональный
характер,
провоцируется
эмоциональным напряжением, курением,
злоупотреблением крепким чаем, кофе,
алкоголем и т.д. Такая экстрасистолия
не требует применения специальных
противоаритмических препаратов, проходит
самостоятельно после устранения
воздействия на пациента указанных
провоцирующих факторов.
Экстрасистолы
органического
происхождениясвидетельствует
о глубоких изменениях в сердечной мышце
в виде очагов ишемии, дистрофии, некроза
или кардиосклероза, способствующих
формированию электрической негомогенности
сердечной мышцы. Часто экстрасистолия
наблюдается при остром инфаркте миокарда
(в 80-100 % случаев), хронической ишемической
болезни сердца, артериальных гипертензиях,
ревматических пороках сердца, миокардитах,
застойной недостаточности кровообращения.
Различные варианты стойкой желудочковой
аллоритмии – бигеминии, тригеминии
характерны для передозировки сердечных
гликозидов.
–
групповая (залповая) экстрасистолия
или короткий пароксизм тахикардии –
если подряд следуют три и более
экстрасистол;
– мономорфные
и полиморфные;
– редкие (до 5
в мин или до 30 в час);
– частые (свыше
5 в мин или более 30 в час);
– ранние (в
начале диастолы, типа «RнаT»);
– средние (в
мезодиастоле);
– поздние
(конечнодиастолические).
Ранняя
экстрасистола типа «R на T».
Возникла
на нисходящем колене зубца T.
– благоприятны
– функциональные, суправентрикулярные
экстрасистолы;
– неблагоприятные
(угрожающие) желудочковые экстрасистолы:
1) частые желудочковые экстрасистолы;
2) политопные (полифокусные) желудочковые
экстрасистолы; 3) парные (групповые)
желудочковые экстрасистолы; 4) ранние
желудочковые экстрасистолы (типа «RнаT») (однако в настоящее
время доказано, что данный вид экстрасистол
не обладает плохой прогностической
значимостью).
Классификация
желудочковых экстрасистол (B.Lown,
M.Wolf).
1. Редкие
одиночные мономорфные экстрасистолы
– менее 30 в час (IAменее 1 в 1 мин иIВ – более
1 в 1мин.).
2. Частые
одиночные мономорфные экстрасистолы
– более 30 в 1 час.
3. Полиморфные
(«мультиморфные») желудочковые
экстрасистолы.
4. «Повторные»
формы желудочковых аритмий:
-
4
А – парные («куплеты»); -
4
В – групповые («залпы», включая короткие
эпизоды желудочковой тахикардии).
5. Ранние
желудочковые экстрасистолы – типа «R»
на «Т».
«Прогностическая»
классификация желудочковых аритмий
(J.T.
Bigger,
1985).
1. Безопасные
аритмии – это любые экстрасистолы и
желудочковые тахиаритмии, не вызывающие
нарушений гемодинамики у лиц без
признаков органического поражения
сердца. Прогноз благоприятный, абсолютных
показаний к проведению антиаритмической
терапии нет.
2. Опасные
для жизни желудочковые аритмии – это
эпизоды желудочковой тахикардии,
сопровождающиеся нарушением гемодинамики,
или фибрилляция желудочков (у
реанимированных больных), развиваются
на фоне выраженного органического
поражения сердца и нарушения функции
левого желудочка; желудочковые
экстрасистолы – обычно лишь часть
спектра нарушений ритма.
3. Потенциально
опасные желудочковые аритмии занимают
промежуточное положение. В отличие от
безопасных аритмий у таких больных
имеется органическое поражение сердца
(чаще всего «постинфарктный кардиосклероз»),
могут быть признаки дисфункции левого
желудочка, часто регистрируются групповые
желудочковые экстрасистолы и эпизоды
неустойчивой желудочковой тахикардии,
но в отличие от опасных для жизни аритмий
нет выраженных нарушений гемодинамики
во время аритмии.
Пароксизмальные тахикардии
– монотопные
(монофокусные) – из одного очага, интервал
сцепления у экстрасистол различается
менее чем на 0,04 сек;
Монотопная
(монофокусная) экстрасистолия.
– политопные
(полифокусные) – из разных очагов,
различия интервалов сцепления экстрасистол
могут достигать 0,04 – 0,08 сек;
Пароксизмальная
тахикардия бывает суправентрикулярной,
наджелудочковой (обусловлена
частыми эктопическими импульсами,
исходящими из предсердий, АВ–соединения)
или желудочковой (эктопические
импульсы
исходят из желудочков).
Суправентрикулярная
пароксизмальная тахикардия
Пароксизмальная
желудочковая тахикардия, зарегистрирован
момент восстановления синусового ритма
после введения аймалина.
Важным
признаком пароксизмальной тахикардии
является сохранение
в течение всего пароксизма правильного
ритма, который
не изменяется после физической
нагрузки, эмоционального напряжения,
при глубоком дыхании или
после инъекции атропина, в отличие от
синусовой тахикардии.
1)
внезапно
начинающийся
и внезапно заканчивающий
приступ учащения сердечных сокращений
до 140-250 в минуту при сохранении правильного
ритма; число сердечных комплексов три
и более;
-
в
случаях, когда эктопические
импульсы
исходят из предсердий, наличие
перед каждым желудочковым комплексом
QRS
сниженного,
деформированного, двухфазного или
отрицательного зубца Р; в случаях, когда
эктопические
импульсы
исходят из АВ–соединения, в отведениях
II,
III,
aVF
регистрируются отрицательные зубцы
Р, расположенные позади комплексов QRS
или сливающихся с ними и не регистрирующихся
на ЭКГ; -
в
случаях, когда эктопические
импульсы
исходят из предсердий,
наблюдается ухудшение атриовентрикулярной
проводимости сразвитием
атриовентрикулярной блокадой
I
степени (удлинение интервала P-Q)
более 0,2 c
или II
степени
с
периодическими
выпадениями отдельных
комплексов. -
нормальные
неизмененные желудочковые комплексы
QRS,
похожие на QRS,регистрировавшиеся
до возникновения пароксизмальной
тахикардии.
Предсердная
тахикардия (автоматическая или реципрокная
внутрипредсердная). Правильный ритм.
Предсердный ритм 140–200
мин. Несинусовые зубцы P. Массаж каротидного
синуса вызывает замедление АВ-проведения,
но не устраняет аритмию.
Пароксизмальная
АВ-узловая реципрокная тахикардия.
Наджелудочковая тахикардия с узкими
комплексами QRS. ЧСС 150–220
мин, Зубец P обычно наслаивается на
комплекс QRS или следует сразу после
него. Начинается и прекращается внезапно.
Массаж каротидного синуса замедляет
ЧСС и часто прекращает пароксизм.
2)
деформация и расширение комплекса QRS
более 0,12 сек
с дискордантным расположением сегмента
S-T
и зубца Т;
3)
наличие
атриовентрикулярной диссоциации, т.е.
полного разобщения частоты ритма
желудочков (комплекса QRS
и нормального
ритма предсердий (зубца Р)
с изредка
регистрирующимися одиночными нормальными
неизмененными комплексами QRSТ
синусового происхождения («захваченные»
сокращении желудочков).
ЭКГ
при пароксизмальной желудочковой
тахикардии (предсердия возбуждаются в
своем ритме – зубец Р, желудочки – в
своем, имеется атриовентрикулярная
диссоциация)
Диагностика мерцательной аритмии
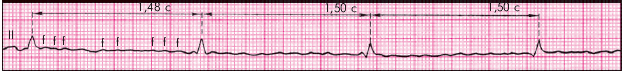
↓Здесь мы видим трепетание предсердий с вариантами проведения 2:1, 3:1, 4:1 и 10:1 с паузой более 2,7 секунд. Напоминаю, что один из зубчиков «пилы» скрывается под желудочковым комплексом QRS, поэтому цифра в соотношении на единицу больше видимого числа предсердных сокращений.
↓Это фрагмент записи того же пациента с постоянным проведением 2:1, и здесь уже никто точно не может сказать, что у пациента трепетание. Единственное, что можно предположить по ригидному (практически неизменный интервал RR) ритму — что эта тахикардия или из AV-узла, либо трепетание предсердий. И то если убедить себя, что комплексы узкие :).
↓Это суточный тренд Частоты Сердечных Сокращений того же пациента с трепетанием предсердий. Обратите внимание, как ровно «срезан» верхний предел ЧСС до 115 ударов в минуту (это потому, что предсердия вырабатывают импульсы с частотой 230 в минуту, а проводятся они на желудочки в соотношении «два-к-одному»).
Главный ЭКГ-признак фибрилляции предсердий — существенно разные соседние интервалы RR при отсутствии предсердной волны Р. При ЭКГ покоя весьма вероятна фиксация незначительных колебаний изолинии (собственно фибрилляция предсердий), однако при холтеровской записи помехи могут нивелировать этот признак.
↓Запуск эпизода фибрилляции предсердий после нормального синусового ритма (с пятого комплекса). Тахисистолическая форма.
↓Видна собственно фибрилляция предсердий (зазубренность изолинии) — по старым классификациям, «крупноволновая» — в грудных отведениях. Брадисистолия. Полная блокада правой ножки пучка Гиса ( «уши» в V1-V2)
↓»Мелковолновая», по старым классификациям, фибрилляция предсердий, видна почти во всех отведениях.
↓Ритмограмма при постоянной фибрилляции предсердий: двух равных соседних интервалов RR нет.
↓Ритмограмма при смене фибрилляции на синусовый ритм и обратно. «Островок стабильности» с более низкой ЧСС в середине картинки — эпизод синусового ритма. В начале эпизода синусового ритма синусовый узел «задумался», включаться ему или нет, отсюда длинная пауза.
↓Тренд ЧСС при фибрилляции предсердий очень широкий, часто с высокой средней ЧЖС. В данном случае у пациента стоит искусственный водитель ритма, запрограммированный на 60 сокращений в мин, поэтому все частоты ниже 60 уд/мин «срезаны» кардиостимулятором.
↓Тренд ЧСС при пароксизмальной форме фибрилляции предсердий. Признаки ФП — «высокий» и «широкий» тренд, синусовый ритм — узкая полоса, находящаяся существенно «ниже».

Фибрилляция предсердий или, как ее еще принято называть, мерцательная аритмия – это патологическое изменение сердечного ритма, при котором электрический импульс в предсердиях движется бессистемно с частотой в 350-700 ударов в минуту, из-за чего нормальное сокращение мышц предсердия становится невозможным.
Фибрилляцию предсердий у пациента врач может заподозрить во время оценки пульса и аускультации сердца, однако окончательным подтверждением диагноза может выступать только ЭКГ-исследование.
Признаки фибрилляции предсердий на ЭКГ характеризуются следующими особенностями, на которые важно обращать внимание во время выставления оценки результатов электрокардиограммы и выставления диагноза:
- зубец Р полностью исчезает во всех отведениях;
- зубец Р заменяется на множество различных по амплитуде и ширине волн, которые носят название волн f;
- частота этих волн может достигать 200-400 сокращений в минуту;
- характерные волны, не имеющие четкой системности, лучше всего видны в отведениях aVF, II, III, V1 и V2;
- ритм работы желудочков изменяется, становясь неправильным, что характеризуется изменением интервалов между зубцами R;
- сами желудочковые комплексы не подвергаются каким-либо диагностически значимым изменениям, сохраняя правильную форму без расширений.
В ряде случаев трепетание предсердий может быть, как и фибрилляция, неритмичным.
В таком случае дифференциальную диагностику патологий проводят по следующим признакам:
- при фибрилляции предсердий желудочковые комплексы будут располагаться аритмично;
- волна Р будет полностью отсутствовать;
- будут определяться характерные малые волны f;
- частота сокращений сердца будет находиться на отметке в 300 ударов в минуту, а иногда и больше.
Естественно, большинство опытных врачей обращает внимание именно на ритмичность желудочковых комплексов, так как этот критерий в дифференциальной диагностике играет наибольшую роль и является самым очевидным.
Если первый диагностический критерий вызывает сомнения, то особенное внимание уделяют третьему и четвертому критерию.
Так, для трепетания характерна правильность волн, они носят название больших волн F. Волны эти напоминают своим внешним видом зубчики пилы и интервал между ними всегда одинаковый. Также для трепетания характерно значение частоты сокращений сердца, которое не превышает отметки в 300 ударов в минуту.
Опытному врачу обычно хватает только первого критерия для постановки верного диагноза.
Основы антикоагулянтной терапии при фибрилляции предсердий описаны в этой статье.
Как оказать первую неотложную помощь при фибрилляции предсердий — читайте тут.
Определить верный диагноз и дифференцировать фибрилляцию предсердий от трепетания предсердий – важно, так как различна терапия заболеваний и их прогноз.
Так, при фибрилляции требуется полноценное медикаментозное лечение, которого пациенту придется придерживаться всю жизнь, в то время как вопрос с трепетанием чаще всего решается с помощью процедуры катетерной аблации, что позволяет полностью избавиться от заболевания.
В стандартных ситуациях человеку ставят диагноз «мерцательная аритмия» на основе имеющихся у него жалоб и выявленных симптомов болезни в ходе начальной диагностики. Опроса больного и результата электрокардиографической диагностики вполне достаточно, если отсутствуют какие-либо серьезные осложнения заболевания.
Если ЭКГ не дает достаточной информации о состоянии пациента, то кардиолог направляет его на дополнительные исследования:
- Эхокардиоскопия.
- Рентгенография.
- Биохимические анализы крови и мочи.
- Чреспищеводное исследование проводящей системы сердца.

Важным этапом исследования пациента с мерцательной аритмией является дифференциальная диагностика: нужно отличить заболевание от других патологических состояний, которые могут иметь с ним похожую симптоматику. Дифференциальный диагноз проводят со следующими патологиями:
- синусовая тахикардия;
- трепетание предсердий;
- суправентрикулярная пароксизмальная тахикардия;
- желудочковая пароксизмальная тахикардия.
Результаты ЭКГ позволяют кардиологу отличить мерцательную аритмию от вышеперечисленных сердечных заболеваний.
Следующий этап – электрокардиография, которая доступна практически на всех уровнях госпитализации больных. Первая кардиограмма может быть сделана в скорой помощи или при посещении больным поликлиники.
Основные проявления мерцательной аритмии на электрокардиограмме:
- зубец Р не проявляется, что указывает на отсутствие синусового ритма;
- между желудочковыми комплексами видны разные интервалы, что подтверждает нерегулярность сердечных сокращений;
- зубцы могут быть крупноволновые (указывают на трепетание) или мелковолновые (свидетельствуют о мерцательной аритмии).
Исследование ЭКГ в 12-ти отведениях помогает определить остро протекающую мерцательную аритмию. Пароксизмальные приступы мерцательной аритмии выявляются с помощью холтеровского мониторинга, когда на протяжении суток контролируется ЭКГ и артериальное давление.
Дополнительные методы диагностики мерцательной аритмии:
- Эхо КГ (эхо-кардиоскопия) вместе с УЗИ сердца назначаются при подозрении на недостаточность левого желудочка. Методы позволяют визуально увидеть органические нарушения и сделать максимально точный расчет фракции выброса.
- Чреспищеводное исследование с помощью электрокардиографа – используется в случае недоказанности мерцательной аритмии с помощью ЭКГ и холтеровского мониторинга. Во время исследования провоцируется приступ аритмии, который определяется на кардиограмме.
- Рентгенологическое исследование показано для назначения больным с пароксизмальной и постоянной формами. В первом варианте эффективно при подозрении на ТЭЛА – тромбоэмболию легочной артерии, во втором – для оценки застойных явлений легких, развившихся из-за хронической недостаточности сердца.
- Биохимия и общий анализ крови – назначается для определения гормональных показателей и маркеров такого заболевания, как кардиомиопатия.
В типичных случаях диагноз мерцательной аритмии ставится на основе полученных жалоб, данных внешнего осмотра, опроса больного и электрокардиографического исследования.
Прогрессирующая ав-блокада II степени типа 3:1
ЭКГ-
признаки: число
желудочковых сокращений снижено до
40-30 и менее в минуту, волны Р регистрируются
с темпом 60-80 в минуту; синусовые зубцы
Р не имеют связи с комплексами QRS;
комплексы QRS
могут быть нормальными или деформированными
и уширенными; зубцы Р могут регистрироваться
в различные моменты систолы и диастолы
желудочков, наслаиваться
на комплекс QRS или зубец Т
и деформировать их.
Сочетание
полной атриовентриклярной блокады с
мерцанием или трепетанием предсердий
называется синдромом Фредерика.
Синдром Фредерика указывает на наличие
тяжелых органических заболеваний
сердца, сопровождающихся склеротическими,
воспалительными или дегенеративными
процессами в миокарде (хроническая
ИБС,
острый ИМ,
кардиомиопатии, миокардиты).
1.
Отсутствие на ЭКГ
зубцов
Р, вместо которых регистрируются волны
мерцания (f) или трепетания (F) предсердий.
2.
Ритм желудочков несинусового происхождения
(эктопический: узловой или идиовентрикулярный).
3.
Интервалы R–R постоянны (правильный
ритм).
4.
Число желудочковых сокращений не
превышает 40–60 в мин.
|
|
| Синдром |
4. Практическая часть занятия
-
Назовите основные варианты
нарушения функции автоматизма сердца. -
Назовите ЭКГ-признаки
синусовой тахикардии и ее диагностическое
значение. -
Назовите ЭКГ-признаки
синусовой брадикардии и ее диагностическое
значение. -
Назовите ЭКГ-признаки
синусовой аритмии и ее диагностическое
значение. -
Назовите основные варианты
нарушения функций возбудимости сердца. -
Что такое экстрасистолы
и их диагностическое значение. -
Классификация экстрасистол.
-
Назовите ЭКГ-признаки
синусовых экстрасистол. -
Назовите ЭКГ-признаки
предсердных экстрасистол. -
Назовите ЭКГ-признаки
атриовентрикулярных экстрасистол. -
Назовите ЭКГ-признаки
желудочковых экстрасистол. -
Назовите варианты
экстрасистол, отличающихся по ритму
экстрасистолических импульсов. -
Назовите варианты
экстрасистол, отличающихся по количеству
очагов экстрасистолических импульсов. -
Назовите ЭКГ-признаки
пароксизмальной тахикардии. -
Назовите ЭКГ-признаки
мерцания предсердий. -
Назовите ЭКГ-признаки
трепетания предсердий. -
Назовите варианты нарушения
функции проводимости сердца. -
Назовите ЭКГ-признаки
синоаурикулярной блокады. -
Назовите ЭКГ-признаки
внутрипредсердной блокады. -
Назовите ЭКГ-признаки
атриовентрикулярной блокады I,II,IIIстепени. -
Назовите ЭКГ-признаки
блокады ножек пучка Гиса.
1.
Анализ ЭКГ при синусовой тахикардии,
синусовой брадикардии и синусовой
аритмии.

2.
Анализ ЭКГ при синусовых, предсердных
и атриовентрикулярных экстрасистолах.
3.
Анализ ЭКГ при пароксизмальных
тахикардиях.
4.
Анализ ЭКГ при мерцании и трепетании
предсердий.
5.
Анализ ЭКГ при синоаурикулярной блокаде.
6.
Анализ ЭКГ при внутрипредсердной блокаде
7.
Анализ ЭКГ при атриовентрикулярных
блокадах I,
II,
III
степени.
8.
Анализ ЭКГ при блокаде ножек пучка Гиса.
В
ходе занятия отрабатываются практические
навыки и проводится обсуждение
теоретических вопросов по теме занятия.
Процедура проведения кардиограммы

Регулярный осмотр у кардиолога позволит своевременно выявить наличие нарушений в работе сердца
Пациенты могут задаваться вопросами о частоте проведения электрокардиографии с целью проверки состояния работы сердечно-сосудистой системой. Данный вариант диагностики является абсолютно безопасным для здоровья человека. Во время процедуры просто снимаются показатели биоэлектрической деятельности сердца. Никаких негативных влияний на организм при этом не происходит.

Частота проведения ЭКГ зависит от нескольких факторов. Медики рекомендуют проверяться всем людям с целью профилактики мерцательной аритмии около 1 раза в год. Если профессия человека связана с серьезными нагрузками, то ему следует посещать кардиолога 1 раз в полугодие. Лица пожилого возраста должны проверяться каждые 3 месяца. Они попадают в группу риска, поэтому регулярная проверка работы сердечно-сосудистой системы является для них обязательной.
Плановый осмотр у кардиолога и снятие ЭКГ позволяет своевременно выявить наличие у человека нарушений в работе сердца.
Если у пациента была обнаружена мерцательная аритмия, то ему придется повторять процедуру ЭКГ с той периодичностью, которая будет обозначена кардиологом.
Процесс снятия электрокардиограммы безболезненный и неинвазивный, а доступность этого метода исследования широка: электрокардиограф можно найти в любой больнице.
- Вся информация на сайте носит ознакомительный характер и НЕ ЯВЛЯЕТСЯ руководством к действию!
- Поставить ТОЧНЫЙ ДИАГНОЗ Вам может только ВРАЧ!
- Убедительно просим Вас НЕ ЗАНИМАТЬСЯ самолечением, а записаться к специалисту!
- Здоровья Вам и Вашим близким!
Снятие электрокардиограммы – не такое уж и простое дело, как кажется на первый взгляд. Многое в процессе диагностического исследования зависит не только от пациента, но и от профессионализма врача, поэтому без специальной предварительной подготовки к процедуре не допускают.
Снятие ЭКГ заключается в правильной расстановке электродов. При этом самому пациенту важно соблюсти ряд рекомендаций перед исследованием, чтобы не повлиять случайно на его результаты.
Рекомендации следующие:
- перед процедурой запрещено переедать;
- за 12 часов до процедуры рекомендуется не курить;
- перед процедурой запрещено употребление алкоголя;
- перед процедурой необходимо исключить на время прием некоторых лекарств, которые могут повлиять на результаты, но делать это можно только после консультации с врачом, самостоятельная отмена препаратов недопустима;
- нельзя увлекаться накануне тяжелой физической работе или подвергаться сильным стрессам;
- кофе также находится накануне процедуры под запретом.
Несоблюдение этих простых рекомендаций сведет всю ценность исследования на нет, так как большая часть перечисленных факторов провоцирует появление на ЭКГ в лучшем случае признаков тахикардии, а иногда и другие патологии.
Перед процедурой пациенту рекомендуется несколько минут посидеть и успокоиться, чтобы успокоиться и морально подготовиться к исследованию (таким образом можно избежать влияния на результат так называемого «синдрома белых халатов» — резкого скачка артериального давления, которое сопровождается приступом тахикардии).
Когда пациент готов, его просят раздеться до пояса, а также освободить ноги от ткани минимум до середины глени. Именно поэтому на исследование рекомендуют надевать легкую и свободную одежду, которую просто снять.
После раздевания пациент ложиться на кушетку. Теперь основная его задача – лежать смирно и ждать, пока исследование не закончится.
Медсестра или врач тем временем смажут места наложения электродов специальным гелем, который улучшит сцепление с кожей, и установят электроды. В ходе исследования пациенту необходимо лежать неподвижно, поэтому рекомендуется сразу принять удобную позу.
Исследование длится недолго, а по его окончанию больному выдают результаты, расшифровкой которых занимается лечащий врач.
Регулярный осмотр у кардиолога позволит своевременно выявить наличие нарушений в работе сердца
http://www.xn—-7sbbfif2anm3abt4h.xn--p1ai/ecg_rrytm
http://gipertoniya.guru/aritmiya/mertsatelnaya-aritmiya-na-ekg/
На что обратить внимание
Причины, по которым развивается фибрилляция предсердий, можно легко объяснить с научной точки зрения. Для этого врач должен выяснить у пациента в первую очередь информацию о том, есть ли какие-либо поражения сердечнососудистой системы, а особенно самой сердечной мышцы.
Методы лечения постоянной формы фибрилляции предсердий описаны здесь.
Также обязательно уточняется, не переносил ли человек недавно каких-либо оперативных вмешательств напрямую на сердце или в непосредственной близости от него.
Если вмешательства были совсем недавно, то развитие аритмий – это нормальное явление, которое со временем должно пойти на спад, но все равно нуждается в терапии и наблюдении.
Также обязательно необходимо уточнить, есть ли в анамнезе пациента влияние следующих факторов:
- патологические изменения в митральном клапане;
- поражения сердечной мышцы ревматическими заболеваниями, поражение в общем организма патологиями ревматоидного типа;
- ишемическая болезнь сердца в различных формах;
- сердечная недостаточность различных форм;
- кардиомиопатия;
- заболевания бронхолегочной системы хронического течения.
Полное физическое здоровье сводит риск развития фибрилляции предсердий к нулю, а отсутствие заболеваний сердечнососудистой системы значительно его уменьшает.
Соотношение коэффициентов
При подсчете соотношения коэффициентов врач обычно оценивает, какое количество предсердных волн, видных на ЭКГ, предшествовало появлению желудочкового комплекса. Прогностически более благоприятными считаются четные соотношения, такие как 1:2, 1:4 и пр., которые характерны для трепетания предсердий, а не для фибрилляции.
Важен анализ коэффициента соотношений. Его показатели по принципу 1:2-1:4 являются более благоприятными и, чаще всего, переносятся пациентами более легко, чем нечетный коэффициент, характерный для фибрилляции.
Также коэффициент помогает в дифференциальной диагностике трепетания предсердий и фибрилляции. Для фибрилляции, как раз, характерна нерегулярность коэффициента и его нечетность, хотя в ряде случаев нечетный коэффициент встречается и при трепетании (это происходит редко, но даже в случае нечетности при трепетании коэффициент остается регулярным).
Связано это, прежде всего, с тем, что при четном коэффициенте сокращения предсердий остаются скоординированными, в то время как при нечетном наступает полная десинхронизация. Именно поэтому трепетание пациенты, в целом, переносят легче, чем фибрилляцию предсердий.
Фибрилляция предсердий – коварная патология со своими особенностями. Ее развитие сложно предсказать из-за того, что скачок частоты сокращений сердца происходит слишком резко, как только меняется коэффициент проведения.
Важным элементом диагностики являются симптомы, на которые необходимо обращать внимание при диагностике фибрилляции предсердий. Главный критерий – это частота сокращений сердца. Помимо частоты сокращений сердца также оценивают особенности сердечной патологии у каждого конкретного пациента.
В клинической диагностике этой сердечной патологии большую роль имеет оценка артериального пульса. При фибрилляции предсердий артериальный пульс обычно характеризуется, как аритмичный, в то время как при трепетании он будет ритмичным и учащенным.
Несмотря на важность оценки артериального пульса, его оценка все же не является основным методом клинической дифференциальной диагностики. Его не используют с этими целями из-за того, что коэффициент 4:1 может быть признаком того, что частота сокращений сердца сохраняется в пределах 85 ударов в минуту.
Заключение ЭКГ при фибрилляции предсердий может выставлять только врач, так как только ему под силу оценить все факторы и полноценно провести дифференциальную диагностику между фибрилляцией предсердий и трепетанием.
От правильности постановки диагноза зависит терапия, которую назначают пациенту в том или ином случае, поэтому различать заболевания крайне важно.
Рекомендации врачей
Процедура снятия электрокардиограммы не представляет собой ничего сложного. Требуется лишь придерживаться поэтапного выполнения плана действий, с которым ознакомлен каждый специалист. Он подробно объяснит, что в момент диагностики следует делать пациенту. Общая продолжительность процедуры в среднем не превышает 10 минут.
На теле пациента закрепляются электроды, положение которых врач или лаборант меняет для получения различных отведений ЭКГ.
Очень важно, чтобы пациент лежал спокойно и неподвижно во время проведения ЭКГ. В этом случае можно гарантировать получение информативного результата. Любое движение, кашель, чихание отрицательно сказываются на результатах электрокардиограммы, и их уже нельзя назвать достоверными.
Расшифровка ЭКГ

Не рекомендуется проходить процедуру после еды, употребления алкоголя, напитков, содержащих кофеин, или сигарет
Аритмичность сердечных сокращений может распознать только грамотный специалист, который проводит описание ЭКГ при мерцательной аритмии. Расшифровка полученных результатов доступна только врачу. Если случай экстренный, то задача может быть поручена фельдшеру, которому неоднократно приходилось снимать и расшифровывать ЭКГ.
Пациент тоже может попробовать расшифровать свою кардиограмму. Для этого ему требуется изучить медицинскую литературу, чтобы оценить расположение и высоту зубцов, величину интервалов между ними. Не имея базовых знаний об ЭКГ, человек рискует допустить серьезную ошибку.
Пациентов, которым требуется сделать электрокардиограмму, интересует стоимость проведения данной диагностики. В российских клиниках такая услуга обходится в сумму от 650 до 2300 рублей. Дополнительно может потребоваться оплата расшифровки полученных результатов ЭКГ.
При аритмии ритм и частота биения сердца изменяется, становится больше или меньше от числа нормы. Регистрируются нерегулярные сокращения и нарушения проведения электрических импульсов по проводящей системе миокарда. Возможно сочетание более двух признаков. Может мигрировать локализация водителя ритма, в результате чего он становится не синусовым.
Одним из критериев аритмии является частота сокращений и ее форма, постоянная или приходящая пароксизмальная. Также учитывается отдел, в котором возникает нарушение. Патологический сердечный ритм разделяют на предсердный и желудочковый.
Синусовая аритмия при нарушении внутрисердечного импульса в очаге синусового узла проявляется тахикардией или брадикардией:
- Для тахикардии характерно увеличение частоты сокращений до 90 – 100 в минуту, при этом ритм сохраняется правильный. Возникает при повышенном автоматизме в синусовом узле (СУ), на фоне эндокринной, кардиальной и сочетанной психосоматической патологии. Может быть дыхательной, исчезающей на вдохе. Тахикардия на кардиограмме -зубцы Р предшествуют каждому желудочковому комплексу, сохраняются равные интервалы R – R, частота сокращений повышается от числа возрастной нормы взрослого или ребёнка, более 80 – 100 в минуту. Выглядит аритмия на ЭКГ так:
- Брадикардия характеризуется урежением частоты ударов менее 60 в минуту с сохранением ритма. Возникает при уменьшении автоматизма в СУ, провоцирующим факторов выступают нейроэндокринные заболевания, инфекционные агенты.
- На ЭКГ ритм синусовый с сохраненным Р, равными интервалами R – R, при этом частота сердечных сокращений снижается менее 60 ударов за минуту, или от числа возрастной нормы.
- Синусовый тип аритмии возникает при нарушении передачи импульсов, что проявляется неправильным ритмом, более частым или редким. Может быть спонтанным в виде пароксизма. При ослаблении в очаге СУ предсердий развивается синдром слабости синусового узла.
- Нарушение ритма на ЭКГ проявляется в виде неправильного синусового ритма с разницей между интервалами R – R не более 10 – 15%. ЧСС может быть снижаться или повышаться на кардиограмме.
- Экстрасистолия свидетельствует о наличии дополнительных очагов возбуждения, при которых регистрируются сокращения сердца вне очереди. В зависимости от области расположения возбуждения, выделяют предсердный тип аритмических экстрасистол, атриовентрикулярный или желудочковый. Каждый вид дисфункции имеет свои характерные особенности на электрокардиограмме.
- Предсердные наджелудочковые экстрасистолы регистрируются при наличии деформированных или отрицательны Р при сохранных PQ, с нарушенным интервалом R – R и зоны интервала сцепления.
- Антриовентрикулярные экстрасистолы на ЭКГ регистрируются в виде отсутствия зубцов Р за счет их наложения на желудочковый QRS при каждом внеочередном сокращении. Компенсаторная пауза возникает в виде интервала между зубцом R комплекса предшествующего экстрасистолы и последующего R, что выглядит на ЭКГ:
- Желудочковые определяются при отсутствии Р и последующего интервала PQ, и наличии измененных комплеков QRST.
- Блокады возникают при замедлении прохождения импульсов по проводящей кардиальной системе. АВ блокада регистрируется при сбое на уровне атриовентрикулярного узла или части ствола пуска Гиса. В зависимости от степени нарушения проводимости, выделяют 4 типа аритмии:
- первый тип характеризуется замедлением проводимости, однако комплексы не выпадают и сохраняется PQ {amp}gt; 0,2 сек;
- второй тип Мобитц 1 проявляется замедленной проводимостью с постепенным удлинением и укорочением интервала PQ, выпадением 1 — 2 желудочковых сокращений;
- второй тип Мобитц 2 характеризуется проведения импульса и выпадением каждого второго или третьего желудочкового комплекса QRS;
- третий тип полной блокады развивается, когда импульсы не проходят от верхних отделов к желудочкам, что проявляется синусовым ритмом с нормальной частотой ЧСС 60 – 80, и пониженным числом сокращения предсердий около 40 ударов в минуту. Видны отдельные зубцы Р и проявление диссоциации водителей ритма.
Выглядит аритмия на кардиограмме так:
- Наиболее опасны смешанные аритмии, которые возникают при активности нескольких патологических очагов возбуждения и развитии хаотичных сокращений, с потерей согласованного функционирования верхних и нижних отделов сердца. Расстройство требует неотложной помощи. Выделяют трепетание, мерцание предсердий или желудочков. Данные ЭКГ при аритмиях представлены на фото с расшифровкой ниже:
- При фибрилляции предсердий аритмия проявляется на ЭКГ частыми волнами f различной формы или величины при отсутствии зубца Р. На фоне крупноволновой ЧСС достигает 300 – 450 в минуту, при мелковолновой — более 450 ударов.
- При фибрилляции желудочков частые сокращения на кардиограмме проявляются в виде отсутствия привычно дифференциированых и связанных комплексов. Вместо них определяются волны хаотичной формы более 300 ударов в минуту. Представлено на ЭКГ ниже:
- Аритмия в виде трепетания проявляется в виде характерных изменений на кардиограмме.
- при трепетании предсердий на ЭКГ ритм не синусовый с пилообразными зубцами вместо Р, частотой более 300 в минуту и волнами F между желудочковым комплексами. В отличие от мерцательной формы, признаком аритмии на ЭКГ служат ритмичные предсердные сокращения с сохраненными QRS.
- при трепетании желудочков частые и регулярные сокращения, более 150 – 200 в минуту, определяются на кардиограмме. Высокие и широкие волны не имеют привычных зубцов Р и комплекса QRS, но практически равны по амплитуде и форме. Непрерывность волнообразной линии возникает при переходе одной в другую волны трепетания, что проявляется на ЭКГ в виде:
Выводы
Нарушения сердечного ритма отличаются в зависимости от причины их возникновения, типа кардиальной патологи и клинической симптоматики. Для выявления аритмии используется электрокардиограмма, которую необходимо исследовать и расшифровать для определения вида нарушения и заключения. После чего врач назначаются анализы и курс терапии для предупреждения осложнений и сохранения качества жизни.
Предсердная экстрасистола
–
одиночные (спорадические) экстрасистолы
– экстрасистолические сердечные циклы
редкие и возникают нерегулярно;

–
аллоритмированные – экстрасистолы
регистрируются регулярно, через
правильные интервалы: бигеминия –
экстрасистолы регулярно повторяются
через один нормальный сердечный цикл,
тригеминия – экстрасистолы регулярно
повторяются через 2 сердечных цикла,
квадригеминия – экстрасистолы повторяются
через 3 сердечных цикла, пентагеминия
– экстрасистолы регулярно повторяются
через 4 сердечных цикла и т.д;
Атриовентрикулярная
экстрасистола с предвозбуждением
предсердий:
преждевременный сердечный цикл Р-QRST;
экстрасистолический зубец Р отрицательный,
предшествует QRST;
интервал P-Q
укорочен; комплекс QRST
ничем не отличается от неэкстрасистолического;
компенсаторная пауза неполная.
Атриовентрикулярная
экстрасистола с одновременным
возбуждением предсердий и желудочков:
преждевременный сердечный цикл
представлен комплексом QRST;
зубец Р отсутствует; экстрасистолический
комплекс QRST
ничем не отличается от неэкстрасистолического;
компенсаторная пауза неполная; в
отдельных случаях комплекс QRST
может быть умеренно деформирован, так
как зубец Р экстрасистолы наслаивается
на экстрасистолический комплекс QRS.
Атриовентрикулярная
экстрасистола с
предшествующим возбуждением желудочков:
преждевременный сердечный цикл
представлен комплексом Р–QRST;
зубец Р
отрицательный, не предшествует комплексу
QRS,
а располагается после комплекса QRS
на сегменте S–T;
экстрасистолический комплекс QRS
ничем не отличается от неэкстрасистолического;
компенсаторная пауза неполная.
По
локализации источника возбуждения
желудочковая экстрасистола может быть
право- и левожелудочковой. При этом
вначале возбуждается тот желудочек, в
котором возник экстрасистолический
импульс, а затем с опозданием происходит
деполяризация другого желудочка.
Поэтому, правожелудочковоя экстрасистола
напоминает единичный комплекс при
блокаде левой ножки пучка Гиса, а
левожелудочковая – блокаде правой
ножки пучка Гиса
Правожелудочковая
экстрасистола: преждевременный сердечный
цикл представлен комплексом QRST,
который значительно отличается от
неэкстрасистолического (длительность
QRS
более 0,11 сек); зубец S
в отведениях V1,
V2,
III, aVF
глубокий и широкий; зубец R
в отведениях V5, V6,
I, aVL
высокий и широкий;
Левожелудочковая
экстрасистола: преждевременный сердечный
цикл представлен комплексом QRST,
который значительно отличается по форме
от неэкстрасистолического (комплекс
QRS
по длительности более 0,11 сек); зубец R
в отведениях V1,
V2,
III, aVF
высокий и широкий, зубец S
в отведениях V5,
V6,
I, aVL
глубокий и широкий;
сегмент ST
в отведениях V5,
V6,
I, aVL
выше изолинии, а зубец T
в этих отведениях положительный; интервал
внутреннего отклонения в отведениях
V1,
V2
свыше 0,03 сек; сегмент S-T
в отведениях V1,
V2,
III, aVF
ниже изолинии, а зубец T
в этих отведениях отрицательный; зубец
P
отсутствует; компенсаторная пауза
полная.
Политопные
экстрасистолы: регистрируются
экстрасистолы, источников которых два
или более, которые локализуются в разных
участках сердца. На ЭКГ появляются
экстрасистолы, имеющие различную форму
сердечных комплексов, различные по
длительности компенсаторные паузы;
предэкстрасистолический интервал
непостоянный (различия интервалов
сцепления экстрасистол могут достигать
0,04–0,08 сек).
Симптомы мерцательной аритмии
Что это такое
Чаще всего у людей встречается такой тип заболевания, как мерцательная аритмия. При этом в работе сердечной мышцы пропадает фаза, на которой сокращаются предсердия. Вместо сокращений возникают подергивания или же «мерцание», что влияет на работу желудочков.
Распространенность
Болезнь известна довольно давно, и по статистике нарушение сердечных ритмов ставят каждому двухсотому посетителю поликлиники.
Часто мерцательная аритмия (МА) появляется как следствие и осложнение ИБС или гипертонии.
МА включает в себя как трепетание предсердий, так и фибрилляцию.
В Великобритании и США были проведены различные исследования этого заболевания, которые показывают, что эта болезнь встречается у 0,4 – 0,9% взрослого населения.
Приступ МА в начале обычно ярко выраженный, затем начинают происходить рецидивы (периодическое выбрасывание крови в аорту).
Заболевание имеет 3 стадии:
- Прекращается без какого-либо лечения. Она не представляет особой опасности и имеет благоприятный прогноз.
- Самостоятельно не прекращается. Сердечный ритм восстанавливается благодаря медикаментозному либо же физиотерапевтическому воздействию.
- Постоянная. Возникает необходимость постоянно контролировать работу сердца во избежание тромбоэмболий.
Мерцательная аритмия сердца может быть пароксизмальной (приступообразной) и постоянной (длительной), лечение обеих форм схожее.
Чаще всего это заболевание сердечной мышцы встречается в результате его ревматического поражения, а также при ожирении или диабете (сахарном), инфаркте миокарда (узнайте, что это такое и каковы последствия), поражении алкоголем.
Влияет на сердечную мышцу и прием различных лекарственных средств, курение, сильные психоэмоциональные нагрузки, частое употребление напитков с кофеином – кофе, крепкий чай, энергетики.
Операции, перенесенные на сердце, врожденные пороки сердца тоже можно отнести к факторам риска.
Большинство эпизодов заболевания МА приходится на пожилой возраст пациента – старше 75 лет. Не у всех удается точно определить причину этого заболевания.
Сердечная патология – одна из самых частых причин. Часто это заболевание встречается, если у пациента когда-либо диагностировались заболевания или нарушения работы щитовидной железы.
Фактор риска у молодых людей – это вредные привычки. Употребление алкоголя в неограниченных количествах и курение очень повышают вероятность заболеть МА.
Как проявляется аритмия? Это зависит от того, в какой форме протекает болезнь, а также от особенности психики человека и общего состояния миокарда.

К начальным признакам этого сердечного заболевания следует отнести периодически возникающую одышку, которая долго не прекращается после занятий спортом, частое сердцебиение, болевые или другие неприятные ощущения. Все это возникает в виде приступов.
Не у всех заболевание переходит в хроническую форму. Приступы могут начаться и изредка повторяться в течение жизни. У некоторых пациентов 2 или 3 приступа мерцательной аритмии переходят уже в хроническую форму. Иногда выявляют заболевание только после тщательного медицинского осмотра.
Клинические проявления патологии во многом зависят от нарушений гемодинамики и ЧСС. Пациенты жалуются в основном на одышку, нарушения в работе органа, которые преимущественно возникают даже при малейшей двигательной активности. Реже больные ощущают тупую и ноющую боль за грудиной.
Важно! Симптоматика патологии при обследовании пациентов самая разнообразная. Не все больные жалуются на плохое самочувствие – довольно большое количество пациентов не считает себя больными или указывает лишь на незначительные нарушения. У пациентов диагностируется сердечная недостаточность, мерцательная аритмия провоцирует побледнение кожи, набухание вен, отечность ног, синеву губ.
При прослушивании у пациентов отмечаются ненормальные сокращения сердца с нарушенным ритмом, разная тональность, которая зависит от продолжительности диастолы. Предшествующая краткая пауза провоцирует первый громкий тон, причем второй либо существенно слабнет, либо полностью пропадает.
Мерцание предсердий не дает гипертонии или гипотонии, пульс остается ритмичным, но при тахисистолической форме пульс отстает от ЧСС.
- резко учащается сердцебиение;
- появляется приступ удушья;
- не хватает воздуха;
- становится трудно вдыхать и выдыхать;
- появляется слабость и дрожь во всем теле;
- увеличивается мочеиспускание;
- повышается потливость;
- руки и ноги становятся холодными;
- больного может охватить паника.
ЧСС является основным критерием состояния больного. Чем больше количество ударов в минуту, тем хуже будет чувствовать себя пациент. В некоторых случаях из-за острой недостаточности сердечного выброса развивается аритмогенный коллапс, когда человек теряет сознание из-за плохого кровоснабжения головного мозга.
До появления ярко выраженной клиники на протяжении длительного времени могут наблюдаться небольшие загрудинные боли, одышка, чувство дурноты. Подобные признаки можно считать предвестниками мерцательной аритмии.
Патология может проявляться в виде небольших приступов, которые поначалу больным либо вообще не ощущаются, либо воспринимаются как временный дискомфорт. Отсутствие лечения аритмии на ранних этапах влияет на снижение работоспособности и появлению осложнений в виде стенокардии, одышки, отека конечностей, увеличения печени, проблемного дыхания. Назначенная своевременно терапия мерцательной аритмии поможет избежать преждевременного износа миокарда.
Мерцательная аритмия: причины, формы, прогноз, признаки, как лечить
Распространенность
Мерцательная аритмия относится к тяжелым патологиям, она имеет существенную причину появления, которую необходимо лечить вместе с самой аритмией.
Среди причин заболевания можно отметить:
- дисфункции в работе эндокринной системы,
- атеросклеротические изменения в сосудах,
- сердечно-сосудистую недостаточность,
- нарушения в организме водно-солевого баланса,
- кардиосклероз,
- нарушения кислотно-щелочного баланса,
- врожденные или приобретенные пороки сердца,
- кардиомиопатии,
- гипертония,
- новообразования сердца,
- почечная недостаточность,
- оперативные вмешательства на сердце и сосудах,
- миокардит.
Выяснить причину заболевания можно после комплексного обследования пациента, причем не последнюю роль в данном вопросе будет играть ЭКГ при фибрилляции предсердий – на ней врач заметит характерные признаки патологии.
Артериальная гипертензия стоит на втором месте после ИБС среди факторов развития мерцательной аритмии. При длительно протекающей гипертензии левый желудочек плохо функционирует во время диастолы. Кроме этого увеличивается его миокард, что способствует гипертрофии левого предсердия и возникновению мерцательной аритмии. В дополнение выделяют другие не менее важные внутренние и внешние причины развития мерцающей аритмии.
Связаны с состоянием сердца и его функционированием. В основном представлены следующими заболеваниями:
- пороками сердца (приобретенными и врожденными), при которых наблюдается расширение (дилатация) предсердий;
- кардиомиопатиями (гипертрофической, и чаще, дилатационной);
- инфекционный эндокардит;
- констриктивный перикардит;
- миокардиодистрофия, развившаяся на фоне алкоголизма и гормональных расстройств (во время климакса);
- миксома левого предсердия;
- пролапс митрального клапана, при котором наблюдается гипертрофия левого предсердия;
- первичный амилоидоз сердца, развившийся после 70 лет.
Структурные изменения сердца – частая причина мерцательной аритмии
Их намного меньше, чем внутренних. Мерцательная аритмия чаще всего провоцируется легочными заболеваниями, которые способствуют развитию хронического легочного сердца.
Причиной может послужить гемохроматоз, проявляющийся сахарным диабетом и пигментацией. При тиреотоксикозе также возникает аритмия предсердий. У некоторых спортсменов отмечается МА на фоне повышенной нагрузки на сердце.
Если у больного невозможно выявить внешние или внутренние причины развития патологии, тогда диагностируется идиопатическая форма мерцательной аритмии.
Причины и лечение пароксизмальной формы фибрилляции предсердий
Распространенность
Показания для госпитализации:
- Пароксизмальная аритмия выявлена впервые.
- Приступ затянулся до семи дней, что грозит развитием тромбоэмболии легочной артерии.
- Пароксизм не был купирован на догоспитальном этапе.
- Определяется постоянная форма, на фоне которой развилась сердечная недостаточность.
- Во время приступа появились осложнения в виде инсульта, инфаркта, отека легкого, острой сердечной недостаточности.
В больнице выясняются причины возникновения патологии, и уточняется форма мерцания. Далее тактика лечения зависит от окончательного диагноза, подтвержденного дополнительными методами исследования и анализами.
Используются препараты, урежающие сердечный ритм и восстанавливающие работу синусового узла. При необходимости применяется кардиоверсия, которая в первую очередь показана при острой недостаточности левого желудочка. Успешное восстановление синусового ритма позволяет предотвратить развитие ТЭЛА. После пациенту назначаются антиаритмические препараты.
Электрокардиоверсия – лечение мерцательной аритмии с помощью электрического тока, применяемое для восстановления синусового ритма. Проводится в экстренных и плановых случаях с задействованием дефибриллятора и наркоза. Экстренная электрокардиоверсия применяется при пароксизмах длительностью до 2 суток и аритмическом коллапсе.
Противопоказания к электрокардиоверсии:
- давняя аритмия (более 2 лет);
- тяжелая сердечная недостаточность с хроническим протеканием;
- нелеченный тиреотоксикоз;
- инсульт или инфаркт в анамнезе больного;
- в полости сердца определяются на Эхо-кардиоскопе тромбоэмболические образования.
Иногда персистирующая мерцательная аритмия не поддается медикаментозному лечению и она не может лечится электрокардиоверсии из-за наличия противопоказаний. В таких случаях она переводится в постоянную форму с дальнейшим лечением согласно протоколу этого заболевания.
Пациенты с этой формой заболевания лечатся с помощью сердечных гликозидов и бета-блокаторов. К первой группе препаратов относится эгилок, коронар, конкор. Ко второй – дигоксин. С помощью медикаментозной терапии урежается сердечный ритм.
При всех формах мерцательной аритмии показаны антикоагулянты и антиагреганты. Особенно при наличии высоких рисков возникновения ТЭЛА. Стандартная доза аспирина в случаях, не подверженных риску тромбоэмболии, составляет 325 мг/сут.
Используется в случае с пороками сердца и при других заболеваниях, когда больным не воспринимаются антиаритмические препараты или проявляется их эффективность.
- Радиочастотная абляция (РЧА) – малотравматичная операция, выполняемая с целью прижигания в предсердиях участков, в которых обнаружен циркулирующий импульс. Для этого используется радио-датчик, расположенный на электроде, вводимый через бедренную артерию. Вмешательство проводится под наркозом и контролем рентгено-телевидения. Выполняется операция незначительное количество времени и считается относительно безопасной.
- Операция “лабиринт”. Выполняется полостное вмешательство, при котором на открытом сердце делаются лабиринтоподобные надрезы. Они помогают перенаправить импульсы, при этом орган функционирует нормально.
- Установка специальных устройств, кардиовертера-дефибриллятора или кардиостимулятора. Эти приборы используются в крайних случаях, когда не помогают другие методы лечения мерцательной аритмии.
Препараты
Купирование приступов пароксизмальной МА проводится с помощью внутривенного введения следующих препаратов:
- Новокаинамид 10%, вводится на физиологическом растворе в дозе 5 или 10 мл. Средство может резко понизить артериальное давление, поэтому назначается, как правило, с мезатоном.
- Аспаркам или панангин в дозе 10 мл.
- Строфантин 0,025% используется в дозе 1 мл для капельного введения на физ. растворе или для струйного.
- Кордарон в дозе 5 мг/кг вводится капельно или очень медленно на 5% глюкозе.
Поляризующая смесь, состоящая из глюкозы, инсулина и раствора калия. При сахарном диабете глюкозо-инсулиновую смесь заменяют физиологическим раствором.
Из антикоагулянтов и антиагрегантов чаще всего используют следующие:
- Кардиомагнил в дозе 100 мг, один раз, в обед.
- Варфарин принимают один раз в день в дозе 2,5-5 мг.
- Клопидогрель в дозе 75 мг, один раз, в обед.
Перечисленные препараты принимаются под строгим контролем параметра свертывающей системы крови.
Если поставлен диагноз мерцающая аритмия сердца и что это такое подробно разъяснил врач, тогда можно применять не только медикаменты, но и народные средства лечения болезни. В частности, рекомендуется согласовать с лечащим доктором и принимать:
- Измельченную траву тысячелистника, из которой готовят настойку и принимать в небольшом количестве не более месяца.
- Грецкие орехи измельчают и вместе с медом принимают перед едой. Курс лечения не менее месяца.
- Укропные семена заливаются кипятком и настаиваются, после отвар процеживается и принимается до еды по трети стакана.
- Успокаивающие отвары и настои из валерианы, боярышника, мелиссы помогут успокоить нервную систему, укрепить сердечно-сосудистую систему.
Лечить острую пароксизму народными препаратами категорически не рекомендуется!
Диетическое питание – важный фактор в лечении мерцательной аритмии. Прогрессировать заболевание может при частом употреблении жареной, жирной пищи, копченых продуктов и сливочного масла. Негативно сказывается на сердечной деятельности излишек уксуса, соли, сахара, специй. Поэтому рацион нужно выстраивать щадящим, богатым на витамины, минералы, полезные для сердца составляющие (льняное масло, грейпфрут, яблоки, рыба, грибы, злаковые, фасоль и бобы).