Оглавление
- 1 Опасна ли тахикардия
- 2 Синусовая тахикардия при беременности
- 3 Тахикардия во время беременности на ранних сроках
- 4 Тахикардия при беременности: норма, отклонения, опасная симптоматика
- 5 Влияние тахикардии на плод
- 6 Требуется ли лечение и какое оно должно быть?
- 7 Диагностика
- 8 Профилактика приступов тахикардии при беременности
- 9 Возможные осложнения
- 10 Патологическая тахикардия
- 11 Как лечить?
- 12 Причины появления тахикардии при беременности
Опасна ли тахикардия
Во время гестации увеличивается объем крови, нагрузка на сердечно-сосудистую систему возрастает. Допускается незначительное физиологическое отклонение показателей от нормы. Опасность представляет состояние, появившееся вследствие болезней.
Если говорить о том, чем опасна тахикардия при беременности на поздних сроках, то следует отметить, что она провоцирует увеличение частоты сердечных сокращений (ЧСС) у плода. Это нарушает его нормальное развитие, грозит преждевременными родами или выкидышем.
В период вынашивания женщине необходимо регулярно посещать гинеколога для контроля своего состояния, поскольку на начальных стадиях тахикардия не ощущается. Соблюдение рекомендаций специалиста спасет беременность и сохранит здоровье матери.
Тахикардия при беременности — это аномалия или норма, опасна ли она? Эти вопросы часто задают женщины. А однозначного ответа на них нет.
Что нужно делать, если во время беременности возникала тахикардия, что можно беременным женщинам при этом состоянии и всегда ли нужно бежать к врачу? Давайте разбираться!
Чем отличается первая от второй? При синусовой тахикардии ритм сердечных сокращений остается прежним — только увеличивается их частота. Пароксизмальную тахикардию чаще называют приступообразной, что и указывает на ее специфику. Какой бы вид тахикардии у беременной женщины ни был обнаружен, ей обязательно надо пройти комплексное обследование сердца.
Наличие тахикардии нередко указывает на проблемы в функционировании сердечно-сосудистой системы, поэтому данное явление ни в коем случае нельзя игнорировать. Важно знать и следующее: если женщина до зачатия ребенка курила, употребляла алкогольные и крепкие напитки, велика вероятность, что процесс вынашивания ребенка будет сопровождаться тахикардией.
Список причин, почему возникает тахикардия у женщин во время вынашивания ребенка, более чем обширен. Учащенное сердцебиение возникает не только в результате роста массы тела и нагрузки на сердце. Тахикардию способно спровоцировать увеличение матки. В это время органы в брюшной полости у женщины смещаются и давят на диафрагму, меняется положение их в организме, а сосуды при этом испытывают рефлекторное влияние.
Избыточное количество гормонов у беременных женщин нередко вызывает заболевания щитовидной железы. Одним из симптомов их начала является тахикардия. Повышенная температура тела, как правило, является результатом протекающих в организме воспалительных процессов. Увеличение температуры тела провоцирует рост числа сердечных сокращений не только у беременных женщин.
- воспаление легких;
- токсикоз;
- внематочную беременность;
- аллергическую реакцию;
- возбудимость нервной системы.
Воспалительные заболевания легких обычно возникают у беременных на фоне ухудшения функционирования иммунной системы организма. Токсикоз и сопровождающая его тахикардия укажут на обезвоживание организма. Если причиной сильного кровотечения стала внематочная беременность, быстро диагностировать наличие или отсутствие патологии поможет наблюдение за частотой сердечных сокращений роженицы.
Данный симптом присутствует, если у женщины есть преждевременная отслойка плаценты или тяжелые травмы внутренних, в том числе и детородных, органов, инфицирование организма, сепсис.
Многие беременные очень удивляются, что они не принимают никаких лекарств, а появляются признаки аллергической реакции. Дело в том, что данный эффект может быть результатом передозировки витаминов, которая усиливает нагрузку на сердце и никакой пользы организму беременной абсолютно не приносит.
Повышенная возбудимость нервной системы довольно часто встречается у беременных и считается в общественном мнении чем-то вроде нормы. Действительно, ЦНС роженицы особенно уязвима, поэтому так важно в это время ограждать женщину от любых травмирующих нервную систему факторов.
Чтобы врачи смогли диагностировать болезнь, роженице необходимо будет сдать общий анализ крови, ЭКГ и ЭхоКГ. Беременной женщине непременно нужно посетить эндокринолога и кардиолога. При обнаружении тахикардии при беременности лечение назначается в зависимости от выявленных факторов, спровоцировавших такую работу сердца.
Если тахикардия связана только с увеличением массы тела во время вынашивания малыша, это неопасно. Более того: учащенное сердцебиение полезно для организма, ведь оно содействует тому, чтобы улучшалось кровоснабжение плода. Кровь роженицы в таких случаях лучше насыщается кислородом и питательными веществами, что положительно влияет и на здоровье будущего малыша.
Что же может сделать в период вынашивания ребенка сама женщина, чтобы избежать приступов тахикардии или уменьшить их силу и длительность. В первую очередь надо избегать любых стрессовых ситуаций. Если женщина находится на первом триместре, велика вероятность, что ей будет назначен прием валерианы, пустырника, тысячелистника.
Отлично укрепляет сердечную мышцу и боярышник. К третьему триместру приступы стенокардии обычно повторяются все чаще, справиться с ними помогут специальные дыхательные упражнения, назначаемые медицинскими специалистами. Чай и кофе из рациона беременной женщины должны быть полностью исключены, ведь они способны доставить здоровью роженицы массу неприятностей. Народная медицина в подобных случаях для борьбы с тахикардией рекомендует употреблять:
- плоды аниса;
- настои из шиповника, лимонной мяты, душицы.
Во время вынашивания ребенка женщина ни в коем случае не должна пренебрегать физическими упражнениями и лечебной гимнастикой, ведь они помогут поддержать организм в тонусе и поставят надежный заслон тахикардии. С данной задачей помогут отлично справиться и специальные упражнения йоги для беременных.
- Аритмия
- Болезни сердца
- Брадикардия
- ВСД
- Гипертензия
- Гипертоническая болезнь
- Давление и пульс
- Диагностика
- Другое
- Инфаркт
- Ишемическая болезнь
- Народная медицина
- Порок сердца
- Профилактика
- Сердечная недостаточность
- Стенокардия
- Тахикардия
Показания и противопоказания к прижиганию сердца
Как проявляется неполная блокада правой ножки пучка Гиса?
Симптомы и лечение хронической сердечной недостаточности
Возможные последствия аритмии сердца
осталось несколько упаковок Плавикс 75 мг N84 из Европы. Ори.
Спасибо за интересную статью. У моей мамы тоже начались проб.
У моего ребенка врожденная портальная гипертензия (в год с л.
Чтобы роды прошли максимально благополучно нужно как можно раньше устранить такое заболевание как тахикардия и симптомы болезни. Первоначально, как уже было сказано, требуется диагностика, без которой категорически запрещено прописывать препараты и принимать их.
Диагностика тахикардии осуществляется различными способами

Диагностика осуществляется различными способами и зависит от состояния женщины и степени проявления тахикардии:
- Первоначально осуществляется консультация у врача, который дает направление на лабораторные анализы. За счет гинеколога проводится подтверждение факта беременности, что особенно важно на ранних сроках, а также он составляет карту с полным заполнением анамнеза, в котором должны быть данные о ранее перенесенных болезнях и о наследственности. Помимо этого, нужно отследить уровень гормона щитовидной железы.
- В большинстве случаев назначают электрокардиограмму и допплерографию, что требуется для диагностики сердечного ритма и выявления его формы.
- Не менее важны исследования ЭкоКг и ультразвуковая диагностика сердечной мышцы, за счет чего можно определить степень нормальности работы сердечно-сосудистой системы.
Могут потребоваться приемы узких специалистов, в частности, эндокринолога, пульмонолога, кардиолога и терапевта.
Ритм сердца здорового человека –ударов в минуту. Количество ударов зависит от состояния нервной и вегето-сосудистой системы, возраста, пола, физической подготовки.
Когда сердечно-сосудистая система беременной женщины подвергается дополнительной нагрузке в связи с жизнеобеспечением плода, частота сердечных сокращений может увеличиться доударов в состоянии покоя. Если сердцебиения не учащаются приступами, не сопровождаются болью в области сердца, тошнотой, головокружением, это закономерное развитие событий. После родов пульс наладится сам без приёма лекарств.
Необходимость врачебного вмешательства требуют приступы увеличения сердечных сокращений свыше 100 ударов в минуту. Поскольку такие приступы могут повышать риск выкидыша, осложнять процесс вынашивания, стимулировать преждевременные роды и развитие патологий у плода, оставлять их без внимания недопустимо!
На ранних срокахстойкая тахикардия развивается редко, в большинстве случаев она провоцируется волнением, курением, приёмом спиртного, неумеренными физическими нагрузками, колебаниями гормонального фона.
Своевременное устранение провоцирующих факторов – залог избавления от тахикардии.
Однако если факторы риска устранены, а тахикардия, начавшаяся с первых недель беременности, не уходит, она может указывать на обострение хронических болезней у беременной или возникновение заболеваний сердца и сосудов.
Обязательно нужно обратиться за неотложной врачебной помощью, если беременная ощущает, что сердце пропускает удары и теряет сознание!
На поздних срокахтахикардия неизбежна, потому бояться её не стоит. Она развивается по естественным причинам – увеличение плода, усиленная работа сосудов, смещение сердца растущей маткой.
А вот если она вызывается вредными привычками, приёмом кофе или медицинских препаратов, побочными эффектами которых является тахикардия, от них необходимо срочно отказаться!
Опасно число сердечных сокращений в покое свыше 100 ударов за минуту, сопровождающееся болью и жжением в области сердца.
Синусовая тахикардия при беременности
Особенностью данного вида тахикардии является повышение сердцебиения, часто которого составляет более 100 ударов в минуту. Очень часто такая наджелудочковая тахиаритмия указывает на наличие метаболических нарушений, может появиться побочная реакция на медикаменты. Сильная нагрузка на организм во время беременности также может стать причиной появления данной патологии.
Синусовая тахикардия при беременности бывает как патологического, так и физиологического характера. Патологическое развитие тахикардии связано с нарушениями синусового узла, который расположен в стенке правого предсердия. При физиологической тахикардии, учащённое сердцебиение является приспособительной реакцией организма.
- нарушения и заболевания сердца и кровеносных сосудов;
- влияние на организм матери гормонов, которые вырабатываются при беременности;
- усиленная нагрузка на сердечные мышцы;
- ускоренный обмен веществ;
- давление, оказываемое на сердце ростом и увеличением матки.
Многие женщины отмечают, что тахикардия на поздних сроках беременности усиливается и может иметь продолжительный характер. С медицинской точки зрения, этот момент объясняется тем, что плод уже сформирован и ему требуется больше ресурсов для обеспечения нормальной жизнедеятельности. Может появляться чувство тошноты, головные боли, неприятные ощущения за грудиной.
При проведении неправильного лечения или его отсутствия вовсе, у беременной начинаются проблемы со сном, женщина испытывает постоянную тревогу, снижается иммунитет и защитная функция организма. При долгом отсутствии лечения такие приступы перерастают в стойкую аритмию, которая, в свою очередь, приводит к сильным скачкам артериального давления. Такие перепады особо опасны в период беременности и могут спровоцировать выкидыш.
Тяжёлое для организма патологическое ускорение ритма сердца. При приступах пароксизмальной тахикардии частота сердечных сокращений превышает 150 ударов в минуту, иногда показатели сердечного ритма достигают отметки 200 ударов. Приступы могут быть кратковременными от пары секунд до нескольких минут, а могут продолжаться на протяжении нескольких часов.
Известны случаи, когда приступы пароксизмальной тахикардии длились несколько суток. Причиной такого состояния является возникновение возбуждающего очага, расположенного в проводящих отделах сердца. В данных отделах генерируется электрический импульс, который спровоцирует сердечные сокращения. В зависимости от месторасположения такого очага, выделяют желудочковую и предсердную тахикардию.
Частота приступов и импульсивность пароксизмальной тахикардии напрямую связаны с источником поражения. Болезненное состояние развивается в считаные минуты и также быстро проходит. При беременности симптоматика пароксизмальной тахикардии может выглядеть следующим образом:
- при общей слабости и вялом состоянии частота пульса превышает 150-220 ударов в минуту;
- состояние на грани обморока, с сильным шумом в ушах и головокружением;
- понижение давления и спровоцированная этим слабость;
- чувство сильного давления на сердце при болях в груди;
- проявления разного рода вегетативной дисфункции (чувство тошноты, головокружение);часто после приступа наблюдается чрезмерное образование мочи;
- изменение цвета и плотности мочи (становится светлой или прозрачной и имеет высокую плотность).
Если вы заметили подобные симптомы у себя, то стоит незамедлительно обратиться к кардиологу или вызвать неотложную помощь. Данное состояние весьма опасно. Так как, желудочковая тахикардия появляется на основании серьёзных сердечно-сосудистых нарушений, таких как: миокардит, инфаркт миокарда или интоксикация организма, спровоцированная применением медикаментозных препаратов.
Предсердная тахикардия может проявляться не только учащённым ритмом сердцебиения. Сопутствующими проявления может быть чувство нехватки воздуха, сильная боль в груди, озноб и частое мочеиспускание. Тахикардия такого рода развивается из-за кислородного голодания сердечной мышцы или нарушений эндокринной системы.
Терапия данного состояния должна проводится под контролем врача. Как правило, при беременности назначаются щадящие препараты, максимально безопасные для здоровья плода. После рождения ребёнка, женщине могут назначить более эффективные препараты или решение проблемы оперативным вмешательством.
Различают три формы тахикардии:
- синусовая, при которой ритм сердца остается прежним, а число сокращений увеличивается свыше 90 ударов в минуту;
- предсердная, супервертикулярная, наджелудочковая, при котором удары учащаются до 140–250, источник находится в предсердиях;
- пароксизмальная, при котором ритм ускоряется до 140–250 сокращений, источник проблемы находится в желудочке сердца.
Синусовая тахикардия – это учащенное сердцебиение, при котором количество сокращений превышает 100 ударов в минуту. Синусовый узел находится в полости правого предсердия, причем достаточно часто эта проблема проявляется в виде наджелудочковой тахиаритмической формы, а если быть точнее, то является следствием метаболического нарушения в организме, а также болезни сердца или же вовсе побочного эффекта от ранее использующихся препаратов.
Патологическая образуется при нарушении в развитии синусового узла, а вторая – это приспособительная реакция.
Симптомы зависят от медицинских показателей организма женщины, от общего состояния здоровья и естественно от того, какие есть сопутствующие болезни сердца. К примеру, если ранее было диагностировано такое заболевание как дисфункция левого желудочка или же порок сердечной мышцы, то в беременность это может привести к наджелудочковой тахиаритмии, болям в области грудины, одышке и учащению сердцебиения.
Синусовая тахикардия – это учащенное сердцебиение, при котором количество сокращений превышает 100 ударов в минуту
Основными причины и факторы того, что возникает такая аритмия сердца, считают:
- Двойную нагрузку на сердечно-сосудистую систему;
- Патологии в развитии сердца и непосредственно сердечно-сосудистой системы;
- Перестройку организма по принципу работы за счет изменения уровня гормонов;
- Повышение обмена веществ;
- Усиление нагрузки на нервную систему;
- Сдавливание сердечной мышцы и других органов за счет роста плода;
- Возникновение интенсивного функционирования жизненно важных органов в организме матери, что требуется для снабжения малыша всеми полезными веществами.

Синусная тахикардия опасна, как и все другие формы, и желательно не тянуть с лечением, чтобы не было последствий для малыша.
Данное состояние характеризуется резким увеличением ЧСС. При этом за минуту сердце делает от 130 до 200 сокращений. Пароксизмальная тахикардия характеризуется приступообразным течением. При этом довольно часто ЧСС самостоятельно снижается до нормы без приема лекарственных препаратов.
При беременности пароксизмальная тахикардия может иметь следующие симптомы:
- шум в ушах;
- резкое головокружение вплоть до полной потери сознания;
- общая слабость и снижение артериального давления;
- затрудненное дыхание, боли и непонятные ощущения в области сердца;
- тошнота и нарушение координации движений.
Тахикардия во время беременности на ранних сроках
Развитию тахикардии сердца при беременности способствуют:
- увеличения объема крови, что вызывает компенсаторное учащение сердцебиения;
- меняется гормональный фон (активизируется выработка эстрогена), что вызывает возбудимость миокарда;
- увеличивается в размерах матка, ограничивая подвижность диафрагмы, повышается брюшное давление и меняется положение сердца.
К факторам риска также относят:
- лишний вес;
- анемия (малокровие);
- аллергические реакции организма на лекарственные и витаминные препараты;
- избыточная функция щитовидной железы;
- бронхиальная астма;
- употребление кофе, чая;
- инфекции и воспаления органов дыхательной системы;
- кровотечения при внематочной беременности, травмах, ранней отслойке плаценты;
- токсикоз, при котором происходи обезвоживание и истощение организма;
- резкое повышение температуры тела (один градус увеличивает частоту сокращений на 10–12 единиц);
- частые стрессы, возбудимость, тревожность;
- инфекции, сепсис;
- вредные привычки — алкоголизм, наркомания, никотиновая зависимость.
Тахикардия при беременности, к сожалению, явление достаточно частое, и причин тому много Тахикардия при беременности может возникнуть как на поздних сроках, так и на ранних. Стоит заметить, что это болезнь, при которой повышается количество ударов сердца в минуту, что может привести не только к дискомфорту, но и к серьезным последствиям как для матери, так и для ребенка. Для беременных главное во время лечить эту патологию, но перед этим проводится диагностика, что должен осуществлять грамотный специалист.
По статистике, тахикардия на позднем сроке – это признак того, что скоро рожать, так как малыш достигает полноценной зрелости и начинает давить на сердечную мышцу. В среднем это ничем не грозит и таблетки нужно принимать только в особенно серьезных случаях, но важно слушать не отзывы мамочек, а доктора, способного дать четкие рекомендации по поводу лечения.
Есть еще причины, которые могут привести к тахикардии:
- Вредные привычки в виде курения и алкоголя, а также потребления напитков с большим содержанием кофеина.
- Прием препаратов, обладающих таким побочным эффектом, как учащение сердцебиения.
- Развитие патологий сердечной мышцы за период беременности.
Причины, приводящие к тахикардии, могут быть самыми разными
Если пить препараты, которые вызывают тахикардию, то велика вероятность образования кровотечения и преждевременных родов. Например, есть капли известные многим людям под названием Нафтизин, которые вполне могут стать причиной образования тахикардии. Казалось бы, лечат они нос, однако сказываются именно на сердце.
Специалисты отмечают огромное количество причин и факторов, которые могут привести к тахикардии у беременной женщины.
- Избыточной массы тела и ожирение;
- Анемии;
- Аллергии на витамины для беременных и любые другие лекарства;
- Проблемы в работе щитовидной железы, что становится причиной повышения тиреодиных гормонов;
- Бронхиальной астмы;
- Инфекции или воспалительных процессов в области легких и бронхов;
- Изменений в положении сердечной мышцы к чему приводит увеличение матки;
- Кровотечений при внематочной беременности;
- Травмирования плаценты;
- Обезвоживания или истощения организма из-за отравления;
- Рвоты;
- Резкого повышения температуры тела;
- Повышенной возбудимости нервной системы;
- Стресса и агрессивного настроя;
- Инфаркта;
- Инфекции, сепсиса, травм;
- Вредных привычек в виде алкоголя и курения;
- Передозировки препарата.

Особенно важно избегать самолечения, как при тахикардии, так и при других проблемах, которые возникают в организме. Стоит заметить, что именно этот момент приводит к большим и серьезным последствиям, которые в большинстве случаев могут быть необратимы. Ученым не удается полностью исследовать основные причины, которые могут привести к тахикардии, а потому основным фактором выделяют повышение уровня гормонов, способных спровоцировать учащение пульса.
Общая причина тахикардии – повышенное содержание в крови беременной гормонов, увеличивающих частоту сердечных сокращений.
Индивидуальными причинами могут стать:
- обезвоживание после токсикоза, который сопровождался частой рвотой;
- перенесение инфекционных заболеваний и повышенной температуры тела;
- воспалительные процессы в органах дыхания, бронхиальная астма;
- заболевания сердца;
- воспаление сердечной мышцы;
- вынужденное изменение положения сердца из-за увеличения матки и её давления на основные сосуды и диафрагму;
- изначально избыточная или растущая масса тела беременной;
- пищевая и медикаментозная аллергия;
- гиперсекреция щитовидной железы;
- снижение уровня глюкозы в крови;
- потери крови после преждевременной отслойки плаценты;
- анемия;
- повышенная нервозность, стрессы, тревожные состояния.
Важно обратить внимание на нюансы приступов, чтобы максимально быстро воздействовать на их причины и оказать нужную помощь.
Если приступ сопровождается дрожанием конечностей, он вызван стрессом, неправильно подобранными медикаментами или их передозировкой.
Если приступам сопутствует снижение массы тела, причина в гормональных колебаниях и требуется терапия для их сглаживания.
Если во время приступа повышено потоотделение, он возник от употребления кофеина или под воздействием препаратов, излишне стимулирующих нервную систему.
- обеспечить доступ свежего воздуха;
- расслабить тело в любом удобном положении: сидя, полусидя, лёжа;
- закрыть глаза;
- глубоко вдохнуть и задержать дыхание, очень медленно выдохнуть – повторить 3-4 раза;
Если приступ не утихает и не наступает облегчение можно попытаться остановить его умелым проведением таких манипуляций:
- сильно закашлять;
- искусственно вызвать рвоту;
- приложить на лицо компресс с холодной водой;
- на 1-2 секунды опустить лицо в ледяную воду.
- Тошнота, рвота, расстройство ЖКТ.
- Головокружение, обмороки.
- Онемение частей тела.
Часто женщины во время беременности замечают у себя повышенное сердцебиение. Даже у молодых девушек может развиваться тахикардия при беременности, лечение ее следует начать как можно раньше, чтобы заболевание не имело серьезных осложнений.
Причины заболевания во время беременности таковы: тахикардия у беременных может появиться при резкой большой прибавке в весе, у женщин с пониженным давлением или при анемии. Виновниками тахикардии у беременных являются курение, частое употребление продуктов, в состав которых входит кофеин, прием алкоголя и некоторых видов сосудосуживающих препаратов.
Основные причины развития тахикардии во время беременности:
- аллергия на определенные медицинские препараты для беременных или витаминные комплексы;
- различные заболевания щитовидной железы, которые способствуют большей выработке гормонов;
- ожирение;
- частые эмоциональные потрясения, депрессия;
- воспалительные процессы на фоне простуды;
- повышение температуры тела;
- заболевания сердечно-сосудистой системы;
- недостаточное количество воды в организме во время токсикоза и при частой рвоте;
- физические нагрузки;
- нарушение плаценты;
- наличие сильной травмы;
- кровотечение в любой системе организма.
- подавленное и сонное состояние, ощущение усталости;
- головная боль, потеря сознания;
- боль в области сердца;
- повышенная раздражительность;
- диарея;
- шум в ушах;
- повышенная потливость;
- снижение артериального давления;
- упадок сил.
Существует 2 вида тахикардии: синусовая и пароксизмальная. Вторая отличается от первой тем, что сердцебиение при ней может достигать 150 ударов в минуту, а бывает даже 220 ударов. Также она сопровождается слабым состоянием организма, головокружением и болью в сердце, могут возникать приступы рвоты. При пароксизмальной тахикардии кожа приобретает синеватый оттенок, беспокоит частое мочеиспускание.
В большинстве случаев тахикардия отмечается в 3 триместре. Уже с 6 месяца частота сердцебиения повышается наударов в минуту. Рекомендуется всем женщинам, которые почувствовали увеличение частоты сердечных сокращений, переключить мысли на что-то иное, чем подсчет сердечных ударов. Через определенный промежуток времени сердцебиение стабилизируется. Не следует заниматься самолечением. Если приступы тахикардии беспокоят довольно часто, то необходимо проконсультироваться у специалиста.
При появлении приступа тахикардии женщине следует лечь или присесть, дышать глубоко, местами задерживая ненадолго дыхание, напрягать мышцы брюшного пресса, стараться не паниковать и отбрасывать все негативные мысли. Можно закрыть глаза и осторожно надавить на глазницы. Необходимо искусственно вызвать рвоту, она существенно облегчит общее состояние организма.
Учащенное сердцебиение может встречаться и у плода. Это может быть связано с заболеваниями матери, с кислородным голоданием организма плода. В таком случае проводят ультразвуковое исследование, и лечение начинается сразу же, чтобы не развился ацидоз.
- избыточная масса тела (ожирение);
- низкий гемоглобин (анемия);
- проявление аллергии на некоторые препараты, назначаемые врачом в период беременности;
- чрезмерное потребление некоторых витаминов;
- астма;
- нарушения деятельности щитовидной железы;
- инфекции лёгких;
- внезапное повышение температуры тела;
- развитие внематочной беременности;
- постоянные стрессы и неисчезающее чувство тревоги;
- нехватка воды в организме (обезвоживание);
- проблемы с плацентой (отслойка);
- внезапные сильные кровотечения любого характера;
- развитие сепсиса;
- побочные эффекты, вызванные лекарственными препаратами;
- сердечная недостаточность;
- инфаркт;
- сильнейшие травмы.
К сожалению, это неполный список причин, которые вызывают тахикардию, поскольку не все они до конца изучены и определены.
Возникновение лёгкой тахикардии можно объяснить тем, что увеличивается объём крови, которые важно «перегнать» сердцу. Это даже в какой-то мере полезно плоду, потому что вместе с кровью он получает необходимый кислород и питательные вещества. Беременная должна следить за общим своим состоянием. Если наряду с тахикардией она ощущает ряд дополнительных симптомов, то визит к врачу откладывать ни в коем случае нельзя. К таким симптомам относятся:
- беспричинная тошнота или рвота;
- боль в области сердца, груди;
- чрезмерная усталость;
- обмороки или часто возникающие головокружения;
- повышенная тревожность;
- онемение конечностей;
- расстройство желудочно-кишечного тракта.
- бронхиальная астма;
- сбои в работе щитовидной железы, при которых происходит повышенный синтез тиреоидных гормонов;
- избыточный вес;
- проявления аллергических реакций на витаминные комплексы препаратов;
- наличие анемии;
- инфекционные заболевания, заражение крови, травмы;
- патологии сердечно-сосудистой системы;
- сильное обезвоживание или истощение организма, которое может возникнуть вследствие токсикоза;
- изменение расположения внутренних органов, которое происходит из-за постоянного давления, оказываемого растущей маткой;
- вредные привычки и неконтролируемый приём медицинских препаратов.
Тахикардия при беременности: норма, отклонения, опасная симптоматика
I триместр – встречается редко. Основание — гормональная перестройка и волнение от нового положения;
II триместр – развивается не как отдельное заболевание, а как следствие основного источника раздражение. Встречается крайне редко, основание – пороки развития сердечной мышцы.
III триместр – с начала 6 месяца является нормальным процессом при отсутствии дискомфортных ощущений. Основание – увеличившаяся матка, которая сдавливает расположенные вокруг органы.
Иногда сердцебиение бывает очень интенсивным, частота ударов в минуту может достигнуть 120. Женщина может почувствовать слабость, головную боль, головокружение и тошноту. Может появиться онемение в различных частях тела, боль в груди и рвота.
Бывают случаи посинения кожных покровов. Если у беременной случился такой приступ, ей обязательно нужно обратиться к врачу. Желательно оставаться под наблюдением врача до окончания беременности.

Нужно насторожиться, если приступы не отягощены недомоганиями, но повторяются слишком часто и длятся долго. Такие симптомы могут свидетельствовать о проблемах с сердцем.
Тревожным признаком является тахикардия на первых месяцах беременности. Особенно в случаях, когда приступы сопровождаются другими неприятными ощущениями. В таком случае нужно немедленно обращаться к врачу.
Рожать естественным способом женщинам, у которых тахикардия обусловлена проблемами со здоровьем, не рекомендуется.
Многие женщины не обращают внимания и не придают значения симптомам, связанным с тахикардией. С одной стороны, это правильно, однако, при часто возникающих приступах необъяснимого изменения состояния здоровья все же необходимо насторожиться. Незначительное повышение ЧСС при беременности является вариантом нормы. Это связано с увеличение объема крови, проходящей через сердце и необходимостью обогащения ее кислородом.
К опасным симптомам тахикардии во время беременности, при которых обязательна консультация специалиста, являются:
- частые головокружения;
- рвота и изменения работы желудочно-кишечного тракта в виде поносов или запоров;
- онемение частей тела;
- боли в области сердца.
Тахикардия при беременности проявляется такими симптомами:
- учащается сердцебиение;
- в области сердца возникает боль;
- кружится голова;
- появляется слабость, быстрая утомляемость;
- меняется режим мочеиспускания.
Эти проявления возникают автономно или в комплексе. Состояние неопасно, если приступ длится 5–10 минут. Но и кратковременное недомогание — повод для обращения к доктору.

Патологическая тахикардия у беременных связана с анемией, при которой уровень гемоглобина опускается ниже 110 г/л, а также с кровопотерей.
Синусовая и параксиальная тахикардии имеют один важный общий признак — учащенное сердцебиение.
Оно же является и основным симптомом обоих заболеваний. Нередко во время усиленного сердцебиения беременная испытывает боль в области сердца и грудной клетки. В это же время может наблюдаться онемение частей тела. Роженицы, страдающие тахикардией, как правило, жалуются на чрезмерную усталость, вялость, апатию. Некоторые пациентки, наоборот, чувствуют нервозность, беспокойство, ощущение тревоги, страха.
Если приступы тахикардии редки, вылечить их очень просто — достаточно создать для беременной женщины успокаивающую релаксирующую атмосферу. При отсутствии внешних раздражающих факторов приступы обычно довольно быстро проходят. Важно еще знать, что есть такой вид тахикардии, как патологическая, о наличии у себя которой большинство пациентов мужского и женского пола обычно и не подозревают.
Внешние проявления заболевания имеют особенности, зависящие от его разновидности, локализации и срока беременности. Общие симптомы тахикардии у беременных:
- приступы учащенного сердцебиения;
- жжение и боли в сердце;
- иррадиирущие боли в левую лопатку, брюшную полость, горло, челюсти;
- тошнота и/или рвота;
- поносы;
- головокружения, обмороки;
- онемение конечностей;
- слабость, сонливость.
Следует придерживаться профилактических мер для того, чтобы уменьшить количество приступов тахикардии. Сюда относятся:
- выполнение физических упражнений, зарядка по утрам, прогулки на свежем воздухе, они способствуют повышению устойчивости сердцебиения;
- соблюдение правильного режима питания;
- снижение лишнего веса, благодаря чему уменьшится воздействие на сердце;
- полноценный ночной сон (не менее 8 часов);
- ограничение себя от нервных нагрузок;
- использование йоги, цигун, медитации для улучшения эмоционального состояния;
- посещение бассейна, занятия плаванием;
- меньшее провождение времени перед телевизором и за компьютером
- исключение из рациона питания жирных и острых блюд, продуктов с большим количеством сахара и соли;
- отказ от вредных привычек: курения и приема алкогольных напитков.
Если женщина не обратилась к специалисту во время, не был поставлен диагноз и лечение не проводилось, то от длительной тахикардии может развиться хроническая форма сердечной недостаточности, нарушится правильная работа органов кровеносной системы, появится риск возникновения инфаркта. Могут образовываться тромбы, что способно привести к ишемическому инсульту.
Чтобы определить уровень тахикардии, нужно пройти диагностические исследования (электрокардиография), получить консультацию у кардиолога и эндокринолога.
Копирование материалов сайта возможно без предварительного согласования в случае установки активной индексируемой ссылки на наш сайт.
- стрессовое состояние;
- физические нагрузки;
- чрезмерное употребление черного чая, кофе, алкоголя;
- курение;
- острые воспалительные процессы, которые сопровождаются лихорадкой;
- изменения в гормональном фоне.
Физиологическая тахикардия не требует медицинского вмешательства и проходит сама собой после устранения вызвавшей ее причины. Патологическая проявляется при серьезных сбоях в работе систем организма и без своевременной терапии способствует возникновению серьезных последствий.
Болезненное учащение сердечного ритма узнают по таким симптомам:
- быстрая утомляемость, упадок сил;
- дискомфорт в области грудной клетки;
- необоснованная тревожность;
- биение сердца ощущается даже без специального обследования.
Длительное течение болезни усугубляется потерей аппетита, нарушением сна, обмороками. Требуется обязательная коррекция состояния во избежание развития инфаркта миокарда, сердечной недостаточности.
Считать тахикардию признаком беременности на ранних сроках было бы неверно. В первом триместре это симптом патологии или последствия образа жизни, а не физиологическая закономерность. Иногда женщина ощущает пульсацию в животе, учащение сердцебиения и предполагает зачатие. Но с равным успехом это может быть проявлением миомы или других опухолей, вздутия живота, предменструального синдрома.
Более достоверный метод определения беременности в домашних условиях — тест на уровень ХГЧ (хорионического гонадотропина человека) в моче. После закрепления эмбриона на стенке матке количество гормона начинает расти. Его и обнаруживает нанесенный на тест-полоску индикатор.
Другие предполагаемые предвестники беременности могут оказаться симптомами болезни. Набухание груди, отсутствие менструации в течение месяца, ощущение пульсации в животе — это серьезный повод для консультации гинеколога.
Влияние тахикардии на плод
В первые месяцы беременности приступы тахикардии несвойственны женщинам, но, тем не менее, она может всё-таки проявляться. Вызвать её могут вредные привычки, изменения гормонального фона.
В этот период появления тахикардии может привести к появлению устойчивых хронических заболеваний, которые нанесут серьёзный вред как матери, так и плоду. Чтобы исключить негативное влияние тахикардии, следует при приступах расслабиться, дышать ровно, лучше всего лечь, закрыв глаза. Принимают также успокоительные, но только по назначению врача, и обязательно на растительной основе. При возникающей тахикардии иногда следует вызывать врача, если она сопровождается симптомами:
- во время приступа возникают резкие боли, появляется страх, тревога, резко ухудшается общее состояние;
- сильное головокружение и тошнота;
- в случае проявления признаков пароксизмальной тахикардии (сердце пропускает удары во время приступа).
Во второй половине беременности приступы тахикардии уже характерны каждой беременной женщине. Это достаточно просто объяснить.

Растущий плод влияет на общие размеры матки, она быстро увеличивается, что провоцирует небольшое смещение сердца. Это естественный процесс, который характерен каждой женщине, ожидающей ребёнка, поэтому для особой тревоги поводов нет.
Тахикардию может спровоцировать приём медикаментозных средств, об этом следует сразу же предупредить акушера-гинеколога, игнорирование может вызвать преждевременные роды.
Тахикардия — распространенное явление, особенно в 3 триместре беременности. На ранних сроках тахикардия при беременности наблюдается редко, а вот на поздних — с шестого месяца — отклонения показателя от нормы в некоторых случаях достигает 20 ударов.
Это связано с нагрузками, которые испытывает сердце матери. Так, организму необходимо обеспечить больший приток крови к матке. Благодаря этому плод получает достаточно питательных компонентов.
Но все же тахикардия — коварное явление, которое нельзя оставлять без внимания. Ведь иногда ее вызывают обострившиеся недуги, болезни сердца и сосудов. Это угрожает жизни и матери, и плода. Также возможны сложные роды.
В норме у новорожденных сердечные сокращения достигают 145 ударов в минуту, в месячном возрасте 180, а после года приходят в норму. Это физиологический процесс, который контролируют участковые педиатры. При отклонении ими назначаются дополнительные обследования у кардиолога.
Наджелудочковый вид заболевания (встречается чаще) проходит с возрастом, без врачебных мероприятий.
Заподозрить патологические сердечные процессы у детей возможно при появлении болевых ощущений в области сердца. А также частые обмороки, одышка и головокружение.
Требуется ли лечение и какое оно должно быть?
Беременным важно ежедневно хорошо высыпаться и отдыхать, им запрещают курить, употреблять спиртное, рекомендуют специальные упражнения, позволяющие бороться с лишним весом.

В отдельных случаях назначают успокоительные средства, а также комплекс минералов и витаминов. К самым безобидным успокоительным средствам относятся валериана, пустырник и Магне В6. Если же тахикардия вызвана другими заболеваниями, тогда назначают специальные антиаритмические средства.
Кроме седативных лекарственных препаратов существует много лекарственных средств, которые предназначены для лечения тахикардии. Однако, у этих препаратов разный механизм воздействия на организм, поэтому назначать их может только лечащий врач. Например:
- при тахикардии наджелудочного типа врач может рекомендовать периодический приём препарата «Верапамила»;

Верапамил в таблетках
- «Аденозим» — это лекарственный препарат, который почти мгновенно нейтрализует симптомы тахикардии. Но приём этого лекарственного средства во время беременности крайне нежелателен и происходит только под контролем врача.

Препарат Аденозим
- для нормализации предсердечного и желудочного ритмов может использоваться препарат «Ритмилен».
Хорошо помогают народные средства в борьбе с тахикардией.
Настойка мелиссы помогает улучшить эмоциональное состояние: 100 г мелиссы заливают чистым спиртом и настаивают в течение десяти дней. Затем чайную ложку настойки добавляют в полстакана воды и выпивают четыре раза в день.
Травяной сбор, состоящий из пустырника и валерьяны, отлично влияет на эмоциональное состояние, повышает устойчивость к стрессовым ситуациям.

Самым вкусным средством народной медицины для лечения тахикардии считается смесь лимона, мёда и разных видов орехов. Все эти составляющие следует смешать в равных частях и дать настояться 7 дней в тёмном месте. Принимать эту смесь надо два раза в день (утром и вечером) по одной чайной ложке. Терапевтический эффект этого средства довольно легко объяснить – мёд стимулирует кислородный обмен сердца, лимон (а именно витамин С) способствует укреплению сердечной мышцы. А орехи являются источником витаминов, микроэлементов и других полезных веществ, которые так необходимы организму во время вынашивания ребёнка.
Цикорий – это уникальное лекарственное растение, употребление отваров из которого стимулирует циркуляцию крови, уменьшает её вязкость, отлично снижает кровяное давление, способствует снижению частоты сокращения сердечной мышцы. Благодаря таким уникальным свойствам регулярный приём настоя корня цикория (но не более 2 стаканов в день) существенно снижает частоту приступов тахикардии без дополнительного использования лекарственных препаратов традиционной медицины.
При тахикардии отлично помогает снизить количество приступов смесь измельчённых плодов боярышника и шиповника с обычным зелёным чаем. Чайную ложку этой смеси заваривают как обычный чай и пьют два раз в день. Кроме лечебных свойств такой чай обладает и общеукрепляющим действием.
- Отвар цикория стимулирует циркуляцию крови
- Мёд, орехи и сок лимона — настоящая кладезь витаминов
- Мелисса благоприятно действует на работу сердца
- Зелёный чай с боярышником
- Шиповник
Ввиду того, что в первые месяцы беременности тахикардия появляется по причине повышения гормонального фона, для предотвращения повышения ЧСС целесообразен прием успокоительных препаратов. На последних сроках эффективны витамины и минералы. Это обусловлено усиленным ростом плода и повышенной необходимостью в питательных веществах.
Лечение тахикардии возможно двумя способами: в условиях стационара и в домашних условиях.
Стационарное лечение показано при патологических изменениях, угрожаемых жизнью и здоровью беременной и плода.
Устранить физиологическую тахикардию при беременности невозможно, потому как увеличенная матка оказывает свое действие на сердечные ритмы.
Что можно принять от сердца при беременности:
- отвары из лекарственных трав (ромашка мелисса);
- успокоительные средства: «Персен», НовоПассит», «Пустырник Форте», не спиртовые настои боярышника или шиповника, Валидол под язык;
- для восполнения запаса витаминов: препараты магния и калия (Магнелис, Магний В6).
Если тахикардия не влияет на работоспособность беременной, и не проявляется соответствующей симптоматикой, ограничиться можно в приеме витаминных комплексов.
Приступ учащенного сердцебиения может настигнуть внезапно, когда женщина находится дома одна и нужно самостоятельно оказать себе помощь. Что делать при тахикардии во время беременности? Врачи рекомендуют следующие приемы:
- Обеспечить себе доступ свежего воздуха — выйти на улицу, сесть у открытого окна.
- Сделать несколько медленных глубоких вдохов-выдохов.
- Из лекарств можно принять валерьянку.
- Использовать воздействие холодом на лицо — умывание, компресс. Можно на несколько секунд обмакнуться в ледяную воду.
Восстановить душевное равновесие поможет чашка чая, вязание, чтение. Общеукрепляющий эффект имеет специальная гимнастика для беременных. Следует обратить внимание, что на каждый триместр рекомендуется свой комплекс упражнений.
Эпизодические учащения сердцебиения во время беременности не несут угрозы здоровью. Достаточно полноценного отдыха, чтобы улучшить самочувствие. Контроля со стороны медиков и коррекции требует ЧСС, которая беспричинно повышается. Лечение тахикардии у беременных проводится с учетом срока гестации и состояния пациентки.
На первом и втором триместре учащение ритма сердца чаще всего вызывает нестабильный гормональный фон. Лечение заключается в применении седативных лекарств растительного происхождения и препаратов, укрепляющих иммунную и сердечно-сосудистую систему. На третьем триместре в дополнение к успокоительным, используют комплексы микроэлементов и витаминов.
Медикаменты от тахикардии сердца при беременности назначает лечащий врач. Применяют такие группы препаратов:
- Седативные средства. Предпочтение отдается лекарствам на растительной основе: Магний В6, Валериана в таблетках и настойкой, Магнерот, Боярышник, Ново-Пассит. Показанием для их применения является тахикардия при беременности.
- Антиаритмические лекарства — например, Пропранолол. Эти препараты способствуют нормализации частоты сердцебиения.
Лечение желудочковой и пароксизмальной видов тахикардии при беременности необходимо проводить в стационаре. Если приступ случился дома, будущей матери следует принять Валидол, выйти на свежий воздух. В больнице медики продолжают терапию аритмическими препаратами в форме таблеток и внутривенных инъекций.
Как уже говорилось, лечение проводится в зависимости от причин и провокаторов, которые приводят к учащённому сердцебиению. У большей половины женщин симптомы и тахикардия проходит самостоятельно. Иногда получается помочь организму преодолеть такое состояние, для этого необходимо хорошо высыпаться, правильно питаться и забыть о нервных переживаниях и стрессовых ситуациях. При этом не рекомендуется самостоятельно подбирать медикаментозные препараты и заниматься самолечением.
Стоит отметить, что учащённое сердцебиение, которое начинается просто на ровном месте и длится долгое время является показанием к консультации врача. Так, уже после полного осмотра доктор либо успокоит вас своим вердиктом и скажет, что симптоматика не несёт опасного характера, либо при выявлении патологических причин появления тахикардии — назначит лечение.

Лечение должно быть направлено не только на снятие основного проявления — быстрого сердечного ритма, но и должно предотвращать возможные рецидивы и улучшать общее состояние беременной. В случаях, когда причина заболевания остаётся не найденной, медики используют различные методики, с помощью которых удаётся вернуть организм в нормальное состояние и снизить частоту сердечного ритма.
- при обнаружении данного патологического состояния на первых сроках беременности, женщине нужен полный физический покой и отдых. В большинстве случаев, тахикардия на этом этапе вызвана гормональными перестройками организма. Для снятия такого симптома, как частое сердцебиение используются седативные и поддерживающие сердечную систему препараты на растительной основе. Например, экстракты валерианы, боярышника и шиповника;
- при развитии приступов во втором триместре, лечение и рекомендации медиков по улучшению состояния не отличаются от тех, которые давались женщине в начале беременности;
- на последних сроках, как правило, тахикардия достигает своего пика, приступы становятся периодичными и мучительными. Для лечения применяются комплексы седативных средств и витаминов.
Будьте внимательны! Даже после консультации врача и полного осмотра, инструкции к назначенным препаратам необходимо читать перед их приёмом.
Если у беременной нет никаких заболеваний сердца, лечение осуществляется с помощью успокоительных средств и витаминов. Как правило, назначаются витаминные комплексы с повышенным содержанием калия и магния.
Если не лечить такое состояние, у беременной может появиться нервозность, раздражительность, нарушится сон. Тахикардия может быть признаком голодания плода. Если ее не лечить, малыш может недополучать необходимых веществ. Поэтому игнорировать проблему нельзя. Даже при легких и кратковременных приступах тахикардии беременной нужно обратить внимание на свой режим дня и рацион.
Будущей маме надо побольше гулять, желательно в утренние часы, когда воздух чище. По возможности выезжать на природу, в лес. Пересмотреть свой рацион. Сбалансировать его таким образом, чтобы в нем были все необходимые витамины и микроэлементы. Не готовить тяжелых, трудноперевариваемых блюд. Не есть много на ночь.

Если есть малейшие подозрения на патологию сердечно-сосудистой системы, врач назначит электрокардиограмму, УЗИ сердца и другие исследования работы сердечно-сосудистой системы. Также врач может назначить анализ крови на определение уровня гормонов.
- Когда любые лекарства особенно опасны
- О симптомах и мерах борьбы
- Опасно или неопасно данное явление
Диагностика
Основным методом диагностики при учащенном сердцебиении у беременных является электрокардиография. Преимущества ЭКГ в том, что она абсолютно безвредна для плода и будущей мамы, а также достаточно информативна: полученные результаты позволяют весьма точно установить диагноз.
В большинстве случаев учащенное сердцебиение при беременности возникает в рамках синусовой тахикардии. Такое нарушение ритма не требует специального лечения и проходит самостоятельно после рождения ребенка.
Для подтверждения синусовой тахикардии уточняются симптомы нарушения сердечного ритма: чаще оно возникает после еды, усиливается в положении лежа, в душном помещении, бывает связно с эмоциональным состоянием. Все эти признаки называются экстракардиальными и не имеют отношения к сердечно-сосудистым патологиям.
В дополнение к электрокардиограмме, при диагностике нарушений сердечного ритма, могут быть назначены следующие виды обследований:
- УЗИ сердца и сосудов;
- УЗИ щитовидной железы;
- общий анализ крови и мочи;
- анализ крови на выявление концентрации гормонов.
Особенно часто эти обследования назначаются, если в анамнезе у женщины есть сердечно-сосудистые, эндокринные, инфекционные заболевания. В сочетании с синусовой тахикардией они могут привести к истощению миокарда.
Лечение тахикардии при беременности нужно в тех случаях, когда она вызвана заболеванием сердца, сосудов, щитовидной железы, аллергией, инфекцией или воспалением. Проводится комплекс диагностических процедур, и узкий специалист (кардиолог, эндокринолог, аллерголог и т. д.) назначает необходимые препараты.
Если же учащенное сердцебиение вызвано физиологическими изменениями в организме женщины, связанными с беременностью, то специального лечения не требуется. Необходимо устранить все факторы, которые могут спровоцировать тахикардию: скорректировать питание, исключив из него продукты с кофеином, увеличить поступление железа в организм, нормализовать режим дня, освоить навыки релаксации и самоконтроля, избегать источников стресса.
Можно воспользоваться народными средствами, которые оказывают легкое успокоительное действие: принимать настой мелиссы, ландыша, шиповника, чабреца, ромашки, боярышника, тысячелистника, мяты, фенхеля, валерианы. Подробнее о применении Валерианы при беременности→
Но перед тем как приготовить такой напиток, нужно прочитать инструкцию к лекарственному растению. Некоторые из них при беременности разрешено употреблять в ограниченном количестве (например, ромашку).
При обращении к врачу с подозрением на развитие тахикардии стоит быть готовой к ряду лабораторных исследований, которые помогут выявить причину и степень опасности патологии. Так, в настоящее время для диагностики тахикардии применяются:
- Сдача анализов крови и мочи. Непременно делается анализ, направленный на установление количества гормонов, вырабатываемых щитовидкой;
- Консультация у кардиолога, которая включает в себя проведение электрокардиограммы и доплерографии, которые направлены на измерение сердечного ритма и позволяют диагностировать наджелудочковую тахиаритмию;
- УЗИ сердца — обязательная процедура, с помощью которой специалисты могут установить сбои в работе сердечной системы и выявить патологии;
- По результатам всех анализов и проводимых исследований врач выписывает заключение. В таком заключении указывается: причина обращения, данные о пациентке, срок беременности, обнаруженные патологи и причины развития тахикардии. А также доктарами назначается лечебная терапия, которая подбирается с учётом всех особенностей организма женщины и сроком беременности. Как правило, назначаются препараты, которые не оказывают пагубного влияния на развитие плода. Кроме медикаментозных препаратов, женщине даются указания, которые помогут справиться с приступами и предотвратить их. Часто, все лечение сводится к устранению причин развития тахикардии и многое в этом процессе зависит от самой пациентки.
При обращении беременной с жалобами на тахикардию проводится ряд лабораторных и инструментальных исследований:
- анализ крови (общий) для уточнения уровня эритроцитов и гемоглобина — для исключения заболеваний крови (лейкемии, анемии и др.);
- анализ крови содержание гормонов для определения функции щитовидной железы;
- анализ мочи — на предмет продуктов распада адреналина;
- электрокардиограмма (ЭКГ), в том числе по Холтеру (суточное наблюдение) — выявляет сердечные патологии;
- реография — определяет состояние кровеносных сосудов, их тонус, эластичность, кровенаполнение;
- пробы с нагрузкой — помогают оценить состояние миокарда;
- эхокардиограмма или ультразвуковое исследование сердца для оценки состояния сердечной мышцы, клапанов, наличие пороков, других хронических заболеваний.
Кроме обследования женщины, отслеживают состояния плода. Полезно сделать УЗИ сердца плода при беременности, о котором вы можете прочитать в отдельной статье.

Определить степень опасности тахикардии можно методом проведения лабораторных и диагностических исследований, к которым относятся:
- электрокардиография;
- эхокардиографическое обследование;
- допплерография (если возникают подозрения по поводу порока сердца);
- консультации кардиолога и гинеколога.
Гинеколог может назначить дополнительное обследование у других узких специалистов (пульмонолога, хирурга, эндокринолога).
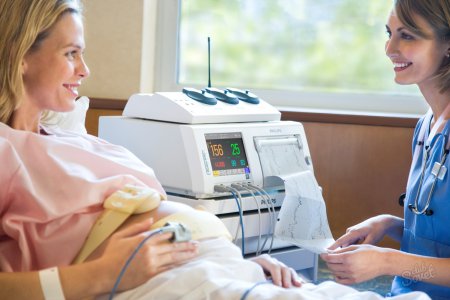
При возникновении тахикардии во время беременности обязательно необходимо определить уровень гемоглобина и эритроцитов. Для этого женщине нужно сдать общий анализ крови. В случае отсутствия отклонений следующим этапом является определение уровня тиреотропных гормонов (гормонов щитовидной железы).
Помимо этого, обязательно выполнение электрокардиограммы (ЭКГ) для определения типа тахикардии. Иногда назначают доплерографию. При помощи эхокардиографии или УЗИ изучаются клапаны сердца и сердечные камеры.
После получения всех результатов диагностики врачом принимается решение о назначении максимально эффективного, но минимально влияющего на будущего ребенка лекарственного препарата.
Для опровержения развития патологического состояния учащенных сердечных ударов, проводится ряд диагностических исследований.
В первую очередь жалобы на учащенное сердцебиение поступают лечащему врачу акушеру гинекологу.
Лабораторная диагностика включает в себя следующие параметры исследования:
- определение количества эритроцитов и гемоглобина в крови беременной автоматизированным способом;
- подсчет количества лейкоцитов и оценка качества и количества тромбоцитов в периферической крови;
- анализ крови на гормоны щитовидной железы;
- общий анализ мочи.

ЭКГ исследование:
- проводится суточный мониторинг, фиксирующий количество сердечных сокращений;
- электрокардиограмма с расшифровкой.
Ультразвуковая диагностика:
- ЭХО-КГ;
- УЗИ сердечной мышцы с оценкой состояния клапанов, для исключения порока в развитии и строении миокарда.
Кроме того, аппаратное исследование миокарда позволит идентифицировать тахикардию от сердечных патологий: кардиосклероз, микроинфаркт, аритмия (в частности мерцательная).
Профилактика приступов тахикардии при беременности
Внимательное отношение беременных к здоровью снижает вероятность осложнений. Профилактика тахикардии включает такие шаги:
- наблюдение за массой тела и ее изменениями;
- физическая активность, тренировки, созданные для этой категории женщин;
- здоровое питание, в котором есть достаточно нужных организму матери и ребенка витаминов и минералов;
- благоприятная морально-психологическая обстановка, отсутствие конфликтов, неприятных ситуаций;
- отказ от вредных пристрастий — алкоголя, курения, а также от кофеина, стимулирующего нервную систему.
Но при первых настораживающих симптомах следует сразу обратиться к врачу. Ведь организм каждого человека индивидуален. Невозможно угадать, каким будет сценарий в каждом конкретном случае.

Если приступы всё-таки появились, то стоит пить больше воды и научится нескольким техникам релаксации. Это может быть как дыхательная гимнастика, так и некоторые асаны йоги, разрешённые при беременности. Хороший сон и отдых играют немалую роль в поддержании состояния организма. Рекомендуется больше времени проводить на природе или свежем воздухе, спать в хорошо проветренной комнате.
Если же профилактические меры не помогают и частота приступов растёт, а их длительность увеличивается, то необходима консультация врача. Стоит понимать, что агрессивной терапии приступов, во время беременности не стоит ждать, медики лишь научат вас справляться с приступами и предотвращать их рецидивы.
Основную часть рациона должны составлять свежие фрукты и овощи. Пить рекомендуется чистую воду или натуральные соки, которые не содержат консервантов и красителей. На время стоит отказаться от газированных напитков и кофе. Жирная, острая, экзотическая пища — под табу. Важен также способ термической обработки употребляемой пищи, так стоит отдавать предпочтение блюдам, которые приготовлены на пару.
В питание стоит включать продукты, содержащие витаминные комплексы и микроэлементы. При этом стоит учитывать степень усвояемости таких продуктов. Здоровое питание — залог здоровья женщины и правильного развития плода во время беременности.
Для предупреждения тахикардии довольно часто достаточно просто нормализовать режим активности женщины. Для этого, помимо адекватного отдыха и регулярных прогулок на свежем воздухе важно контролировать собственный вес. С самого начала беременности можно начинать выполнять специальные комплексы физических упражнений для поддержания своего тела в тонусе.

Правильное питание во время вынашивания подразумевает ограничение жирной и соленой пищи. Потребление сладкого также стоит снизить. В рацион необходимо добавить каши овощи и фрукты. Глубокое спокойное дыхание позволить нормализовать вегетативную нервную систему и предотвратить появление тахикардии.
Некоторые варианты тахикардии могут вызвать потерю сознания. Поэтому важным является изучение и выполнение определенных методик для предотвращения обмороков. К ним относятся следующие мероприятия:
- выйти на свежий воздух или обеспечить повышенный доступ такового;
- смочить лицо и шею водой;
- занять максимально возможное горизонтальное положение (присесть или прилечь).
С каждым новым днём во время беременности нагрузки на организм возрастают, поэтому следует заранее побеспокоиться, как помочь собственному организму справиться с ними:
- регулярные занятия лечебной оздоровительной гимнастикой;
- строгий контроль веса;
- организация правильного питания;
- соблюдение здорового образа жизни.
Своевременное посещение врача сможет уберечь от серьёзных нежелательных последствий. Беременная женщина должна чётко соблюдать все предписания, чтобы обеспечить нормальное функционирование всех своих органов и будущего ребёнка в том числе.
Понимая, что беременность является нагрузкой для организма, необходимо заранее к ней готовиться. Желательно за несколько месяцев до планируемой беременности пройти профилактический осмотр в поликлинике и выяснить состояние своего здоровья. Если выявлены какие-то заболевания или предрасположенности, рекомендуется максимально восстановить здоровье.
Во время беременности необходимо сообщить гинекологу обо всех проблемах со здоровьем. Врач может назначить превентивное лечение, которое не даст развиться заболеванию во время беременности.
С первых месяцев беременности нужно заниматься лечебной гимнастикой. Строго контролировать набор веса. Очень полезно беременным плавать в бассейне. Такая физическая нагрузка поможет поддерживать организм в хорошей физической форме. Плаванье также успокаивает нервную систему и расслабляет, имеет легкий закаливающий эффект. Полезны регулярные пешие прогулки в парке или в лесу.
Многие беременные пытаются совмещать карьеру и вынашивание ребенка.
Интенсивный рабочий график, стрессы и недосыпания могут надорвать здоровье как матери, так и ребенка. Женщине необходимо на время отказаться от амбиций и уделить время себе и малышу. Крепкое здоровье мамы и новорожденного будет лучшей наградой.
Если у беременной женщины нет заболеваний, способных вызвать учащение сердцебиения, то предупредить приступы тахикардии можно при помощи профилактических мер:
- сбалансировать питание, придерживаться растительно-молочной диеты;
- отказаться от любых источников кофеина: кофе, какао, шоколада, каш быстрого приготовления (в некоторые из них производители добавляют кофеин);
- обеспечить организм регулярными дозированными нагрузками (подойдут пешие прогулки, плавание);
- избегать чрезмерных физических нагрузок, к которым организм не привык;
- овладеть навыками релаксации и расслабления (дыхательными техниками, асанами йоги, аутотренингом и т. д.);
- избегать источников стресса, который нередко развивается при просмотре фильмов и передач со сценами насилия, а также при общении с большим количеством людей;
- нормализовать водно-солевой баланс, выпивая около 1,5 литров воды в сутки;
- придерживаться режима дня, в котором на сон отведено 8-10 часов;
- принимать препараты с кальцием, калием, магнием.
Учащенное сердцебиение при беременности на ранних сроках – явление редкое. Как правило, этот симптом нарастает со 2-го триместра. Сначала возникают редкие нарушения ритма, ближе к родам они могут участиться. Прогноз в большинстве случаев положительный.
Физиологическая тахикардия носит временный характер и исчезает после рождения ребенка. Она никак не сказывается на здоровье женщины и развитии ребенка.
Если учащение сердцебиения является симптомом заболевания, то предположить, как оно повлияет на плод и течение беременности нельзя. В этих случаях необходимо обследование и индивидуальная консультация специалиста. Для предупреждения таких состояний важно выявить существующие патологии еще на этапе планирования беременности.
Как правило, учащенное сердцебиение при беременности является физиологическим: оно вызвано естественными изменениями в организме будущей мамы, не требует специального лечения и полностью проходит после родов. Когда тахикардия является симптомом другого заболевания, необходима профессиональная диагностика и лечение.
Возможные осложнения
Опасность изменения сердечной деятельности в виде повышения ЧСС зависит от ряда факторов. К ним относятся:
- возраст беременной;
- гестационный срок;
- наличие сердечной патологии.
В последнем случае возможно развитие наджелудочковой тахикардии, что может крайне негативно сказаться на будущем здоровье матери. Если же тахикардия физиологическая, то прогноз в основном благоприятный.
Любая длительно протекающая тахикардия должна насторожить будущую маму. Частые приступы также подразумевают необходимость медицинской диагностики патологии. Таким образом, можно сказать, что тахикардия при беременности в большинстве случаев является физиологической, не требует специального лечения и имеет благоприятный прогноз.
При тахикардии, обусловленной естественными изменениями в организме, обусловленными беременностью, прогноз благоприятный. Обычно после родов симптомы проходят бесследно.
Но при длительном проявлении тахикардии и отсутствии реакции со стороны беременной и врача возможны следующие осложнения:
- развитие сердечной недостаточности;
- образование тромбов, что приводит к инсультам и инфарктам;
- обморочные состояния.
Игнорировать заболевание не рекомендуется потому, как оно может предупреждать о развитии более серьезных патологий (которые исключают или подтверждают на УЗ исследовании).
Осложнения, вызванные тахикардией беременных:
- обморочные состояния;
- сердечная недостаточность;
- тромбоэмболия;
- инфаркт миокарда;
- эндокардит.
Тахикардия — одно из состояний, которое испытывает каждая беременная. Просто у кого приступы менее интенсивны, а другие страдают от них с самого начала беременности. Главный принцип поведение женщины — это отсутствие паники и чёткие действия. Конечно, хорошо, чтобы в это время рядом с беременной находился близкий человек, который сможет успокоить и помочь. Помните!
Патологическая тахикардия
Патологической будет считаться тахикардия при беременности в следующих случаях.
- Частота сердечных сокращений превышает 20 % от исходной. В среднем врачи начинают беспокоиться, когда видят ЧСС более 100 ударов в минуту.
- Тахикардия сопровождается одышкой, головокружением, болями в сердце, обморочными состояниями, потливостью, чувством нехватки воздуха.
- На фоне учащенной работы сердца на электрокардиограмме появляются патологические ритмы: аритмии, блокады, признаки ишемии сердечной мышцы.
- Тахикардия матери влечет за собой учащение сердцебиения плода и изменения в характере плацентарного кровотока по результатам УЗИ и КТГ.
- Повышенное артериальное давление. Это может быть как гипертоническая болезнь, имевшаяся до беременности, так и так называемая гестационная гипертензия. Последняя проявляется в рамках тяжелого осложнения беременности под названием гестоз. Кроме повышенного давления для гестоза характерны отеки и появление белка в моче.
- Пониженное давление также может провоцировать появление выраженной тахикардии. Особенно характерна такая ситуация для беременных, принимающих спазмолитики, препараты магния в больших дозах, недостаточно высыпающихся, игнорирующих прогулки на свежем воздухе и правильное питание. Также гипотония сопровождает первый триместр на фоне токсикоза.
- Повышенная функция щитовидной железы или гипертиреоз.
- Неправильная дозировка лекарств. Неправильно подобранная доза гормонов щитовидной железы, некоторые сердечные препараты, спазмолитики в больших дозах могут провоцировать тахикардию. Сама по себе тахикардия является выраженным побочным эффектом такого сохраняющего беременность препарата, как гинипрал.
- Сами по себе заболевания сердца: пороки развития сердца, клапанного аппарата, миокардиодистрофия, различные виды аритмий и блокад проявляются повышением частоты сердечных сокращений. О таких состояниях беременная, как правило, знает до наступления беременности, однако иногда тахикардия у беременной – первый симптом патологии сердца.
- Курение и потребление кофеина в больших количествах. Курение однозначно стоит бросить, а вот чашка хорошего кофе по утрам никому не вредит. Однако не стоит выпивать 5 кружек кофе в день, запивая их энергетическими напитками с большим содержанием кофеина и таурина.
Как лечить?
Физиологическая тахикардия, как правило, мало беспокоит будущую маму и малыша и бесследно проходит после родов. Стоит помнить, что чем больше срок, тем больше нагрузка на сердце и, соответственно, частота его сокращений.
При появлении систематического учащенного сердцебиения, высоких цифр ЧСС и плохого самочувствия беременная женщина обязана обратиться к врачу. На течение беременности и состояние малыша может повлиять как сама по себе тахикардия, так и причины, ее вызвавшие.
При легких приступах сердцебиения врачи рекомендуют растительные средства и минеральные комплексы.
- Валериана, пустырник, мята как в изолированном виде, так и в составе комплексных препаратов типа Персена, Ново-Пассита, Седавита и т. д.
- Калий и магний способствуют укреплению сердечной мышцы, а витамины группы В обладают успокаивающим действием. Принимать их можно в составе препаратов Аспаркам, Панангин, комбинаций магния с витамином В6, витаминов группы В или комплексных витаминов для беременных.
- Боярышник также обладает защитным действием для клеток сердечной мышцы. Принимать спиртовую настойку беременным не стоит, а вот скушать свежие ягоды, сварить из них компот или использовать сушеные – отличная альтернатива.

В случаях с патологической тахикардией при беременности решение о лечении будет принимать врач-терапевт совместно с кардиологом после ряда дополнительных исследований и тестов.
- В первом триместре при тахикардии женщине нужен полный покой. В это время она объясняется повышенным гормональным фоном. Для терапии применяют пустырник, валериану, шиповник, боярышник.
- Во втором триместре лечение такое же.
- Третий триместр характеризуется учащенным сердцебиением и достигает максимальной точки. Это можно объяснить тем, что плод развивается и растет. В лечении используются успокоительные средства, витамины и минералы в комплексе.
Причины появления тахикардии при беременности
- Когда начинается приступ, самочувствие резко ухудшается, появляются боли, тревога.
- Тошнота, головокружения признаки заболевания сердечно-сосудистой системы.
- Во время приступов сердце пропускает удары – признак пароксизмальной тахикардии – при этом надо срочно вызывать скорую.
С целью устранения приступа надо принять удобное положение, закрыть глаза, расслабиться и делать медленные вдохи и выдохи. Для терапии назначают успокоительное. На растительной основе.
- Тахикардию могут вызвать вредные привычки, которые приводят к врожденным заболеваниям у ребенка – они могут остаться с ним на всю жизнь.
- С особой осторожностью принимайте лекарства на последних сроках – многие из них вызывают учащенное сердцебиение, которое может спровоцировать кровотечение и преждевременные роды.
- Тахикардия, при которой в спокойном состоянии частота сокращений сердца более ста в минуту, считается опасной.
- во время приступа не только учащается сердцебиение, но и появляется тревога, боли, значительно ухудшается общее самочувствие;
- наблюдается сильная тошнота и головокружение;
- во время приступов сердце может пропускать удары, такая особенность говорит о развитии пароксизмальной тахикардии, а это уже требует срочного медицинского осмотра.
Есть небольшие хитрости, с помощью которых можно справиться с приступами тахикардии вначале гестационного срока. Так, во время самого приступа стоит максимально расслабиться и успокоиться. Девушка должна принять удобное положение, можно сесть или даже лечь, при этом рекомендовано закрыть глаза и ровно и спокойно дышать, выдох должен быть длиннее входа.
Тахикардия — верный спутник женщины на поздних сроках беременности. Основным физиологическим фактором, который провоцирует развитие тахикардии является увеличение размеров матки и плода. Так, все органы брюшной полости смещаются, оказывается давление на диафрагму и как следствие — на сердце. Сердце реагирует на это увеличением сердечных сокращений и их аритмичностью. Медики не считают данное проявление патологией, которая требует продолжительного лечения.
Тахикардия может начаться из-за употребления женщиной кофе и крепкого чая. К лекарственным препарат применяемым на последних сроках беременности стоит отнестись с особым вниманием. Дело в том, что многие из безобидных, на первый взгляд лекарств провоцируют учащение сердечного ритма. Например, сосудосуживающие капли для носа, их применение стоит ограничить или, вообще, исключить.
В начале беременности изменение частоты сокращений сердечной мышцы — явление достаточно редкое. В этом случае основной причиной являются нервные расстройства, переживания и начинающиеся гормональные изменения. При возникновении стойкой длительной тахикардии причиной может быть хронические заболевания сердца и сосудов.
Для устранения приступа тахикардии на ранних сроках беременности необходимо успокоиться и расслабиться. Для этого рекомендуется закрыть глаза и на протяжении нескольких минут не спеша выполнять глубокие вдохи и выдохи. Если данная процедура неэффективна, то женщине назначаются успокаивающие препараты растительного происхождения.
Ближе к концу беременности тахикардия появляется практически у всех. Ведущая причина ее возникновения – смещение сердца из-за высокого расположения матки. Данное состояние не является патологическим и не требует никакой коррекции.

На поздних сроках тахикардия может появиться на фоне приема лекарственных препаратов. Это опасно возможностью развития преждевременных родов. Часто учащенное сердцебиение возникает при применении сосудосуживающих препаратов для лечения насморка.
В конце беременности лекарства в меньшей степени влияют на плод, однако, даже в этом случае для лечения стойкой тахикардии предпочтение отдается препаратам растительного происхождения.




