Оглавление
- 1 Синусовая аритмия при беременности
- 2 Что такое синусовая брадикардия сердца
- 3 Классификация синусовых аритмий (виды)
- 4 Причины брадикардии
- 5 Диагностика патологии
- 6 Синусовая аритмия сердца — что это такое?
- 7 Синусовая брадикардия у детей
- 8 Чем опасна брадикардия?
- 9 Симптоматика выраженной формы аритмии
- 10 Последствия и осложнения
- 11 Лечение синусовой аритмии у детей
- 12 Дополнительно
- 13 Диета при аритмии
- 14 Беременность и синусовая аритмия
- 15 Брадикардия – симптомы
- 16 Общие рекомендации
- 17 Первые признаки синусовой аритмии
Синусовая аритмия при беременности
Многим, не только читателям Рунета, но и врачам, следует знать — при бессимптомном течении целого ряда суправентрикулярных, или наджелудочковых аритмий (а номотопные аритмии относятся к этому виду нарушений ритма) чаще всего не требуется назначение специальных, «серьезных», антиаритмических препаратов.
В других случаях лечение синусовой аритмии сводится к следующим мероприятиям:
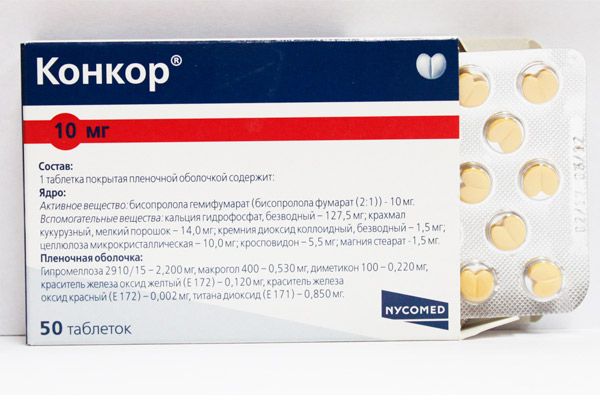
- При тахикардии исключаются возбуждающие средства: чай, кофе, алкоголь, пряная и острая пища. Требуется нормализация сна, прием седативных капель. Из лекарств назначаются бета – адреноблокаторы, в некоторых случаях – калийсберегающие диуретики, ингибиторы АПФ.
- При брадикардии применяют атропин, капли Зеленина. Врач может назначить теофиллин, алупент или эфедрин. Но спонтанные брадикардии, чаще всего, возникают вследствие эндокринных заболеваний, очаговых поражений головного мозга и болезней сердца, которые нужно лечить в первую очередь, чтобы достигнуть успеха.
Нарушения сердечного ритма могут проходить самостоятельно после того, как устранена причина их появления. Это означает, что специфическое лечение заболевания чаще всего не требуется.
Особую серьезность представляет выраженная аритмия, поскольку становится причиной нарушения кровоснабжения мозга и других жизненно важных органов. В этом случае лечение предполагает использование электрокардиостимуляции и терапевтических методов.
Электрокардиостимуляция назначается при ярко выраженной частоте сердечных сокращений, что сопровождается частыми потерями сознания. Лекарственные препараты подбирает лечащий врач, исходя из особенностей заболевания и общего состояния пациента. Если причиной синусовой аритмии является стресс, то к приему назначаются успокаивающие средства.
Симптомы синусовой аритмии у детей часто связаны с нарушением дыхания и не представляют опасности для здоровья. Речь идет о «дыхательной аритмии», происхождение которой связано с рефлекторным увеличением ЧСС при вдохе и уменьшением при выдохе.
Синусовая аритмия у ребенка чаще всего свидетельствует о незрелости его нервной системы. Эпизоды нарушения синусового ритма случаются у новорожденных с постнатальной энцефалопатией, рахитом или внутричерепной гипертензией, а также у недоношенных детей. У деток с лишним весом (ожирением) синусовая аритмия может проявиться при чрезмерных физических нагрузках.
Следует отметить возрастные периоды взросления от 6 до 7 и от 9 до 10 лет, когда вегетативная система во время бурного гормонального развития не успевает адаптироваться к внутренним изменениям детского организма. Чем старше по возрасту ребенок, тем реже у него будут наблюдаться симптомы синусовой аритмии, поскольку в 10-летнем возрасте созревание вегетативной нервной системы подходит к завершающему этапу.
Что касается аритмии недыхательного типа, – такое нарушение может иметь постоянную либо приступообразную природу и чаще всего не связано с определенным заболеванием сердца. Скорее всего, оно вызвано другими патологическими процессами: наследственной предрасположенностью, инфекционными заболеваниями, вегетососудистой дистонией, миокардитом бактериальной или вирусной этиологии.
Обычно синусовая аритмия (особенно дыхательного типа) не вызывает у ребенка каких-либо негативных ощущений. Из жалоб можно отметить учащение сердцебиения, затруднение дыхания, быструю утомляемость, боль в области сердца, одышка, отеки, головокружения. Если перечисленные симптомы имеют выраженный и постоянный характер, необходимо немедленно обратиться к кардиологу.
Такие состояния указывают на наличие более серьезных проблем, связанных с работой сердца. При диагностировании синусовой аритмии ребенку назначают УЗИ сердца, электрокардиографическое обследование контрольного типа, а также анализ крови и другие исследования, по результатам которых будут выявлены отклонения, вызвавшие нарушения синусового ритма.
Симптомы синусовой аритмии могут наблюдаться у новорожденных в первые 3 дня от момента появления на свет. Они являются отражением кардиальных или внесердечных патологических процессов. Отклонения в ритме сердца, даже самые небольшие, могут свидетельствовать о тяжелом органическом поражении этого органа.
Синусовая аритмия у новорожденных может иметь транзиторный характер и провоцировать формирование стойкого патологического процесса, который негативно влияет на развитие малыша. К нарушению синусового ритма у младенцев чаще всего приводят:
- органические поражения сердечной мышцы в виде пороков развития, опухолей, воспалительных и дегенеативных заболеваний миокарда;
- тиреотоксикоз;
- нарушения водно-электролитного обмена (метаболические сдвиги);
- системные (аутоиммунные) заболевания, развивающиеся в организме матери и плода;
- сахарный диабет.
Из других патологий, которые имеют отношение к синусовой аритмии у новорожденных, можно отметить гипо- и гипертермию, действие некоторых лекарственных препаратов, болезни щитовидной железы, а также вегетативной и центральной нервной систем в результате родовой травмы либо внутриутробной гипоксии.
Симптомы синусовой аритмии могут наблюдаться у будущих матерей из-за двойной нагрузки на сердце. Безусловно, возникновение такой патологии негативно сказывается на состоянии женщины. Приступы учащенного сердцебиения, одышки, головокружения вызывают дискомфорт, а в тяжелых случаях могут стать предвестниками угрозы для жизни матери и ребенка.
Синусовая аритмия при беременности может проявиться по следующим причинам:
- различные заболевания сердца, центральной нервной системы или сосудов;
- наследственность;
- сбои в работе эндокринной системы;
- проблемы в работе органов ЖКТ;
- внешние факторы (неправильное питание, вредные привычки, психоэмоциональные и физические нагрузки);
- болезни дыхательных путей;
- нарушенный обмен веществ.
Если у беременной наблюдается экстрасистолия, то ощутимого дискомфорта она не вызывает. Разве что иногда женщина ощущает неровную работу сердца и боль в груди. Если у будущей мамы возникает мерцательная аритмия, это может привести к развитию гипоксии у плода, что является угрозой прерывания беременности в виде выкидыша.
Синусовая форма аритмии свидетельствует о развитии более серьезного заболевания и вызывает особую опасность в тех случаях, когда сопровождается ухудшением общего состояния, потемнением в глазах, головокружением и внезапными обмороками, сильной одышкой. Подход к лечению такого типа аритмии должен быть грамотным и аккуратным, поскольку при беременности нежелательно принимать лекарственные препараты.

Лечение синусовой аритмии можно проводить с помощью средств народной медицины, но с особой осторожностью. Существует несколько распространенных рецептов. Так, для приготовления хорошего средство придется достать один лимон, 200 грамм кураги. Для лучшего эффекта обзавестись 5 столовыми ложками меда, жменей изюма и грецких орехов.
Неплохой рецепт основан на грецких орехах. Основного ингредиента следует взять 100 грамм и пропустить через мясорубку. Полученный порошок смешать с 500 мл меда. Смесь принимается 3 раза в день по половине столовой ложки. Делать все до тех пор, пока не наступит облегчение.
Спаржа активно борется с сердечными патологиями. Столовая ложка этого ингредиента измельчается и заливается стаканом кипятка. Затем кипятиться в течение 2-х минут. Полученный отвар сдабривается двумя чайными ложками сухой спаржи и настаивается в теплом месте на протяжении 2-х часов. Принимать средство можно 3 раза в сутки, за 30 минут до приема пищи по 2 столовые ложки. Курс лечения составляет 4 недели.
Можно измельчить головку репчатого лука и добавить в него натертое яблоко. Лук также предварительно измельчается. Все это перемешивается и употребляется 2 раза в день. Длительность лечения не превышает месяц.
На сегодняшний день, людей страдающих проблемами сердечнососудистой системы не так мало. Причем возраст недуга значительно помолодел. Сердце выполняет важнейшую роль в организме человека. Его необходимо постоянно поддерживать.
Сейчас медицина уверенно шагнула вперед. Особенно в лечение заболеваний сердечнососудистой системы. Но, большую популярность получила и нетрадиционная медицина, в том числе лечение пиявками. Этот метод называется гирудотерапия. Данному способу уделяется особое внимание. Используют его при болезнях сердца, ишемической болезни и инфаркте миокарда. Издавна известно о лечебных свойствах пиявок.
Самым основным компонентом секрета пиявок является гирудин. Его можно назвать одним из самых мощнейших. Он не только устраняет заболевания, но и предупреждает их развитие. Пиявка аккуратно прокусывает кожу человека в особых точках. Она вводит роль живого шприца. Ведь через прокусывание пиявка насыщает организм полезными компонентами.
В состав пиявочного секрета входит и гиалуронидаз. Он значительно увеличивает проницаемость сосудов. Благодаря этому снимаются отеки, воспаления, боли уходят, давление стабилизируется. Необходимо отметить тот факт, что пиявка средство одноразовое. Ведь несмотря на свою эффективность, есть риск заражения СПИДом.
- Функциональная брадикардия, а также брадикардия, имеющая среднюю степень выраженности, не сопровождающиеся при этом клинической симптоматикой, не нуждаются в консервативном лечении.
- Брадикардия органического, токсического или экстракардиального генеза нуждается, прежде всего, в лечении основного заболевания.
- Лекарственная брадикардия требует отмены препаратов, которые вызвали брадикардию (или коррекции их приема).
- Общие рекомендации -иногда врач может назначить только витаминные и общеукрепляющие препараты, диету (ограничение жирной и сладкой пищи, употребление большего количества свежих овощей и фруктов), а также препараты для излечения или уменьшения симптомов заболевания, вызвавшего синусовую брадикардию (если причина известна).
- Медикаментозное лечение – при плохой переносимости синусовой брадикардии назначаются препараты, увеличивающие частоту сердечных сокращений (симпатомиметики, холиноблокаторы).
- Хирургическое лечение – применяется при злокачественном (угрожающем жизни) течении брадикардии – при частых обмороках, сильном снижении частоты сердечных сокращений, при неэффективности медикаментозного лечения. Проводится установка ЭКС (электрокардиостимулятора) – маленького прибора, генерирующего правильный сердечный ритм, который задает сердцу правильные и ритмичные сокращения.
Что такое синусовая брадикардия сердца
Брадикардия – это снижение частоты сокращения сердца ниже нормы, соответствующей определенному возрасту человека. Она не является самостоятельной патологией, и может возникать как в результате естественных особенностей организма или влияния факторов окружающей среды, так и развиваться в результате нарушений в работе сердца. Причиной синусовой брадикардии выступает расстройство работы синусо-предсердного узла.
Регулярное и ритмичное сокращение сердца происходит под действием электрического импульса, исходящего из водителя ритма – синусного узла. Сигнал из него развивает возбуждение, идущее по нервам в остальные отделы сердца, вызывая их сокращение. Синусовой брадикардией (брадиаритмией) называют состояние, при котором частота сокращений миокарда падает до 40-60 уд/мин, за счет подавления синусового узла. Синусовый ритм сердца не нарушается.
Синусный узел работает автономно и не зависит от ЦНС. Также существуют второстепенные узлы, проводящие сигнал от синусового к разным участкам миокарда: сперва синоатриальному, от него антиовентикурярному, а далее при помощи пучка Гисса на сердечную мышцу. При нарушении передачи сигнала, возникает брадиаритмия, при этом ритм не нарушается, но частота сокращений снижается.
Опасность заболевания – в развитии следующих негативных явлений:
- Ухудшение функционирования внутренних органов из-за гипоксии, вызванной недостатком в крови кислорода.
- Отклонения в функционировании ЦНС из-за кратковременного бессознательного состояния и судорог, что сказывается на памяти и поведении.
- Травмирование и другие происшествия, вплоть до смертельного исхода из-за головокружения, слабости и потери сознания.
- Инфаркт миокарда или остановка дыхания, вызывающие смерть больного.
В месте впадения верхней полой вены в верхнем латеральном отделе правого предсердия расположено скопление клеток, которое генерирует начальный электрический импульс, обеспечивающий каждое сердечное сокращение. Его называют синусно-предсердным узлом (СП), или синусовым узлом. Электрический импульс, исходящий из этих пейсмейкерных клеток, стимулирует восприимчивые клетки, приводя к активации участков миокарда в соответствующей последовательности.
Импульс проводится через предсердия к атриовентрикулярному (АВ) узлу через наиболее активные проводящие межузловые пути и неспецифические миоциты предсердий. АВ-узел локализован в правой части межпредсердной перегородки. Он имеет низкую проводящую способность, поэтому замедляет проведение импульса.
Предсердия электрически изолированны от желудочков фиброзным кольцом, за исключением переднего отдела перегородки. В этом месте в верхнюю часть межжелудочковой перегородки входит пучок Гиса (являющийся продолжением АВ-узла), там же он разделяется на левую и правую ножки, которые заканчиваются волокнами Пуркинье.
Правая ножка проводит импульс к передней и апикальной части эндокарда правого желудочка. Левая ножка проходит по левой части межжелудочковой перегородки. Передняя и задняя ветви левой ножки пучка Гиса стимулируют левую часть межжелудочковой перегородки (первую частью желудочка, которая должна воспринимать электрический импульс).
Транспорт ионов через мембрану миоцита регулируется специальными ионными каналами, которые осуществляют циклическую деполяризацию и реполяризацию клетки, называемую потенциалом действия. Потенциал действия функционирующего миоцита начинается с деполяризации клетки от диастолического трансмембранного потенциала -90 мВ до потенциала около -50 мВ.
На уровне этого порогового потенциала открываются Na -зависимые быстрые натриевые каналы, что приводит к быстрой деполяризации вследствие стремительного оттока ионов натрия по градиенту концентрации. Быстрые натриевые каналы быстро инактивируются, и отток натрия прекращается, но другие время- и зарядзависимые ионные каналы открываются, позволяя кальцию проникать через медленные кальциевые каналы в клетку (состояние деполяризации), а калию – выходить через калиевые каналы (состояние реполяризации).
Сначала оба эти процесса сбалансированы и обеспечивают положительный трансмембранный потенциал, что продлевает плато потенциала действия. Во время этой фазы кальций, проникающий в клетку, отвечает за электромеханическое взаимодействие и сокращение миоцита. В конечном итоге поступление кальция прекращается, и увеличивается поток калия, что приводит к быстрой реполяризации клетки и ее возвращению к трансмембранному потенциалу покоя (-90 мВ).

Находясь в состоянии деполяризации, клетка устойчива (рефрактерна) к последующему эпизоду деполяризации; сначала деполяризация невозможна (период абсолютной рефрактерности, но после частичной (но не полной) реполяризации последующая деполяризация возможна, хотя и протекает медленно (период относительной рефрактерности).
Существует два основных типа ткани в сердце. Ткани с быстрыми каналами (функционирующие миоциты предсердий и желудочков, система Гиса-Пуркинье) содержат большое количество быстрых натриевых каналов. Их потенциал действия характеризуется редкой или полным отсутствием спонтанной диастолической деполяризации (и вследствие этого очень низкой пейсмейкерной активностью), очень высокой скоростью начальной деполяризации (и поэтому высокой способностью к быстрому сокращению) и низкой рефрактерностью к реполяризации (в свете этого коротким рефрактерным периодом и способностью проводить повторяющиеся импульсы с высокой частотой).
Ткани с медленными каналами (СП- и АВ-узлы) содержат малое количество быстрых натриевых каналов. Их потенциал действия характеризуется более скорой спонтанной диастолической деполяризацией (и вследствие этого более выраженной пейсмейкерной активностью), медленной начальной деполяризацией (и поэтому низкой способностью к сокращению) и невысокой рефрактерностью, которая отсрочена от реполяризации (и вследствие этого длинным рефрактерным периодом и неспособностью проводить частые импульсы).
В норме СП-узел имеет наивысшую частоту спонтанной диастолической деполяризации, таким образом его клетки генерируют спонтанный потенциал действия с более высокой частотой, чем другие ткани. По этой причине СП-узел служит доминирующей тканью, обладающей функцией автоматизма(пейсмейкер) в нормальном сердце.
Частота сердечных сокращений, возникающих под влиянием СП-узла, в покое у взрослых составляет 60-100 в минуту. Более низкая частота (синусовая брадикардия) может встречаться у молодых людей, особенно спортсменов, и во время сна. Более частый ритм (синусовая тахикардия) возникает при физической нагрузке, во время болезни или эмоционального напряжения вследствие воздействия симпатической нервной системы и циркулирующих катехоламинов.
В норме существуют выраженные колебания частоты сердечного ритма с наименьшей ЧСС рано утром, перед пробуждением. Нормальным также бывает небольшое увеличение ЧСС во время вдоха и снижение во время выдоха (дыхательная аритмия); это связано с изменением тонуса блуждающего нерва, что часто встречается у молодых здоровых людей.
В основном электрическая активность сердца отображается на электрокардиограмме, хотя сама по себе деполяризация СА-, АВ-узлов и системы Гиса-Пуркинье не вовлекает достаточный объем ткани, чтобы быть отчетливо замеченной. Зубец Р отражает деполяризацию предсердии, комплекс QRS-деполяризацию желудочков, а зубец – реполяризацию желудочков.
Интервал PR (от начала зубца Р до начала комплекса QRS) отражает время от начала активации предсердий до начала активации желудочков. Большая часть этого интервала отражает замедление проведения импульса через АВ-узел. Интервал R-R (промежуток между двумя комплексами R) – показатель ритма желудочков.
Нарушения ритма – следствием нарушения формирования импульса, его проведения или обоих нарушений. Брадиаритмии возникают вследствие снижения внутренней пейсмейкерной активности или блокады проведения, преимущественно на уровне АВ-узла и системы Гиса-Пуркинье. Большинство тахиаритмий возникает вследствие механизма re-entry, некоторые бывают результатом увеличения нормального автоматизма или патологических механизмов автоматизма.

Re-entry – циркуляция импульса в двух несвязанных проводящих путях с различными характеристиками проводимости и рефрактерными периодами. При определенных обстоятельствах, обычно создаваемых преждевременным сокращением, синдром reentry приводит к длительной циркуляции активированной волны возбуждения, что вызывает тахиаритмию. В норме re-entry предотвращается рефрактерностью тканей после их стимуляции. В то же время развитию re-entry способствуют три состояния:
- укорочение периода рефрактерности ткани (например, вследствие симпатической стимуляции);
- удлинение пути проведения импульса (в том числе при гипертрофии или наличии дополнительных проводящих путей);
- замедление проведения импульса (например, при ишемии).
Классификация синусовых аритмий (виды)
Медики разделяют синусовую аритмию на несколько типов. Для каждого из них характерна определенная частота сокращения сердечной мышцы.
Тахикардия
Состояние характеризуется учащенным сердцебиением, выше 80 ударов в минуту. Кровь при этом не успевает заполнять камеры сердца полностью, что приводит к нарушениям в работе и самой сердечной мышцы и внутренних органов. Тахикардия сопровождает такие заболевания, как:
- нарушение кровообращения;
- проблемы с работой щитовидной железы;
- неверная работа вегетативной нервной системы.
Причины тахикардии:
- анемия;
- гипертермия и т.д.
Брадикардия
Сердце в этом случае бьется очень медленно, не больше 60 ударов в минуту. Состояние сопровождается слабостью, головокружениями и болями в сердце. При снижении количества сердечных ударов до 40 и ниже возможны обморочные состояния и даже остановка сердца. Причины брадикардии:
- передозировка лекарственными препаратами;
- нехватка гормонов щитовидной железы и т.д.
Экстрасистолия
В этом случае наблюдается преждевременное сокращение сердца. Причинами могут быть:
- эмоциональные перегрузки;
- недостаток магния, кальция и калия в крови;
- вредные привычки.
Чем опасно заболевание? Последствия не леченой патологии могут быть довольно серьезными:
- Сердечная недостаточность.
- Поскольку для аритмии характерна частая смена ритма, то последствия могут выражаться в сокращении выработки объема крови.
- Некорректная работа миокарда приводит к нарушениям мозгового кровообращения.
- Последствия синусовой аритмии – головокружения и неожиданные обмороки.
- Вследствие снижения сократительной способности сердечной мышцы нарушается коронарный кровоток.
Нарушения ритма сердца не всегда объясняются имеющимися заболеваниями. Иногда причины кроются в физиологических процессах, либо повышенной активности нервной системы.
Выделяют следующие виды синусной брадикардии:
- Органическая – при атеросклерозе сосудов сердца, миокардитах, дегенеративных изменениях в синусовом узле.
- Экстракардиальная – при повышении внутричерепного давления в связи с отеками мозга, травмами, менингитом и др.
- Токсическая – при сепсисе, уремии, желтухе, брюшном тифе, отравлениях фосфорорганическими соединениями.
- Лекарственная – при приеме бета-адреноблокаторов, антагонистов кальция и других.
- СБ у спортсменов – связана с особенностями нейровегетативной регуляции выброса сердца у людей с высокой физической активностью.
Брадикардия возникает в результате уменьшения автоматизма синоатриального узла. Причины этого могут быть следующими:
- инфекционные болезни: брюшной тиф, дифтерия, желтуха, менингит;
- сильное переохлаждение;
- отравление никотином, свинцом;
- нарушения в работе вегетативной нервной системы;
- гипотиреоз – сниженная функция щитовидной железы;
- голодание;
- инфекционные и дегенеративные повреждения синусового узла в результате тромбозов, миокардитов;
- прием некоторых медикаментов, в том числе бета-блокаторов;
- высокое внутричерепное давление. обусловленное опухолью, отеком мозга, кровоизлиянием в мозг.
Симптомы при синусной брадикардии могут отсутствовать. Люди не испытывают никаких ощущений и не знают, что у них редкий пульс. Проявления зависят от выраженности брадикардии, характера основного заболевания, ставшего причиной СБ, состояния ВНС пациента. Выраженная синусная брадикардия наблюдается при неврозах с пониженным артериальным давлением, при болях в животе, шоковом периоде инфаркта, приступе стенокардии.
Синусная брадикардия классифицируется следующим образом:
- Органическая – развивается при дегенеративных процессах синусового узла, миокардите или атеросклерозе сердечных сосудов.
- Токсическая – спровоцирована сепсисом, желтухой, брюшным тифом, уремией, интоксикацией фосфороорганическими ядами.
- Экстрарадикальная – развивается при высоком внутричерепном давлении при менингите, отеке мозга или после травмы.
- Лекарственная – появляется под влиянием определенных препаратов (b-адреноблокаторов, антагонистов кальция, и т. д.).
- Брадикардия у спортсменов обусловлена особенностями работы сердца при высокой физической активности.
Предварительную диагностику СБ можно произвести самостоятельно, сосчитав пульс на протяжении определенного промежутка времени. Полученное число, которое отличается от нормы в меньшую сторону при нормальном сердечном ритме будет признаком развития синусовой брадикардии. Более точная диагностика производится следующими способами:
- Исследования ЭКГ на протяжении суток.
- Дополнительные исследования – УЗИ сердца, анализ крови и гормонов щитовидки.
ЭКГ относится к наиболее эффективным средствам диагностики брадикардии и сердечной аритмии, но в некоторых случаях заболевание определяют при помощи ЭХОкардиографии, на которой видно структуру органа и работу клапанов.
Для постановки прогноза на будущее при диагностике патологии, большое значение имеют:
- Возраст. Пациентам после 65 лет с диагнозом брадикардии рекомендуется установка кардиостимулятора.
- Тяжесть основного сердечного заболевания.
- Тип патологии. Сочетание тахикардии и брадикардии намного опаснее, чем синусовая брадикардия.
По локализации выявленных нарушений различают брадикардию синусовую, связанную с нарушениями автоматизма в синусовом узле, и брадикардию при блокадах сердца (синоатриальной или атриовентрикулярной), при которых нарушается проведение импульсов между синусовым узлом и предсердиями или предсердиями и желудочками.
У взрослых
Профессиональные спортсмены, получающие значительную физическую нагрузку, часто имеют высокий тонус блуждающего нерва, и частота сокращений сердца у них может замедляться под влиянием этого. Однако такое состояние не несет серьезного негативного воздействия на здоровье.
Для взрослых данное состояние может не ощущаться, выявляется синусовая брадикардия может лишь при инструментальном обследовании. В частности, при проведении каротиндного синуса длительность синусовой паузы составляет порядка 3 секунд у полностью здоровых людей; при наличии же синусовой брадикардии она обычно длиннее и составляет около 5 секунд.
В зависимости от проявления данное патологическое состояние может быть классифицировано, и сегодня разделяют несколько его разновидностей:
- абсолютная брадикардия — данное состояние может выявляться специалистом-кардиологом даже без осуществления дополнительных исследований. Для постановки диагноза синусовая брадикардия достаточно измерить пульс больного;
- относительная форма подразумевает наличие причины, вызвавшей данное состояние; это может быть перенесенное заболевание либо травма. К относительной обычно относится и синусовая брадикардия у профессиональных спортсменов;
- умеренная синусовая брадикардия наиболее часто выявляется в детском возрасте и ей сопутствует дыхательная аритмия;
- при экстракардиальной форме патологии часто наблюдается патологическое нарушение в функционировании внутренних органов;
- токсический вид характеризуется при значительных отравлениях организма;
- лекарственная форма возникает при чрезмерном увлечении лекарственными препаратами;
- физиологическая форма заболевания не должна вызывать значительного беспокойства, поскольку она не представляет опасности для здоровья и жизни, может возникать данная форма при переохлаждении и даже во время сна.

Вариант лечения рассматриваемой патологии зависит от причины, вызвавшей данное состояние. Поводов для беспокойства может быть несколько.
В зависимости от определяющего этиологического фактора существуют следующие разновидности синусовой брадикардии у детей и взрослых:
- органическая – напрямую связана с патологиями сердечно-сосудистой системы;
- экстракардиальная – развивается на фоне высокого внутричерепного давления;
- токсическая – источниками может послужить сепсис и иные инфекционные заболевания;
- гипоксическая;
- лекарственная;
- эндокринная;
- синусовая брадикардия у спортсменов.
По мере своего прогрессирования заболевание проходит три степени развития:
- лёгкая синусовая брадикардия – протекает совершенно бессимптомно и не нуждается в лечении. При этом частота сокращения миокарда варьируется от пятидесяти до шестидесяти уларов в минуту;
- умеренная синусовая брадикардия – также не вызывает опасений, поскольку симптоматика выражается слабо и легко купируется консервативными методами терапии;
- выраженная синусовая брадикардия – является таковой, если частота сердечного ритма не достигает 49 ударов в минуту. Такое состояние опасно для жизни пациента, отчего требует немедленного врачебного вмешательства.
Стоит отметить, что появление синусовой брадикардии при беременности нехарактерно – у представительниц женского пола в период вынашивания ребёнка наблюдается другой вид аритмии – синусовая тахикардия.
Понятно, что раз синусовый ритм – это основной водитель ритма, то нарушение его автоматизма сверх определенных пределов – это нарушение образования импульса. К примеру, есть блокады, которые являются примером нарушения проведения импульса.
К синусовым (номотопным) аритмиям относятся:
- Синусовая тахикардия (частое сердцебиение, от 90 до 180, реже – до 200 ударов в минуту);
- Номотопная брадикардия (урежение ударов сердца менее 50 ударов). Ранее, до внедрения холтеровского мониторирования, это значение было равно 55;
- Номотопная, то есть синусовая аритмия (произвольное сочетание тахикардии и брадикардии, но при точном и нормальном, синусовом ритме на каждый эпизод). Иначе это состояние называется «синдром тахикардии-брадикардии».
Причины брадикардии
Стоит разобрать отдельно причины возникновения каждого из видов аритмии, поскольку они могут быть диаметрально противоположны. Прежде всего, могут быть нормальные, или физиологические причины синусовой аритмии и патологические, или обусловленные течением какого-либо состояния, или заболевания.
Физиологические причины тахикардии:
- нормальная реакция на стресс, волнение, страх, беспокойство;
- повышенная физическая нагрузка;
- гипертермия, то есть повышение внешней температуры, ведущей к перегреву организма;
Патологические причины:
- лихорадка и подъем температуры;
- гипотония (для компенсации объема кровотока);
- тиреотоксикоз;
- острая дыхательная недостаточность;
- анемия;
- уменьшение объема циркулирующей жидкости, например, обезвоживание;
- шоки;
- прием лекарств (атропина, гормонов, диуретиков);
- хроническая сердечная недостаточность;
- митральный стеноз;
- употребление алкоголя и кофе, курение.
Физиологические причины брадикардии:
- спортсмены, тренированные люди;
- медленная фаза сна, когда активизируется парасимпатическая нервная система;
- пребывание при повышенном давлении в барокамере при декомпрессии;
- гипотермия.
- рост внутричерепного давления (обычно сопровождается застойным глазным дном, внезапной рвотой и упорными головными болями);
- гипотиреоз, или снижение функции щитовидной железы, микседема;
- базальные, нижние инфаркты миокарда;
- прием бета – адреноблокаторов, антагонистов кальция, сердечных гликозидов;
- воздействие токсинов при некоторых инфекциях (гриппе, брюшном тифе);
- при второй, торпидной фазе шока. Сменяет собой тахикардию, это свидетельствует о прогрессировании расстройств.
Синдром тахикардии-брадикардии: дети, беременные женщины и патология
Наконец, при этой форме расстройства может наблюдаться различное сочетание физиологических причин, например, пребывание в бане и последующее купании в проруби.
Физиологической причиной является, например, беременность. Синусовая аритмия при беременности возникает очень часто, как вариант нормы. Ведь женщине нужно перекачивать больше крови. Соответственно возрастает нагрузка на сердце. Могут возникнуть признаки анемии, и гормональные расстройства. Поэтому волноваться не стоит, но, в любом случае, нужно поставить в известность врача в женской консультации, если эти эпизоды будут появляться слишком часто.

Например, синусовая аритмия у подростка – это обычное явление. Растущий организм «примеряется» к работе, используя попеременно те или иные режимы. Что такое синусовая аритмия сердца у ребенка? На фоне здорового организма малыша это всего лишь проявление незрелости его регуляторных систем.
Например, плач – это также «унифицированный» ответ на раздражитель. Взрослый человек не плачет по разным пустякам, а у малыша – это универсальное средство. Номотопная аритмия – это такое же средство приспособиться ребенку к различным физиологическим состояниям. По мере взросления это состояние регистрируется все реже, и после полового созревания, как правило, проходит.
Среди патологических причин наиболее часты:
- нижние формы инфаркта миокарда (на фоне блокады узла – водителя ритма возникает «расторможенный» пароксизм мерцательной аритмии);
- хроническая ишемическая болезнь сердца, с окклюзией сосудов водителя ритма;
- пороки клапанов;
- артериальная гипертония и кардиомиопатии;
- амилоидоз миокарда;
- также, некоторые инфекции с кардиотоксическим эффектом токсинов возбудителей (дифтерия).
Как проявляется номотопная аритмия?
Вызвать данное нарушение могут различные причины: образ жизни (курение, алкоголь, чрезмерное употребление кофеина, переедание и т.п.), сердечные заболевания, укусы насекомых, гормональные нарушения (особенно у женщин), частые стрессы, нервные перенапряжения, кроме этого, вызвать аритмию могут токсические и лекарственные препараты.
Вызывающие аритмию препараты:
- сердечные гликозиды
- бета-адреноблокаторы
- клонидин
- резерпин
- адреналин, кофеин, атропин, а также стимуляторы нервной системы (амфетамин)
- лекарства для лечения психоза или депрессии, нередко препараты от аритмии, выписанные специалистом от одного типа, провоцируют развитие другого типа аритмии.
Выделяют синусовую, мерцательную аритмии, экстраситолию, блокаду сердца, пароксизмальную тахикардию.
Сердечные гликозиды (строфантин, дигоксин и пр.) в повышенных дозах обычно накапливаются в организме, что приводит к снижению частоты сердечного ритма. Данные препараты имеют гликозидную структуру и оказывают избирательное кардиотоническое действие.
Бета-адреноблокаторы (атенолол, метопролол) снижают частоту сердечного ритма. Данные препараты блокируют бета-адренорецепторы и условно разделяются на две группы.
Препараты первой группы (блокаторы β1-адренорецепторов) в основном снижают частоту ударов сердца, снижают ритм, угнетают сердечную проводимость).
Препараты из второй группы (β1-адренорецепторов и β2-адренорецепторов) повышают тонус гладкой мускулатуры (матки во время беременности, бронхов, артериол, способствует увеличению общего периферического сопротивления сосудов.
Бета-адреноблокаторы часто используют при таких заболеваниях, как сердечная аритмия, повышенное кровяное давление, а также для предупреждения повторного развития инфаркта миокарда.
Клонидин, Резерпин используются в основном для лечения повышенного кровяного давления, может вызвать снижение частоты сердечного ритма.
Препараты Кофеин, Адреналин, Атропин вызывают повышение частоты сердечного ритма.

Чаще всего на развитие заболевания влияют следующие факторы, а также их сочетание:
- Наличие сердечных болезней – порока, ишемии, мерцательной аритмии.
- Высокий тонус блуждающего нерва.
- Высокое внутриглазное давление.
- Нарушения в функционировании эндокринной системы.
- Инфекционные заболевания.
- Общее переохлаждение.
- Сосудистые патологии.
- Длительное голодание.
- Возрастные изменения.
- Ношение слишком тугого воротника или галстука.
- Генетическая предрасположенность.
Выделяют физиологические факторы (переохлаждение, релаксацию организма, сон, регулярные занятия спортом). Они вызывают непатологическую брадикардию и не свидетельствуют о заболевании, а являются физиологической нормой для организма. Экстракардиальные (внесердечные) причины. К ним относятся любые факторы со стороны внутренних органов, кроме сердца:
- вегетативная дисфункция (нейроциркуляторная дистония);
- невроз с вегето-сосудистой дистонией;
- сдавливание шеи галстуком или тугим воротником приводит к повреждению каротидного синуса;
- повышение внутричерепного давления (при менингите, черепно-мозговых травмах, субарахноидальном кровоизлиянии, отеке мозга, новообразованиях головного мозга, гидроцефалии);
- гормональные нарушения (например, пониженная функция щитовидной железы – гипотиреоз).
Кардиальные (сердечные) причины, то есть те, при которых происходит органическое повреждение сердечной мышцы или участка, где расположен синусовый узел. К ним относятся:
- миокардиты (воспалительные процессы в миокарде);
- острый инфаркт миокарда, когда часть сердца выпадает из зоны проведения нервных импульсов;
- миокардиодистрофия или миокардиосклероз – изменение структуры сердечной мышцы, когда она уже оказывается не в состоянии полноценно выполнять проводящие функции.
В отдельную группу можно вынести причины лекарственные, то есть наблюдающиеся на фоне приема тех или иных препаратов, например, сердечных гликозидов, антагонистов кальция, бета-блокаторов, мочегонных средств, наркотических препаратов.
Еще одной группой причин можно объединить токсические факторы, когда организм под действием отравляющих веществ или токсинов входит в стадию торможения. Это происходит при тяжелых инфекциях (брюшном тифе, сепсисе, гепатите) или отравлении ядами (например, фосфорорганическими средствами). Когда причину брадикардии выяснить невозможно, говорят об идиопатическом виде аритмии.
Экстракардиальная форма брадикардии может развиваться при нейроциркуляторной дистонии, неврозах с вегетативной дисфункцией, давлении на каротидный синус (при ношении тугого воротника или галстука), надавливании на глазные яблоки (рефлекс Ашнера), повышенном внутричерепном давлении (при менингите, ушибе мозга, субарахноидальном кровоизлиянии, отеке или опухоли мозга), язвенной болезни желудка и 12-перстной кишки. Брадикардия, развивающаяся при микседеме, пропорциональна выраженности гипотиреоза.
Причинами органической формы брадикардии могут являться инфаркт миокарда, миокардиодистрофии, миокардит, кардиосклероз. Эти заболевания приводят к дегенеративным и фиброзным изменениям в синусовом узле или нарушениям проводимости в миокарде, сопровождаясь развитием брадикардии.
При органическом поражении водителя ритма развивается синдром слабости синусового узла, и частота генерации импульсов в нем резко снижается. Это состояние сопровождается синусовой брадикардией — ритмичными, но очень редкими сокращениями сердца; сменой бради- и тахикардии или чередованием спонтанных водителей ритма.
При поражении проводящих путей миокарда развивается блокада проведения импульсов, в результате чего часть сигналов, генерируемых синусовым узлом, блокируется и не может достичь желудочков — развивается брадикардия. Развитию лекарственной формы брадикардии может способствовать прием сердечных гликозидов, хинидина, β-адреноблокаторов, симпатолитических препаратов (например, резерпина), блокаторов кальциевых каналов (например, верапамила, нифедипина), морфина.
Токсическая форма брадикардии развивается при выраженных интоксикациях, вызванных сепсисом, гепатитом, уремией, брюшным тифом, отравлением фосфорорганическими соединениями, и замедляющих процессы автоматизма и проведения в сердечной мышце. К этой группе иногда также относят брадикардию, вызванную гиперкальциемией или выраженной гиперкалиемией.
Так называемая, брадикардия спортсменов, характеризуется ЧСС до 35-40 в минуту даже в дневное время. Ее причиной служат особенности вегетативной регуляции сердечного ритма у людей, профессионально занимающихся спортом. Также к брадикардии могут приводить естественные процессы старения в организме; иногда причины брадикардии так и остаются невыясненными — в этих случаях говорят о ее идиопатической форме.
Диагностика патологии

На ЭКГ регистрируются изменения при синусовой брадикардии
Синусовую брадикардию диагностируют с помощью ЭКГ. При этом регистрируется чаще всего правильный синусовый ритм, ЧСС от 59 ударов в минуту и ниже, увеличение интервалов T-P или P-Q.
Если симптомы отсутствуют, синусная брадикардия не считается патологией. Она может наблюдаться и у здоровых людей. Лечение в этом случае, как правило, отсутствует.
Чаще всего брадикардия – симптом другой патологии, а значит, основная задача – устранить первопричину.
При наличии клинических проявлений назначают медикаментозное лечение или электрокардиостимуляцию. Из препаратов применяют атропин и изопротеренол внутривенно.
Диагноз синусовой брадикардии может быть установлен на основании:
- анализа жалоб (на чувство « перебоев» в работе сердца, « замирания», одышку, слабость или кратковременные потери сознания, чувство нехватки воздуха, панику) и анамнеза заболевания (когда появились симптомы, с чем связывается их появление, какое лечение проводилось и его эффективность, как изменялись симптомы заболевания с течением времени);
- анализа анамнеза жизни (перенесенные заболевания и операции, вредные привычки, образ жизни, уровень труда и быта) и наследственности (наличие заболеваний сердца у близких родственников);
- общего осмотра, прощупывания пульса, аускультации (выслушивания) сердца (врач может обнаружить изменение частоты сокращений сердца, перкуссии (простукивании) сердца (врач может выявить изменение границ сердца, вызванное его заболеванием, которое является причиной синусовой брадикардии);
- показателей общего и биохимического анализа крови и мочи, анализа на гормональный статус (уровень гормонов) – может выявить экстракардиальные (не связанные с заболеваниями сердца) причины заболевания;
- данных электрокардиографии (ЭКГ) – позволяет выявить изменения, характерные для синусовой брадикардии;
- показателей суточного мониторирования ЭКГ (Холтеровского мониторирования) – диагностической процедуры, которая заключается в ношении пациентом портативного аппарата ЭКГ в течение суток. При этом ведется дневник, в котором записываются все действия больного(подъем, приемы пищи, физическая нагрузка, эмоциональное беспокойство, ухудшения самочувствия, отход ко сну, пробуждение ночью). Данные ЭКГ и дневника сверяются, таким образом, выявляются непостоянные нарушения сердечного ритма (связанные с физической нагрузкой, приемом пищи, стрессом, или ночные брадикардии);
- данных электрофизиологического исследования (стимуляции сердца небольшими электрическими импульсами с одновременной записью ЭКГ) – чрезпищеводного (электрод подводится через пищевод, возможна стимуляция только предсердий) или инвазивного (электрод подводится в полость сердца путем введения специального катетера через крупный кровеносный сосуд) – применяется в случаях, если результаты ЭКГ не дают однозначной информации о виде аритмии, для оценки состояния проводящей системы сердца, а также при наличии обмороков в анамнезе неясного происхождения;
- данных эхокардиографии — ЭхоКГ (ультразвукового исследования сердца) – позволяет выявить кардиальные причины брадикардии (заболевания сердца, приводящие к нарушению сердечного ритма).
- нагрузочного теста (велоэргометрия или тредмил тест)- это применение возрастающей ступенчатой физической нагрузки, выполняемой исследуемым на велоэгометре (особый вид велотренажера) или тредмиле (специальной беговой дорожке) под контролем ЭКГ. Оценивается функция синусового узла, определяется, достигается ли стандартная по возрасту частота сердечных сокращений в ответ на нагрузку;
- чреспищеводного электрофизиологического исследования. Во время процедуры тонкий зонд через нос или рот вводят в пищевод до уровня сердца. При этом более четко, чем на обычной электрокардиограмме, видны параметры активности сердца. С помощью электрической стимуляции (электрических импульсов) определяются показатели, отражающие функцию синусового узла (участок сердца, производящий импульсы, регулирующие нормальную работу сердца).
Возможна также консультация терапевта.
Главными методами диагностирования синусовой аритмии сердечной мышцы являются:
- ЭКГ;
- суточный мониторинг при помощи холтера (это та же процедура снятия ЭКГ, но длящаяся в течение суток).

Не менее важна и откровенная беседа с доктором, поскольку описанная человеком симптоматика поможет в установлении диагноза. Чтобы исключить органические патологии сердечной мышцы, назначается проведение ЭХО-КГ. В этом случае ультразвук позволяет определить, имеются ли какие-либо отклонения в структуре сердца, а также измерить размер камер.
Еще одна процедура – инвазивное электрофизиологическое исследование. Во время процедуры проводится искусственное стимулирование либо угнетение работы синусового узла и проводится оценка его реакции. Назначается исследование редко и только по медицинским показателям.
Диагностика синусовой аритмии сводится к определению нарушений в работе сердца и выявлении возможных патологий (в том числе органических), требующих эффективного лечения.
Инструментальная диагностика синусовой аритмии подразумевает использование следующих методов (неинвазивных):
- ЭКГ;
- пробы с физнагрузкой;
- ЭКГ высокого разрешения с целью обследования поздних потенциалов желудочков;
- холтеровское мониторирование (круглосуточная регистрация ЭКГ);
- выявление барорецепторной чувствительности;
- изучение альтерации волны T;
- определение вариабельности сердечного ритма;
- определение дисперсии интервала QT.
К инвазивным способам диагностирования относятся: ЭФИ ‒ внутрисердечное электрофизиологическое исследование, тилт-тест и ЧпЭФИ ‒ чреспищеводное электрофизиологическое исследование. Данные, полученные в результате проведения инструментальных методов диагностики, позволят врачу-кардиологу определиться с оптимальной схемой лечения синусовой аритмии.
К вспомогательным тестам относятся:
- степ-тесты,
- холодовая проба,
- тест «сесть-встать»,
- пробы с дипиридомолом, изопротеринолом, эргометрином, хлоридом калия,
- тест с маршем и 20-ю приседаниями,
- психоэмоциональные тесты и др.
Аритмии функционального происхождения обычно исчезают при проведении определенных диагностических методов (например, использовании фотостимулятора), а органической природы ‒ остаются.
Диагностика синусовой аритмии должна быть проведена своевременно, поскольку многие заболевания «маскируются» под видом нарушений сердечного ритма.
Дифференциальная диагностика синусовой аритмии заключается в том, чтобы вовремя распознать острый инфаркт миокарда на фоне пароксизмальной тахикардии. Неясные боли в груди и за грудиной, одышка, «замирания» сердца – эти симптомы нередко сопутствуют приступу инфаркта. Поэтому врач назначает ЭКГ при нарушениях ритма и указанных симптомах.
Если пациента беспокоят учащенный пульс в состоянии покоя, ощущение общей слабости, предобморочные состояния на фоне неритмичного пульса, приступы головокружений, урежение пульса до 48 уд./мин. и меньше, то есть основания полагать, что происходят серьезные нарушения работы сердца. Для исключения тяжелых видов аритмий и различных кардиологических заболеваний необходимо своевременное диагностирование.
Субъективные ощущения страдающих аритмиями многообразны и отличаются непостоянством. Одни пациенты не отмечают вовсе никаких ощущений, другие жалуются на перепады сердечных ритмов, т.е. учащение сердцебиения и его «замирания». Дифференциальный диагноз аритмий оправдывается проведением электрокардиографии как первоначального метода для выявления патологий.
На фоне того, что синусовая брадикардия сердца у ребёнка и взрослого обладает неспецифической симптоматикой, для того чтобы поставить правильный диагноз потребуется осуществление комплекса диагностических мероприятий.
Первый этап диагностирования основывается на выполнении кардиологом таких манипуляций:
- изучение истории болезни и жизненного анамнеза пациента – иногда это даст возможность выяснить причину возникновения подобной аритмии у того или иного человека;
- тщательный физикальный осмотр — направлен на изучение состояния кожи, оценивание дыхательной функции и прослушивание человека при помощи фонендоскопа;
- детальный опрос больного или его родителей – для выяснения того, какие симптомы синусовой брадикардии присутствуют у пациента и с какой интенсивностью выражаются. Это поможет в определении тяжести течения болезни.
Второй этап диагностики – лабораторные исследования, среди которых:
- общеклинический анализ крови;
- общий анализ урины;
- биохимия крови;
- гормональные тесты.
Заключительный шаг в установлении правильного диагноза предусматривает осуществление таких инструментальных обследований:
- ЭКГ – это главный метод, подтверждающий наличие изменений, характерных для подобной патологии;
- МРТ сердца;
- суточное фиксирование результатов ЭКГ – пациенту необходимо на протяжении суток носить специальный портативный аппарат. Параллельно ведётся дневник, в который человек записывает все действия, которые делал на протяжении дня;
- ЭхоКГ;
- стимуляция сердца низкочастотным электрическим импульсом;
- специфические нагрузочные тесты;
- чреспищеводное электрофизиологическое исследование – это даёт возможность чётко разглядеть параметры активности этого органа.

Синусовая брадикардия
После изучения результатов всех диагностических мер клиницист определится с тем, как лечить синусовую брадикардию.
Диагностика синусовой брадикардии осуществляется по характерным жалобам пациента и данным объективного обследования, в ходе которого определяют редкий пульс с правильным ритмом, нормальную звучность сердечных тонов, а также признаки дыхательной аритмии.
Подтвердить наличие синусовой брадикардии позволяют результаты электрокардиографии:
- снижение частоты сердечных сокращений до 60 за минуту и менее;
- каждому зубцу Р соответствует комплекс QRS.
Если при обычной записи электрокардиограммы приступ брадикардии не был зафиксирован, может быть назначено суточное мониторирование ЭКГ.
У взрослых
Синусовая аритмия сердца — что это такое?
Экстрасистолия
Симптоматика заболевания довольно разнообразна и зависит от того, с какой частой сокращается сердце. Проявляться патология может следующим образом:
- появлением периодических болей в левой половине груди, которые могут распространяться на левую руку;
- невозможностью совершить полный вдох;
- одышкой;
- четко ощутимым сердцебиением;
- пульсацией в висках.

В случае если у человека наблюдается выраженная синусовая аритмия, то состояние может осложняться нарушениями мозгового кровообращения. Первый признак – потеря сознания. Лечение в этом случае должно быть начато как можно раньше.
Есть несколько характерных симптомов. К ним относятся:
- частое либо непрекращающееся чувство пульсации в висках;
- боли в левой части груди, усиливающиеся при физической нагрузке;
- чувство нехватки воздуха;
- при замедленном ритме (брадикардии) поступают жалобы на постоянную слабость и частое головокружение.
При подозрении на этот тип синусовой аритмии человеку назначается прохождение процедуры ЭКГ. Если результат ЭКГ расшифровывается опытным специалистом, то с постановкой диагноза и типом синусовой аритмии вопросов не возникает.
Иногда человеку требуется ношение специального аппарата, фиксирующего сердечный ритм человека на протяжении полных суток. Такое исследование позволяет выявить нарушения синусового ритма, если стандартное ЭКГ ничего не показало.
Синусовая аритмия требует пересмотра образа жизни, в частности, отказа от вредных привычек. Полезными будут ежедневные физические нагрузки средней интенсивности, а также плавание, пешие прогулки, несложные комплексы утренней гимнастики.
Спорт и синусовая аритмия недыхательного типа – понятия несовместимые, особенно если человек занимается бегом, ходьбой на лыжах, велосипедной ездой, греблей и т.п. Активные тренировки с повышенными нагрузками могут привести к осложнению течения заболевания и нежелательным последствиям. Исключением является лишь аритмия дыхательного типа, которая не представляет серьезной опасности или угрозы для здоровья человека.
В любом случае только консультация врача поможет определиться с ограничением физических нагрузок. Результаты медицинского обследования покажут, имеет ли место заболевание, угрожающее здоровью человека, и следует ли отказаться от тренировок.

Синусовая аритмия часто встречается у молодых мужчин допризывного возраста. Отсюда возникает вопрос об их пригодности к военной службе.
Синусовая аритмия и армия – совместимы ли эти понятия? Отчасти все зависит от решения медицинской комиссии, а также общего самочувствия человека. Если нарушение сердечного ритма не вызвано серьезной патологией сердца, то юношу, естественно, призывают в армию.
Опасными для здоровья являются:
- приступы трепетания и мерцания предсердий, пароксизмальной тахикардии;
- синдром слабости синусового узла;
- приступы Адамса-Стокса-Морганьи;
- некоторые формы желудочковой экстрасистолии.
Если результаты ЭКГ показали наличие таких видов аритмии, мужчине требуется лечение, потому что при данных патологиях могут возникнуть осложнения. Их развитие связано с миокардитом, кардиосклерозом, предынфарктным состоянием. Симптомом пароксизмальной тахикардии является резкое учащение сердечных сокращений, что вызывает страх, приступ панической атаки.
После курса лечения медкомиссия решает вопрос с армией, ‒ если результаты терапии положительные, и пациент может справиться с воинскими обязанностями, его могут взять в армию и освидетельствовать по пункту «В».
Симптомы синусовой аритмии разнообразны и зависят от частоты сокращения сердечной мышцы.

Первые признаки синусовой аритмии:
- ощутимое сердцебиение или «замирание» сердца;
- болевые ощущения с левой стороны грудной клетки;
- невозможность сделать полный вдох;
- одышка;
- пульс в области висков;
- приступы сильной слабости;
- головокружение;
- полуобморочные состояния и обмороки.
Все вышеперечисленные симптомы связаны с появлением больших промежутков между сокращениями сердечной мышцы, а также возникновением блокады на выходе из предсердного узла. Бывает, что синусовая аритмия провоцируется медикаментозным воздействием (приемом кардиоактивных и антиаритмических препаратов). Такая патология может развиться вследствие неврозов, нейроциркулярной дистонии, интоксикации организма.
Нарушение ритма могут спровоцировать болезни позвоночника, щитовидной железы, кислородное голодание, остеохондроз, анемия, заболевания печени, гормональные нарушения, повышение АД, ацидемия. В юном возрасте перебои в синусовом сердечном ритме, отражаемые на дыхании, считаются естественными. У детей синусовая аритмия может проявиться после перенесения инфекционных или воспалительных заболеваний.
Однако следует отметить, что неравномерные сокращения миокарда случаются и при серьезных сбоях в работе сердечно-сосудистой системы. Они могут свидетельствовать об ишемической болезни, развитии ревматизма, инфаркте или кардиосклерозе. Если показатель сердечных колебаний не превышает 10-ти %, синусовая аритмия не считается отдельным заболеванием.
Симптомы синусовой аритмии часто связаны с учащением сердцебиения (тахикардией). Врачей настораживает тахикардия, которая сохраняется в состоянии покоя, поскольку она может указывать на различные заболевания, связанные с нарушениями работы сердца. Если пациент жалуется на учащенное сердцебиение в состоянии покоя, которое сопровождается одышкой и ощущением нехватки воздуха, есть повод бить тревогу.
Синусовая аритмия в покое может сигнализировать о наличии следующих заболеваний:
- гипертиреоза (болезни щитовидной железы);
- острой сосудистой недостаточности;
- анемии (малокровии);
- некоторых форм ВСД;
- хронической сердечной недостаточности;
- кардиомиопатии;
- острого миокардита;
- инфаркта миокарда и других серьезных патологиях.
У здорового человека в спокойном состоянии всегда наблюдается некая нерегулярность синусового ритма. Если разница между сокращениями превышает 10 %, речь идет о синусовой аритмии. Причины ее возникновения могут быть неопасными, т.е. не вызывать каких-либо осложнений. Но в некоторых случаях такие состояния (учащения и замедления ЧСС) говорят о серьезных недугах, которые могут угрожать здоровью и даже жизни человека.
Симптомы синусовой аритмии могут возникать по целому ряду причин. Эта патология может проявиться ночью и быть спровоцирована так называемым «синдромом обструктивного апноэ сна» (т. е. приступами периодических остановок дыхания). Следует отметить, что физиологическая (нормальная) брадикардия, т. е. урежение ЧСС, встречается в ночное время практически у всех людей, – при этом происходит снижение сердечных сокращений на 30 %. Если этот показатель изменяется (снижается до 10 %), есть повод говорить о серьезных нарушениях в работе миокарда.
Синдром обструктивного апноэ во сне провоцирует стрессовую реакцию человеческого организма на процесс остановок дыхания, вследствие которых повышается нагрузка на сердечную мышцу, развивается кислородное голодание. Нужно отметить, что результатом апноэ могут стать практически все разновидности аритмий, и их количество повышается по мере нарастания степени тяжести синдрома.
Синусовая аритмия во время сна обуславливается спадением верхних дыхательных путей, которое препятствует нормальному попаданию кислорода в легкие. При этом у спящего человека наблюдаются многократные остановки дыхания. Часто синдром апноэ представляет собой осложненную форму храпа и вызывает синусовую аритмию.
Проявление аритмий из-за апноэ может стать фактором возникновения риска внезапной смерти в процессе сна, поэтому так важно вовремя выявить патологию и назначить грамотное лечение, – в частности, применить СРАР-терапию.
Симптомы синусовой аритмии часто проявляются на фоне замедленного сердцебиения, т. е. брадикардии. Такой вид аритмии сопровождается ЧСС в менее чем 60 уд./мин. и может возникнуть у спортсменов, беременных женщин, а также во время ночного сна. Физиологическая брадикардия имеет непостоянный характер, – при повышенных физических нагрузках наблюдается повышение сердечного ритма.
Синусовая аритмия и брадикардия чаще всего развиваются при повышенном внутричерепном давлении, кардиосклерозе или определенных вирусных заболеваниях, гипотиреозе, лекарственной передозировке, а также отравлении никотином или свинцом, длительном голодании. После диагностирования врач может назначить больному бета-адреноблокаторы, антиаритмические и седативные препараты.
| 1 | II | III | IV | V |
| Стимулируемая | Воспринимающая | Ответ на событие | Изменение частоты | Многокамерная стимуляция |
| А – предсердие V – желудочек D – обе камеры | А – предсердие V – желудочек D – обе камеры | 0 – нет 1 – ингибирует водитель ритма T- стимулирует водитель ритма для возбуждения желудочков D – обе камеры: стимулы, воспринимаемые в желудочке, ингибирует; усиливает стимулы, воспринимаемые в предсердии | 0 – непрограммируемый R – с возможностью изменения ЧСС | 0 – нет А – предсердие V – желудочек D – обе камеры |
- Первый – мембраностабилизирующие средства, которые показывают высокие клинические результаты при проявлении аритмии в желудочковых и предсердных зонах.
- 1а) Удлиняют время потенциала действия, умеренно тормозят возможности импульсного прохода. К таким лекарственным средствам относятся: хинидин, прокаинамид, ритмилен, аймалин, дизопирамид, кинилентин, норпэйс, новокаинамид, гилуритмал.
- 1в) Сокращают время потенциала действия, не оказывают никакого влияния на возможности импульсного прохода. К таким лекарственным средствам относятся: фенитоин, токаинид, ксилокаин, дифенилгидантоин, лидокаин, катен, лигном, мексилетин, мекситил, тримекаин, ксикаин.
- 1с) Существенно тормозится процесс проведения импульса. На потенциал действия не оказывается никакого влияния. К таким лекарственным средствам относятся: энкаинид, этмозин, пропанорм, боннекор, флекаинид, ритмонорм, аллапинин, морицизин, этацизин, пропафенон.
- Вторая категория – блокаторы бета-адренорецепторов, которые работают как торможение прохождения через предсердно-желудочковый узел. Препараты данного подкласса назначаются при диагностировании патологии, связанной с мерцательной аритмией или синусовой тахикардией. Лекарственные средства, представляющие данный подкласс:
- Избирательного действия: ацебуталол, бимопролол, беталок, небиволол, метопролол, тенормин, вазокардин, эсмолол, атенолол, спесикор.
- Системного влияния: анаприлин, пропранолол, пиндолол, обзидан.
- Третья категория – блокаторы калиевых каналов – преимущественно назначаются в случае диагностирования желудочковой или предсердной и аритмии. Представители данной категории: бретилий, нибентан, ибутилид, дронедарон, кордарон, тедисамил, соталол, амиодарон.
- Четвертая категория – блокаторы медленных кальциевых каналов – тормозят проходимость предсердно-желудочкового участка. Назначаются в протокол лечения при сбое ритма в предсердно-желудочковом узле. К препаратам данного класса относят: финоптин, дилзем, лекоптин, изоптин, кардил, верапамил, дилтиазем, кордиум, бепридил, прокорум, галлопамил, дильрен.
- Не классифицируемые антиаритмические препараты:
- Лекарства первичного действия: магнерот, сердечные гликозиды, ивабрадин, аденозинатрифосфат (АТФ), алиндин, аденозин, дигоксин, аспаркам, магне В6, строфантин, панангин.
- Лекарства вторичного действия: каптоприл, аторвастатин, эналаприл, омакор, статины.
Синусовая брадикардия у детей
Синусовая брадикардия у детей бывает наследственной. Кроме этого, она может быть связана с повышенным тонусом вагуса, с занятиями спортом.
Патологические брадикардии обусловлены следующими факторами:
- Повышенное внутричерепное давление, вызванное отеком мозга, травмами черепа, менингитом, опухолью мозга.
- Тяжелые заболевания сердца.
- Гепатиты.
- Язвенная болезнь желудка.
- Прием некоторых медикаментов, например сердечных гликозидов.
Чаще всего дети ни на что не жалуются. На ЭКГ видны такие признаки, как правильный синусовый ритм, уменьшение амплитуды и незначительное расширение зубцов P, увеличение амплитуды зубца T, расширение QRS, увеличение интервалов P-Q.
При выраженной брадикардии имеют место следующие симптомы:
- боль в области сердца;
- одышка при нагрузках;
- общая слабость;
- головокружение, головная боль.
Лечение заключается в увеличении частоты сердечных сокращений для улучшения кровообращения и снабжения органов кислородом. Если у ребенка нет жалоб на самочувствие, то никаких мероприятий не проводится. При стойком и выраженном уменьшении ЧСС назначают лекарственные препараты, например, атропин, алупент. Если причиной брадикардии является прием медикаментов, то лечение состоит в их отмене, иногда требуется введение атропина.
В детском возрасте синусовая брадикардия, как врожденная, так и приобретенная, является частой патологией, занимая первое место в общей структуре всех аритмий.
Причинами развития синусовой брадикардии у детей являются:
- врожденные заболевания сердечно-сосудистой системы;
- заболевания эндокринной системы (микседема, ожирение);
- заболевания нервной системы (неврозы, менингит, объемные образования головного мозга, приводящие к повышению внутричерепного давления);
- передозировка некоторых лекарственных средств, например, сердечных гликозидов;
- острая или хроническая интоксикация организма (отравление никотином, солями тяжелых металлов);
- состояние реконвалесценции после гриппа или скарлатины.
В период новорожденности синусовая брадикардии развивается под влиянием гипоксии головного мозга или пониженной концентрации гормонов щитовидной железы.
У подростков синусовая брадикардия часто возникает на фоне усиленного роста внутренних органов, в том числе сердца. Другой причиной развития аритмии в этом возрасте является гормональная перестройка организма и связанные с ней нарушения обмена веществ, неврозы и т. д.
 У детей синусовая брадикардия может свидетельствовать о пониженном уровне гормонов щитовидной железы
У детей синусовая брадикардия может свидетельствовать о пониженном уровне гормонов щитовидной железыУмеренная синусовая брадикардия у детей протекает обычно без каких-либо клинических признаков, и выявляется случайно при плановом обследовании. При более тяжелом течении патологии ребенок жалуется на головокружение, слабость, боли в груди, ухудшение общего состояния после физической нагрузки. В некоторых случаях могут возникать обмороки.
А вот выраженная синусовая аритмия сердца довольно опасна.
Если выявлены отклонения, потребуется консультация педиатра, кардиолога детского, эндокринолога, невролога. При патологиях нервной системы может страдать сердечно-сосудистая. Детям лечение подбирается с учетом их возраста. Нужно продумать режим труда и отдыха, хорошо бы посетить санаторий.
Регуляция питания является основной задачей родителей. Из рациона исключаются продукты с высоким содержанием кофеина, жирные и сладкие блюда. Большое количество свежих овощей и фруктов поможет обеспечить организм клетчаткой, а также необходимыми витаминами.
Эмоциональный фон ребенка поможет восстановить психотерапевт. Ребенка нужно оградить от стресса.
Основная опасность при синусовой аритмии заключается в осложнениях – возникновении сердечной недостаточности и сердечной дисфункции.
Что можно сделать, чтобы не столкнуться с такой бедой, как выраженная синусовая аритмия у ребенка?
– сбалансированный режим отдыха и труда;
– посильная физическая активность;

– прием витаминных комплексов, в которые входят обязательные аминокислоты;
– борьба со стрессом;
– отказ от вредных привычек (курение и прием алкоголя у подростков);
– диагностика и лечение любых заболеваний, что поможет избежать осложнений на сердце.
При определении у ребенка синусовой брадикардии назначаются препараты со следующей целью:
- улучшить углеводный обмен;
- поддержать нормальный баланс электролитов;
- активизировать насыщение головного мозга кислородом.
Для этого используются витаминные и минеральные комплексы, создаются благоприятные условия для отдыха и учебы ребенка, проводятся физиотерапевтические процедуры, которые показаны при его состоянии.

Важно определить причину, по которой возникает брадикардия, и если она существенно не влияет на состояние детскогоорганизма, тогда брадикардия не будет представлять угрозы здоровью ребенка и специфическое лечение не требуется.
Рацион питания при сердечно-сосудистых заболеваниях имеется важное значение. С помощью включения не слишком дорогостоящих продуктов в виде овощей, фруктов, нежирных сортов рыбы, морской капусты можно значительно улучшить самочувствие больного. Особенно важен положительный настрой, поскольку лекарства лучше воспринимаются именно на волне позитива. Тем более, кардиологи часто отмечают, что у ребенка не усложненная брадикардия проходит с возрастом.
Видео Брадикардия. Что это? Что делать? Советы родителям.
Чем опасна брадикардия?
Чаще всего умеренная синусная брадикардия не опасна. Но следует знать, что изменения частоты сердечных сокращений могут свидетельствовать о развитии патологий в различных органах и системах, например, в щитовидной железе. Если ЧСС ниже 40 ударов может наблюдаться гипотония, стенокардия, сердечная недостаточность, аритмия. При ярко выраженном нарушении синусового ритма возможны обморочные состояния, во время которых есть риск внезапной остановки сердца.
При беременности синусоидальная брадикардия встречается редко, при этом лечение обычно не проводится.
Многих интересует вопрос, совместима ли армия и синусовая брадикардия? По заявлениям медиков в этом случае на освобождение от службы рассчитывать не приходится.
При умеренной или физиологической брадикардии прогноз удовлетворительный. Наличие органических поражений сердца неблагоприятно влияет на прогноз. Серьезно отягощает последствия брадикардии наличие приступов Морганьи—Адамса—Стокса, если не решился вопрос о проведении электростимуляции. Гетеротопные тахиаритмии в сочетании с брадикардией повышают вероятность тромбоэмболических осложнений. При стойком снижении ритма сердечных сокращений возможно развитие инвалидизации больного.
У здорового человека она ничем не опасна. Синусовая аритмия — норма, естественно, до некоторых пределов. Понятно, что сердце не является двигателем, который выставляют «по стробоскопу».
Его работа совершается в переменном темпе, зависящим от внешних причин, выброса гормонов и физической активности, а также от состояния сна или бодрствования организма.
Так, один из самых титулованных велогонщиков планеты, испанец Мигель Анхель Индурайн имеет нормальный пульс покоя 28 ударов в минуту. И, напротив, любой из нас, посидев несколько минут в сауне, может измерить свой пульс, который может превышать 110 и даже 120 ударов в минуту, в состоянии того же покоя. Какие же встречаются разновидности синусовой аритмии?
Симптоматика выраженной формы аритмии
– при тахикардии ощущается сильная пульсация, особенно в височной области;
– неприятные ощущения в левой части грудной клетки;
– ухудшение самочувствия при увеличенной нагрузке;
– постоянная нехватка кислорода;
– головокружение (чаще присутствует при замедлении ритма сердца);
– головная боль;
– слабость (при брадикардии).
Мы перечислили основные симптомы, сопровождающие такую патологию, как выраженная синусовая аритмия сердца. Чем опасна эта болезнь?
При сильно выраженной аритмии может случиться обморок, поскольку кровообращение нарушается, и кровь к мозгу не поступает в полном объеме. Если такое произошло, необходимо незамедлительно обратиться к врачу.
Лёгкая синусовая брадикардия протекает без выражения какой-либо симптоматики, отчего человек даже не подозревает о развитии у себя такой патологии. Более того, практических никаких изменений не будет наблюдаться даже на ЭКГ. Обнаружить такую разновидность болезни можно лишь при помощи внутрисердечного исследования.
Синусовая аритмия также может стать диагностической неожиданностью, поскольку признаки выражаются слабо и зачастую попросту игнорируются. В таких случаях симптомами могут служить:
- незначительные головокружения;
- быстрая усталость;
- одышка при интенсивных физических нагрузках.
Выраженная слабость синусового ритма будет иметь, помимо вышеуказанных симптомов, такие клинические признаки:
- беспричинная слабость;
- приступы утраты сознания;
- ощущение нехватки воздуха;
- одышка даже в состоянии покоя;
- необоснованное беспокойство и паника, чувство страха и боязнь умереть;
- повышенное выделение холодного пота;
- нарушение сна.
Синусовая брадикардия у ребёнка и взрослого чревата развитием сердечной недостаточности, о присоединении которой могут свидетельствовать такие симптомы:
- сильная отёчность нижних конечностей;
- гепатомегалия – это увеличение печени, при этом поражённый орган можно легко самостоятельно пальпировать;
- снижение работоспособности;
- одышка при выполнении повседневных дел.
Пациентам необходимо учитывать, что вышеуказанная симптоматика синусовой брадикардии, составляет основу клинической картины и может дополняться признаками той патологии, на фоне которой было сформировано подобное расстройство.
Последствия и осложнения
Подобные осложнения свойственны как ребёнку, так и взрослому.
При выраженной синусовой брадикардии происходит уменьшение сердечного выброса, что, в свою очередь, снижает кровоснабжение органов и тканей, доставку к ним кислорода и питательных веществам. Наиболее чувствительны к подобным нарушениям кровообращения клетки головного мозга. Недостаточность их кровоснабжения приводит к развитию гипоксических изменений и провоцирует развитие приступов Морганьи – Адамса – Стокса, основными признаками которого являются потеря сознания и генерализованный судорожный припадок, продолжающиеся от нескольких секунд до нескольких минут. На фоне приступа у больного может произойти остановка дыхания и сердечной деятельности.
Сочетание синусовой брадикардии с эктопическими аритмиями, развитие которых обусловлено наличием в толще миокарда дополнительных очагов возбуждения, каждый из которых функционирует независимо от других, значительно повышает риск возникновения у пациента тромбоэмболических осложнений.

Стойкая выраженная синусовая брадикардия может стать причиной утраты больным трудоспособности.
- Внезапная сердечная смерть (прекращение сердечной деятельности (остановка сердца)).
- Травмы вследствие потери сознания.
- Острое нарушение мозгового кровообращения.
- Сердечная недостаточность (состояние, при котором сердце становится неспособным выполнять свою функцию полноценно).
- Усугубление ишемической болезни сердца (недостаточности кровоснабжения сердечной мышцы и поступления к ней кислорода), развитие инфаркта миокарда (гибели участка сердца от острого кислородного голодания с последующим замещением его рубцовой тканью).
Осложнения синусовой брадикардии могут быть следующие:
- истончение стенки сердца с последующим ее разрывом и летальным исходом;
- возникновение ишемической болезни;
- возникновение порока сердца;
- нарушения в кровообращении сердца;
- внезапная остановка сердца.
Лечение синусовой аритмии у детей
Регулярные профилактические осмотры позволят обнаружить заболевание даже при отсутствии симптомов.
Во избежание развития синусовой брадикардии у беременных, детей или взрослых, необходимо лишь:
- полностью отказаться от вредных привычек;
- правильно питаться;
- вести в меру активный образ жизни. Многие пациенты задают вопрос – можно ли заниматься спортом при брадикардии? Ответ на него положительный, но при условии недопущения чрезмерного физического переутомления;
- своевременно лечить заболевания, которые могут привести к аритмии;
- принимать лекарства, предписанные лечащим врачом, со строгим соблюдением дозировки и продолжительности приёма;
- регулярно проходить профилактические обследования в медицинском учреждении.
При синусовой брадикардии возможно добиться полного излечения, но при условии соблюдения всех рекомендаций кардиолога. Однако если недуг был спровоцирован иными патологиями, то не стоит забывать, что они также имеют собственные осложнения.
- Соблюдение режима труда и отдыха.
- Рациональное и сбалансированное питание (употребление продуктов с высоким содержанием клетчатки (овощи, фрукты, зелень), отказ от жареной, консервированной, слишком горячей и острой пищи).
- Отказ от курения и употребления алкоголя.
- Прием лекарственных средств под контролем врача.
- Своевременная диагностика и лечение заболеваний сердца и других органов.
- Обращение к специалисту при появлении симптомов заболевания.
Профилактика возникновения синусовой брадикардии состоит в следующих мероприятиях:
- своевременное выявление и устранение экстракардиальной патологии и органических заболеваний сердца;
- предотвращение отравлений и интоксикаций, способных оказать токсическое воздействие на миокард;
- проведение лекарственной терапии препаратами, влияющими на сократительную активность миокарда только по назначению и под контролем врача.
Дополнительно
- Нормальный сердечный импульс формируется в синусовом узле – группе особых клеток, находящихся в стенке сердца.
- Эти клетки способны производить электрический импульс.
- Далее этот импульс проводится по специальным волокнам в стенке сердца, которые называются проводящей системой сердца.
- Эта система разветвляется на множество волокон, самые маленькие из которых подходят к каждому мышечному волокну сердечной стенки.
- В результате этого при нормальном возникновении импульса в сердечной стенке сердечная мышца сокращается слаженно, ритмично (то есть сокращения происходят через одинаковые временные промежутки), с оптимальной частотой сокращений (60 – 100 ударов в минуту).
- Также проводящая система сердца отвечает за правильную последовательность сокращений предсердий и желудочков (камер, или отделов сердца).
- Если происходят нарушения в функционировании проводящей системы, то возникают сбои в отлаженной работе сердца.
- Некоторые причины, такие как: заболевания сердца, нарушения иннервации (регулирования нервной системой), воздействия лекарственных или ядовитых веществ и некоторые другие факторы, — могут привести к замедлению сердечного ритма, генерируемого (вырабатываемого) синусовым узлом (синусовой брадикардии).
- Кардиология. Национальное руководство. – Беленков Ю.Н. Оганов Р.Г. – М: ГЭОТАР-МЕДИА, 2007 – 1255 с.
- Внутренние болезни. Учебник: В 2 т. / Под ред. А.И. Мартынова, Н.А. Мухина, А.С. Галявича. – М: ГЭОТАР-МЕДИА, 2004. – Т.2. – 648 с.
Диета при аритмии
Диетологи разработали специальный стол № 10. В этой диете основными людами выступают нежирное мясо, рыба, омлеты, молочные продукты с пониженным содержанием жира, супы на овощных бульонах. Из напитков допустимы слабозаваренный чай, кофе лучше вовсе исключить, но если это невозможно, то он должен быть некрепким.
– белки – около 100 г;
– жиры – около 70 г;
– сложные углеводы – 350 г.
Полезны для сердечного ритма свежевыжатые овощные соки – морковный, свекольный, капустный, томатный.
Если придерживаться правильного питания и здорового образа жизни, эффект наступает спустя 2 недели. Такое питание значительно снижает нагрузку на сердце.
Недопустимо употребление алкогольных напитков, курить необходимо бросить.

Ежедневно нужно делать гимнастику, это полезно для укрепления сердечной мышцы. Уровень холестерина должен строго контролироваться.
Нельзя принимать бесконтрольно лекарственные препараты, особенно диуретики. Они должны назначаться только лечащим врачом.
Человек, который решил вплотную заняться своим здоровьем, обязательно должен проявлять силу воли. Ведь довольно трудно отказать себе в жареной пище или куске торта с кремом. Но без этого не получится добиться положительного результата. Особенно если имеется резко выраженная синусовая аритмия.
Беременность и синусовая аритмия
Важно знать, что все антиаритмические препараты проходят гемато-плацентарный барьер, при этом к препаратам с наименьшей фетотоксичностью относится лидокаин, этацизин, ацебутолол, соталол.
По жизненным показаниям, когда другие препараты не помогают, может назначаться атенолол, фенитоин, амиодарон, хотя по результатам исследований они расцениваются как опасные для плода.
Тактика назначения антиаритмических препаратов при беременности:
- лекарство должно подбираться с наименьшим вредом для матери и ребенка;
- дозы должны назначаться минимальные из эффективных;
- лучше не принимать сразу несколько аритмиков;
- длительная терапия должна сопровождаться пересмотром показаний и регулярной коррекцией доз.

В некоторых случаях может проводится срочная имплантация электрокардиостимулятора. Подобное случается при определении ЧСС менее 40 ударов в минуту, наличии в анамнезе полуобморочных и обморочных состояний, а также возникновении выраженной клиники приступа Морганьи-Эдемс-Стокса.
Если у женщины определяется врожденная атриовентрикулярная блокада третьей степени с бессимптомным течением, тогда беременность не противопоказана.
Видео Жить Здорово! Слабость синусового узла
Существующие сегодня способы лечения синусовой брадикардии позволяют довольно быстро избавиться от мучительных приступов “замирания сердца”. При этом большая часть проявлений этой формы аритмии не требует специфического лечения. Поэтому даже беременным женщинам с некоторыми врожденными нарушениями проводимости вполне по силам насладиться прелестями материнства.
Стоит также откорректировать питание, убрать из рациона вредные продукты, такие как чай, кофе, шоколад.
Беременной нужно меньше волноваться, больше отдыхать и проводить время на свежем воздухе. Также требуется постоянное наблюдение врача, если имеется синусовая аритмия сердца. Чем опасна болезнь? Различными осложнениями.
Брадикардия – симптомы
Выраженность симптомов заболевания зависит от патологии, вызвавшей СБ, и состояния нервной системы больного. Так, человек может не ощущать редкого сердцебиения, и обнаружить расстройство только после медицинского осмотра. Выраженные признаки характерны больным неврозами, пониженным АД, в периоде послеинфарктного шока, при боли в эпигастрии, стенокардии. В таких случаях пациенты указывают на следующие симптомы:
- Слабость, холодный пот.
- Головокружение, обморочной состояние.
- Боль в области груди.
- Замедление кровообращения, вызывающее гипоксию мозга, судороги и потерю сознания.
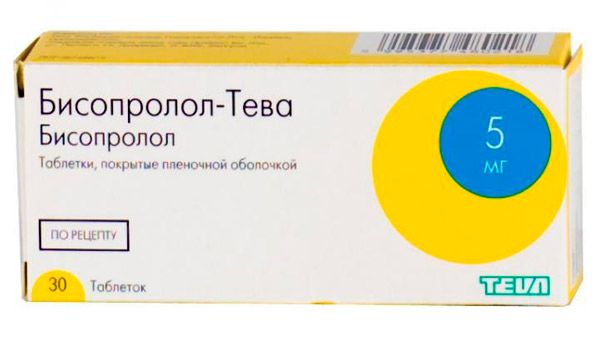
Низкий пульс при незначительной брадикардии и в случае физиологических причин зачастую не проявляет себя никакой симптоматикой. Патологическая синусовая брадикардия может выражаться следующей клинической картиной:
- постоянная усталость;
- слабость;
- сонливость;
- нарушение памяти, концентрации внимания;
- расстройства зрения;
- шум в ушах;
- судороги;
- полуобморочное состояние;
- обмороки;
- частое головокружение;
- боли в области грудной клетки;
- перепады артериального давления;
- побледнение кожных покровов;
- затруднение дыхания;
- повышенная потливость.
Аритмия брадикардия нередко сочетается с повышенным артериальным давлением (более 140/90 мм рт.ст.), что может указывать на опухолевый процесс, ишемическую болезнь, кардиосклероз, перикардит. Причиной иногда является некорректно подобранная гипотензивная терапия. Реже диагностируется синусовая брадикардия на фоне пониженного давления, что тоже является опасным сочетанием. Это может указывать на внутренние кровотечения, интоксикации, тяжелые инфекции.
Выраженная брадикардия будет проявляться изменениями цифр АД в сторону понижения, затруднением дыхания, болью в груди, снижением памяти и спутанным мышлением. Иногда могут возникать резкое снижение или кратковременная потеря зрения и судороги. Причиной таких симптомов является замедленная работа сердца и, как следствие, недостаток кислорода в крови и в тканях. Первым реагирует на кислородное голодание (гипоксию) головной мозг.
Умеренно выраженная брадикардия обычно не сопровождается нарушениями кровообращения и не ведет к развитию клинической симптоматики. Возникновение головокружения, слабости, полуобморочных и обморочных состояний наблюдается при брадикардии с ЧСС менее 40 ударов в минуту, а также на фоне органических поражений сердца.
В целом проявления брадикардии соответствуют тяжести нарушений гемодинамики, развивающихся на ее фоне.
На ослабление сократительной функции миокарда и замедление кровообращения первым реагирует головной мозг, испытывая гипоксию. Поэтому брадикардия нередко приводит к приступам потери сознания, судорог (приступы или продромы Морганьи-Адемса-Стокса), которые могут продолжаться от нескольких секунд до 1 минуты.
Основными проявлениями, признаками, симптомами брадикардии являются:
- приступы Морганьи-Эдемс-Стокса, сопровождающиеся потерей сознания и головокружениями, возникающими при наличии урежения пульса;
- наличие нестабильности артериального кровяного давления (гипертензия, гипотензия), плохо поддающегося лечению и возникающего на фоне урежения сердечного ритма;
- повышенная утомляемость организма (снижение толерантности к нагрузке), возникающая на фоне урежения сердечного ритма;
- наличие симптомов хронической недостаточности кровообращения на фоне брадикардии, тяжело поддающихся консервативной терапии;
- приступы стенокардии, возникающие при напряжении или даже в покое.
Брадикардия умеренной степени выраженности обычно не вызывает нарушения кровообращения и не проявляется клинически. Симптоматика обычно возникает при урежении пульса менее 40 ударов в минуту, у пациента чаще всего имеются органические поражения сердца. При этом брадикардия имеет выраженные клинические симптомы:
- слабость

- усталость
- частые головокружения
- чувство нехватки воздуха
- обмороки и полуобмороки
- возможно также появление затрудненного дыхания
- болей в грудной клетке
- снижение или повышение кровяного давления
- нарушение памяти
- внимания
- кратковременные расстройства зрения
- приступы спутанного мышления
При ослаблении сократительной функции сердечной мышц и нарушении кровообращения в головном мозге возникает гипоксия. При этом симптомы брадикардия могут дополняться потерей сознания, судорогами (приступы Морганьи-Адемса-Стокса). Данные состояния опасны для пациента остановкой дыхательной и сердечной деятельности.
Для синусовой брадикардии наиболее явным проявлением считается сокращение сердечных сокращений, которые вызывают болезненность в груди, ощущение головокружения, общий упадок сил, одышкой даже при небольших объемах нагрузки, появлением холодного пота.
Если же имеет место физиологический вид брадикардии, то она, как правило, не имеет выраженных внешних проявлений; обнаруживается она зачастую пи плановых профилактических обследованиях.
– головная боль;
В случае развития брадикардии, например, при передозировке мочегонными, может развиться снижение давления (как следствие). Возникают слабость, головокружение, мелькание «мушек» перед глазами, холодный пот. Иногда человек ощущает предобморочное состояние.
В основном, симптоматика синусовой аритмии скудна, и проявляется чаще всего при обследовании. Иногда во время ЭКГ, ставят диагноз «вертикальной синусовой аритмии». Здесь просто смешивается два понятия: вертикальное положение оси сердца, которое может являться вариантом нормы, и номотопного нарушения ритма. Между собой два этих нестрашных состояния могут быть никак не связаны.
Общие рекомендации
Среди всех аритмия синусовая брадикардия, пожалуй, лучше всего корректируется общими рекомендациями. При отсутствии расстройства гемодинамики бывает достаточно выполнять ниже перечисленные советы, чтобы наладить сердечную деятельность.
- Режим дня должен быть с дозированной физической нагрузкой и полноценным отдыхом.
- Стрессы должны быть сведены к минимуму, для чего полезно заниматься во время возбуждения аутотренингом.
- Коррекция питания позволит насытить организм необходимыми питательными веществами.
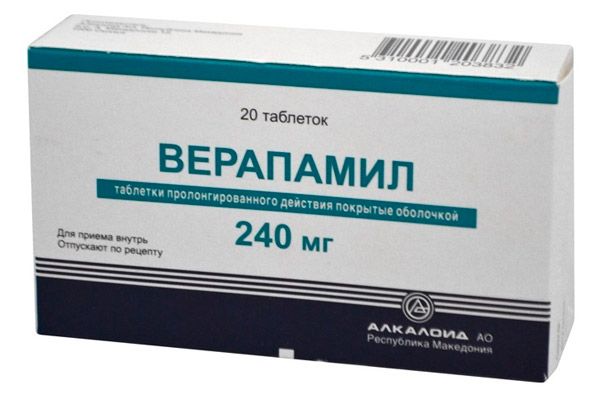
Из рациона следует убрать легкие углеводы и больше употреблять витаминизированные продукты.
- Курение очень вредно для сердца и всего организма в целом, поэтому от этой привычки важно отказаться.
- Для лучшего контроля состояния следует вести дневник артериального давления и ЧСС.
- Сердцу полезны ежедневные прогулки, поэтому их обязательно нужно включить в ежедневный распорядок.
Первые признаки синусовой аритмии
При возникновении типичных симптомов брадиаритмии и пульсе менее 40 уд/мин, а также отсутствии серьезных патологий, на фоне которых возможно развитие болезни, рекомендуется принять следующие меры:
- Принять теплую ванну.
- Выпить крепкий кофе или чай, добавив в него 15 капель настоя женьшеня или элеутерококка.
- Выполнить физические упражнения, помогающие поднять частоту пульса.
- После консультации с врачом принять препарат, повышающий частоту сердечных сокращений.
Выраженная синусовая брадикардия при падении пульса менее 35 уд/мин является поводом для экстренного вызова скорой помощи. До момента прихода врача выполняют следующие действия:
- Больного кладут на спину, подложив под голову валик или небольшую подушку.
- При боли в груди принять нитроглицерин.
- При потере сознания оказывать следующую экстренную помощь до восстановления самостоятельного дыхания или приезда скорой:
- Произвести искусственное дыхание;
- При отсутствии пульса проделать непрямой массаж сердца;
Во время резкого снижения частоты сердечных сокращений человек очень близко находится к обморочному состоянию, именно поэтому в такой ситуации стоит действовать быстро и правильно. Важно выполнить следующие действия:
- Больного укладывают на ровную поверхность, после чего под ноги кладут валик или подушку.
- Вызывается бригада скорой помощи.
- Лицо можно обтереть мокрым полотенцем, а если человек находится без сознания, нужно похлопать его по щекам, чтобы привести в чувство. Нашатырный спирт стоит использовать с особой осторожностью, поскольку ситуация может только ухудшиться (есть риск возникновения бронхоспазма или остановки дыхания).
- При возможности человека нужно укрыть одеялом или теплыми грелками, особенно если не получается его привести в чувство при бессознательном состоянии.
- В случае наличия ранее назначенных врачом препаратов нужно дать их выпить больному.
- Измеряется пульс у больного, для чего на запястье прощупывается лучевая артерия. При слабом пульсе ЧСС можно посчитать на сонной артерии.
- Врачам из бригады скорой помощи подробно описываются все выполненные действия.