Оглавление
- 1 История переливания крови
- 2 Чем опасно переливание крови?
- 3 Правила переливания крови
- 4 В чем опасность переливания крови? Влияние перелитой крови
- 5 Противопоказания
- 6 Противопоказания
- 7 Переливание кровезаменителей
- 8 Переливание крови из вены в ягодицу
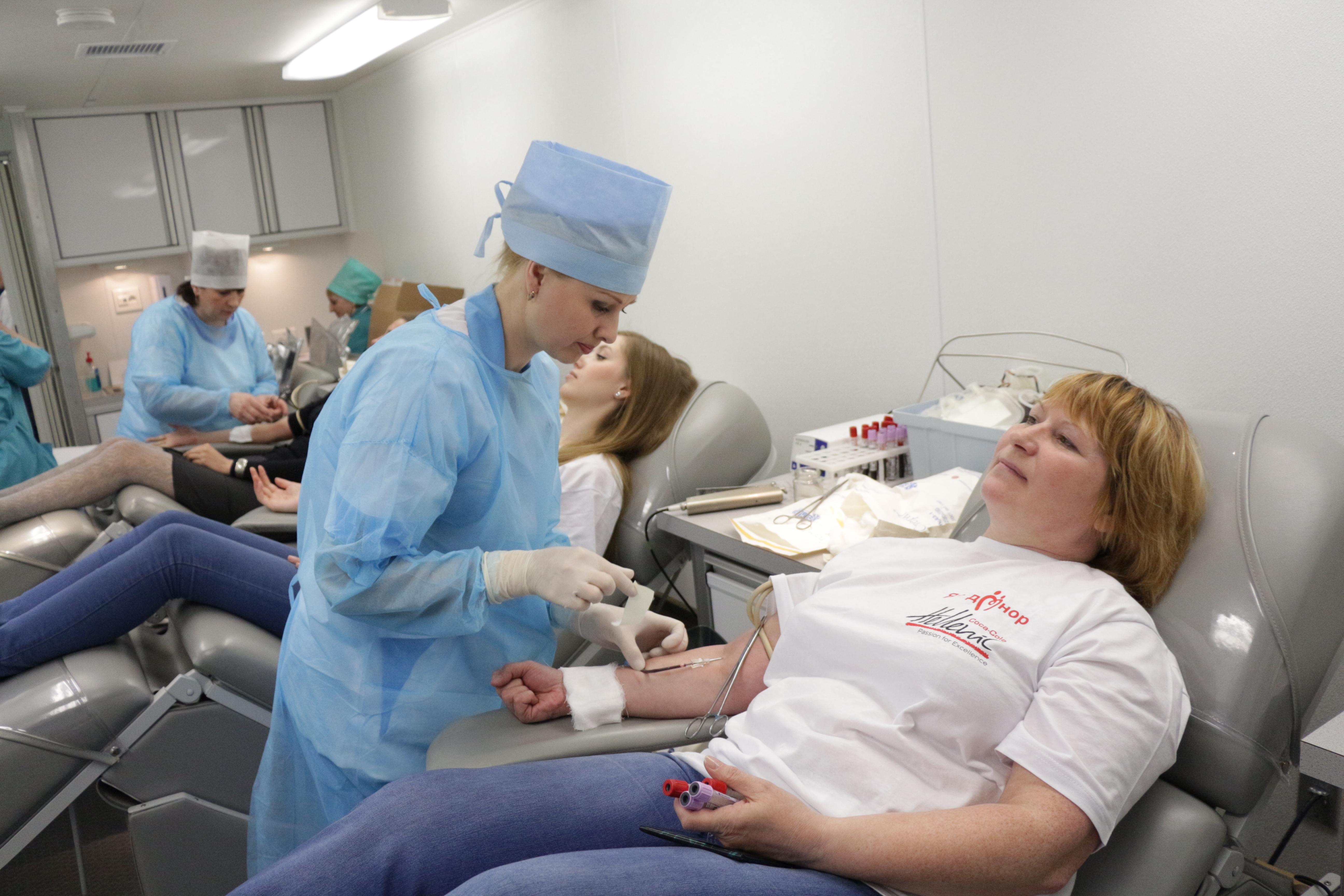
- 9 О пользе донорства
- 10 Льготы, предоставляемые донору
- 11 Технология
- 12 Что делать перед сдачей крови
- 13 Интересные факты
- 14 Здоровье
- 15 Отзывы
История переливания крови
(гемотрансфузия) – лечебная технология, состоящая во введении в вену человека крови или ее отдельных компонентов, взятых у донора или у самого пациента, а также крови, проникшей в полости тела в результате травмы или хирургического вмешательства.
В древности люди заметили, что при потере большого количества крови человек погибает. Это создало представление о крови, как о носителе жизни. В таких ситуациях больному давали пить свежую кровь животного или человека. Первые попытки гемотрансфузии от животных к человеку начали практиковать в XVII веке, однако все они заканчивались ухудшением состояния и смертью человека.
В 1848 году в Российской Империи был издан «Трактат о переливании крови». Однако повсеместно гемотрансфузию стали практиковать только в первой половине XX века, когда ученые выяснили, что кровь людей отличается по группам. Были открыты правила их совместимости, разработаны вещества, ингибирующие гемокоагуляцию (свёртывание крови) и позволяющие хранить её долгое время.
В 1932 году Антонин Филатов и Николай Карташевский впервые доказали возможность переливания не только цельной крови, но и её компонентов, в частности плазмы; были разработаны методы консервации плазмы путём лиофильной сушки. Позже ими же были созданы первые кровезаменители.
Долгое время донорская кровь считалась универсальным и безопасным средством трансфузионной терапии. В итоге закрепилась точка зрения, что гемотрансфузия – процедура простая, и обладает широким спектром применения. Однако повсеместное проведение гемотрансфузии приводило к появлению большого числа патологий, причины которых выяснялись по мере развития иммунологии.
Большинство крупных религиозных конфессий не высказывались против гемотрансфузии, однако религиозная организация Свидетели Иеговы категорически отрицает допустимость данной процедуры, поскольку приверженцы данной организации считают кровь сосудом души, который нельзя передавать другому человеку.
Сегодня гемотрансфузия считается крайне ответственной процедурой пересадки ткани организма со всеми вытекающими из этого проблемами – вероятностью отторжения клеток и компонентов плазмы крови и развитием специфических патологий, в том числе реакции тканевой несовместимости. Основные причины осложнений, развивающихся в результате переливания крови – это функционально неполноценные компоненты крови, а также иммуноглобулины и иммуногены. При инфузии человеку собственной крови, подобные осложнения не возникают.
В целях снижения риска таких осложнений, а также вероятности заражения вирусными и другими заболеваниями, в современной медицине считается, что необходимость в инфузии цельной крови отсутствует. Вместо этого реципиенту переливают конкретно недостающие компоненты крови, в зависимости от заболевания. Также принят принцип, согласно которому реципиент должен получать кровь от минимального числа доноров (в идеале – от одного). Современные медицинские сепараторы позволяют получать из крови одного донора различные фракции, позволяющие проводить узконаправленное лечение.
Чем опасно переливание крови?
Что представляет наибольшую опасность в связи с переливанием крови в развитых странах? Ошибки медперсонала и иммунные реакции организма. Как сообщалось в газете «Глоб энд мейл» , результаты исследования, проведенного в Канаде в 2004 году, показали, что тысячи случаев переливания крови сопровождались ошибками, которые едва не закончились трагически из-за того, что «кровь брали на анализ не у того пациента, неправильно ее маркировали или заказывали не для того пациента» .
В США только за пару лет подобные ошибки стоили жизни по меньшей мере 450 человекам
Те, кому переливают чужую кровь, подвергают себя почти такому же риску, как если бы им делали пересадку органа. Как правило, иммунная система отторгает чужеродную ткань. В некоторых случаях переливание крови приводит к подавлению естественных иммунных реакций. Когда иммунитет подавлен, организм больного становится более уязвимым к послеоперационным инфекциям, а также к вирусам, которые до этого никак себя не проявляли. Поэтому неудивительно, что профессор Франклин призвал врачей “подумать не раз, не два и не три, прежде чем назначить переливание”.
Об этом можно говорить очень долго! Но сам я всегда наотрез откаываюсь от вливания мне любой крови. Есть прекрасные заменители!

Свидетели Иеговы отказываются от переливаний крови по причине своей веры, однако многие из них успешно подвергаются операциям, включая операции на сердце. По мнению, некоторых врачей и анестезиологов, большинство операций должно проводиться таким методом.
Опасность исходит не от инфекций вроде ВИЧ, а непосредственно от самой крови. Многие исследования за последние 10 лет показали, что переливания, особенно когда вовлекаются красные кровяные тельца, связаны с более высоким показателем смертности пациентов, перенёсших сердечный приступ или которым делали операции на сердце.
Несмотря на то, что точные причины подобной связи неясны, похоже, что ключевую роль играют химические изменения в донорской крови, их влияние на иммунную систему и способность крови поставлять кислород. «Вероятно, от 40 % до 60 % переливаний не несут хорошего эффекта для пациентов» , – заявил в интервью журналу New Scientist Брюс Спис, анестезиолог при Вирджинском медицинском университете в Ричмонде.
Переливание крови стали частью медицинских операций во время Первой мировой войны, когда они применялись в качестве последнего средства для солдат, потерявших много крови. В настоящее время сфера его применения не ограничивается пациентами, понесших большие кровопотери, а стало обычной процедурой при хирургии или интенсивной терапии.
Обоснование, поддерживающее переливания крови состоит в том, что поставка эритроцитов пациенту увеличивает обогащение кислородом, таким образом, повышая шансы на выживание. В одном литре крови здорового человека содержитсяг. гемоглобина – белка в красных тельцах, поставляющего кислород. Красные тельца обычно занимают% от всего объёма крови. Как правило, медики проводят переливание, если уровень гемоглобина у пациента составляетг. на 1 литр.
Бывают ситуации, в которых человеку просто необходима гемотрансфузия. При этом опасность переливания крови нельзя отрицать, так как процедура может привести к ряду осложнений, включая самые тяжелые, причем возможен даже летальный исход.
В настоящее время врачи нередко назначают своим пациентам такую процедуру, как переливание крови. Чем опасно такого рода вмешательство? Для начала необходимо уточнить, что риск развития осложнений для разных людей может быть различным.
– возникновение аллергической реакции;
– заражение различного рода инфекциями.
Очень многое зависит не только от организма самого пациента, но и от степени ответственности медицинского персонала. Случаи, когда больному переливают некачественную или несовместимую кровь, к счастью, являются большой редкостью, но все же встречаются. Человеческий фактор нельзя исключать.
Прямое переливание крови считается одним из самых рискованных. В настоящее время его практически не практикуют. Этот вид гемотрансфузии находится под запретом. Применяться он может только в том случае, если жизнь человека в опасности и другой способ его спасения отсутствует.
Чем опасно переливание крови прямое? В данном случае кровь поступает к больному напрямую от донора. Для донора процедура безопасна, если, конечно, все необходимые санитарные требования соблюдены. Но для того, кому кровь переливают, такая гемотрансфузия является очень рискованной. Ведь биологическая жидкость не проходит определенные лабораторные исследования.
Обычно кровь, которая поступает на станцию переливания, выдерживают в специальных холодильниках в течение нескольких месяцев, а затем повторно обследуют донора, либо сдают на анализ данный образец биологической жидкости. Только при получении на руки удовлетворительных результатов исследования материал можно использовать по прямому назначению. При прямом переливании невозможно проверить кровь на инфекции основательно.
– страдающие от сердечной недостаточности, кардиосклероза;
– люди, у которых диагностировали гнойное воспаление внутренних оболочек сердца;
– женщины, пережившие сложные роды;
В чем опасность переливания крови для таких пациентов? Специалисты уверяют, что для этих людей процедура может закончиться летальным исходом, особенно если медицинский персонал действует не по инструкции.
Огромное значение имеет также опыт предыдущих гемотрансфузий, если они были. При поступлении больного в стационар специалисты всегда спрашивают, переливали ли человеку кровь, насколько тяжело он перенес данную процедуру, с какими осложнениями столкнулся.
Врачи уверяют, что каждый человек должен знать, зачем нужна гемотрансфузия, каким может быть состояние после процедуры, угрожает ли оно больному, чем опасно. Переливания крови можно избежать, но не всегда это оправдано. Обычно его назначают после массивной кровопотери. Кровотечение может возникнуть по причине получения серьезных травм, во время осложненных родов, операций.
Существуют специальные таблицы, по которым врач может оценить, насколько серьезной является для человека с определенной массой тела кровопотеря. Важно учесть не только объем вытекшей крови, но и период времени, за который все это произошло. Переливание делают в условиях стационара после обращения пациента в приемный покой, либо прибытии его вместе с бригадой скорой помощи.
Опасности переливания крови существуют и это невозможно не признавать. Снизить все существующие риски до определенного минимума можно только при соблюдении врачебных инструкций и проведения тщательного обследования как донора, так и того, кому переливают кровь.
ВНИМАНИЕ! Прежде чем воспользоваться каким-либо лекарственным средством, необходимо посоветоваться с врачом!

Провизор. Сайт о лекарственных препаратах, медицине и здоровье. Копирование материалов возможно только с ссылкой на источник
15 июня 1667 года французский врач Жан-Батист Дени впервые совершил переливание крови человеку. Сегодня эта лечебная технология показана при многих заболеваниях, но при этом остаётся крайне опасной процедурой.
Французский врач Жан-Батист Дени известен тем, что был личным врачом короля Людовика XIV, и своим открытием — именно он 15 июня 1667 года впервые совершил задокументированное переливание крови человеку. Дени перелил чуть более 300 мл овечьей крови 15-летнему мальчику, который впоследствии выжил. Позже учёный совершил ещё одно переливание, и пациент также выжил.
Позже Дени перелил кровь шведскому барону Густаву Бонде, но он скончался. По одной из версий, первые пациенты выжили благодаря небольшому количеству переливаемой крови. После ещё одного погибшего пациента Дени обвинили в убийстве, но, даже получив оправдательный приговор, врач оставил медицинскую практику.
Сегодня практически не переливают цельную кровь, а только её компоненты, например только эритроцитную массу (взвеси эритроцитов), свежезамороженную плазму, концентрат тромбоцитов и лейкоцитную массу.

Сама процедура называется гемотрансфузия.
При каких заболеваниях необходимо делать переливание?
Для донора переливание крови не представляет тотальной опасности для здоровья, риск заражения во время переливания практически исключен.
Проблема заключается в том, что микробы меняются, мутируют, появляются новые их штаммы, которые не всегда способны установить современные тестовые системы. Это относится и к вирусам гепатита В и С, и к таким новым для нашей страны инфекциям, как вирус Западного Нила и лимфоидный вирус человека, который вызывает лейкоз, лимфомы.
– сердечная недостаточность при пороках,
– гнойное воспаление внутренней оболочки сердца,
– гипертония третьей стадии, нарушение кровотока головного мозга,
– общее нарушение белкового обмена, наличие онкологии.
В группу риска входят женщины, пережившие осложненные роды, выкидыши или рождение детей с желтухой.
Разрешается републикация материалов в Интернете с обязательным указанием прямой ссылки на “Moscow FAQ”
Не совсем корректный вопрос. В прошлой статье уже приводились выводы специалистов в области гемотрансфузии, утверждающих, что подобная постановка вопроса («либо кровь, либо смерть») чрезмерно категорична.
«При клинической оценке кровопотери опасности были преувеличены. В действительности благодаря механизмам ауторегуляции человек может перенести гораздо более серьезную кровопотерю, чем считалось раньше […] Настоящий геморрагический шок давным-давно лечат не гемотрансфузией, а совсем другими методами, а гемотрансфузия в такой ситуации более вредна, чем полезна!» (А.П. Зильбер, доктор медицинских наук, академик).
«На основе многолетнего опыта отмечу: утверждение о том, что есть такие ситуации, когда лишь переливание крови может дать человеку шанс на спасение жизни, как минимум спорно и не подтверждается данными доказательной медицины» (В. Д. Слепушкин, доктор медицинских наук, профессор).
Правила переливания крови
Необходимость инфузии крови или её компонентов, а также выбор метода и определение дозировки переливания, определяются лечащим врачом на основании клинических
и биохимических проб. Врач, осуществляющий переливание, обязан вне зависимости от данных предыдущих исследований и анализов, лично
- определить группу крови больного по системе ABO и сравнить полученные данные с историей болезни;
- определить группу крови донора и сравнить полученные данные с информацией на этикетке контейнера;
- проверить совместимость крови донора и больного;
- получить данные биологической пробы.
Запрещается трансфузия крови и её фракций, не прошедшей анализы на
, сывороточный
. Гемотрансфузия осуществляется с соблюдением всех необходимых асептических мер. Изъятая у донора кровь (обычно не более 0,5 л), после смешения с консервирующим веществом, сохраняется при температуре 5-8 градусов. Срок годности такой крови – 21 день. Эритроцитная масса, замороженная при температуре -196 градусов, может оставаться годной в течение нескольких лет.
Допускается инфузия крови или её фракций исключительно при совпадении резус-фактора донора и реципиента. В случае необходимости возможна инфузия резус-отрицательной крови первой группы человеку с любой группой крови в объёме до 0,5 л (только взрослым). Резус-отрицательную кровь второй и третьей группы можно трансфузировать человеку со второй, третьей и четвертой группой, вне зависимости от резус-фактора. Человеку с четвертой группой крови положительного резус-фактора можно переливать кровь любой группы.
Эритроцитную массу резус-положительной крови первой группы можно инфузировать пациенту с любой группой при резус-положительном факторе. Кровь второй и третьей группы с резус-положительным фактором можно инфузировать человеку с четвертой резус-положительной группой. Так или иначе, перед трансфузией обязательно проведение теста на совместимость.
При трансфузии несовместимой крови, как правило, развиваются следующие осложнения:
- посттрансфузионный шок;
- почечная и печёночная недостаточность;
- нарушение обмена веществ;
- нарушение работы пищеварительного тракта;
- нарушение работы кровеносной системы;
- нарушение работы центральной нервной системы;
- нарушение функции дыхания;
- нарушение кроветворной функции.
Нарушения работы органов развиваются вследствие активного распада эритроцитов внутри сосудов. Обычно следствием вышеперечисленных осложнений является
, которая длится 2-3 месяца и более. При несоблюдении установленных норм гемотрансфузии или неадекватных показаниях могут также развиться
При любом гемотрансфузионном осложнении показано срочное лечение в стационаре.
Многие люди не знают, что такое гемотрансфузия и как происходит эта процедура. Лечение человека таким методом начинает свою историю далеко в древности. Лекари Средневековья широко практиковали такую терапию, но не всегда успешно. Свою современную историю гемотрансфузиология начинает в 20 веке благодаря бурному развитию медицины. Этому поспособствовало выявление у человека резус-фактора.
1. Гемотрансфузия должна проходить в асептической среде.
2. Перед процедурой, вне зависимости от ранее известных данных, врач лично должен провести такие исследования:
- определение групповой принадлежности по АВ0 системе;
- определение резус-фактора;
- проверить, совместим ли донор и реципиент.
3. Запрещается использование материала, который не прошел исследование на СПИД, сифилис и сывороточный гепатит.
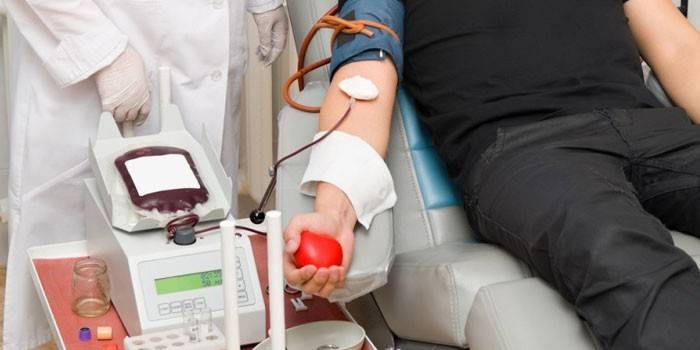
4. Масса взятого материала за один раз не должна быть свыше 500 мл. Взвесить его должен врач. Храниться он может при температуре 4-9 градусов 21 день.
5. Новорожденным процедура проводится с учетом индивидуальной дозировки.
В чем опасность переливания крови? Влияние перелитой крови
По мнению врачей, всегда существует опасность переливания крови для здоровья человека. Своевременное выявление негативных факторов позволит избежать крайне тяжелых осложнений после проведения такой процедуры.
Издавна доказана ценность крови, благодаря которой организм ведет полноценную жизнедеятельность. В свою очередь, при проведении данной процедуры всегда велика опасность переливания крови. Поэтому необходимо иметь четкое представление о том, что такое переливание крови, чем опасно оно?
Процедура переливания крови, или гемотрансфузия – это иногда единственный и самый эффективный способ лечения многих тяжелых недугов человека. Дефицит крови (малокровие, анемия, кровотечения) – основное показание к применению такой процедуры.
Кроме того, непрекращающиеся кровотечения, болевой шок, операционные вмешательства, малокровие в тяжелых стадиях, почечная недостаточность, также не обходится без гемотрансфузии.
При применении такого курса лечения, стоит знать, что кроется в опасности при переливании крови.
По ряду причин данная процедура может спровоцировать необратимые процессы в жизнедеятельности человеческого организма.

Во избежание опасности переливания крови, медицинские работники рассматривают наличие или отсутствие противопоказаний, изучив при этом индивидуальные особенности организма.
– воспалительные процессы с гнойными образованиями во внутренней оболочке сердца;
– гипертоническая болезнь в тяжелых стадиях;
– сбои в кровотоке головного мозга;
– и многие другие болезни.
В случаях абсолютных показаний к гемотрансфузии, пациенту и врачу все же стоит помнить о том, чем опасны переливания крови.
Соблюдение определенных профилактических мероприятий, позволяет в период переливания крови обезопасить организм человека от различных аллергических реакций и воспалительных процессов.
Зная о том, чем опасно переливание крови, следует не только донести пациенту, до выполнения самой процедуры, подробную информацию о рисках такого процесса и осложнениях, но и получить его официальное согласие на гемотрансфузию.
Важно знать, о том, что проводить подобный метод лечения следует в учреждениях, которые оснащены специальными системами для нейтрализации угрожающих здоровью и жизни пациента факторов после переливания крови. Стоит отметить, что на сегодняшний день нормативами разрешено проводить процесс переливания крови только при наличии групповой резус-совместимости.
Переливание крови по всем параметрам сопоставимо с трансплантацией органов, поскольку кровь – это живая ткань.
– несоблюдение техники и правил при переливании крови.
Так, неправильная оценка состояния пациента, неадекватное установление показаний и противопоказаний, нарушение основных правил транспортировки крови приводит к тяжелым последствиям и к фатальным случаям.
В связи с этим, основной задачей врача в период проведения такой процедуры, является доскональное наблюдение за состоянием реципиента и не допущение тяжелых последствий.
Правильное распознавание сбоев при перекачке крови и своевременное купирование необратимой реакции позволит избежать ряд серьезных последствий: шок, сердечные приступы, обмороки, почечную и печеночную недостаточности.
Известно, что проведение проб крови и соответствие групп донора и реципиента позволяет не допустить необратимые процессы в организме человека – разрушение эритроцитов.
К сожалению, статистика нынешних дней неутешительна, так как из-за нарушения ряда правил по безопасности такой процедуры, показатели смертности пациентов не уменьшаются.
В начале XX века был создан первый Гематологический научный центр (институт переливания крови). Сформированной на базе данного учреждения, специальной службой крови была проделана весомая работа по изучению данного процесса и его последствий. Ученые определили насколько сложным и необходимым веществом для человека является кровь. Также лабораторные исследования смогли подтвердить наличие разных групп крови и их совместимость.
Таким образом, имея представление о том, в чем опасность переливания крови, пациент сможет более глобально подготовиться к предстоящей процедуре. При несоответствии групп, в процессе переливания крови, в организме человека может произойти необратимая гемолитическая реакция. На сегодняшний день практически не практикуется прямое переливание крови, по причине огромного риска заражения различными смертельно опасными заболеваниями.
Советуем к прочтению
Противопоказания
Данную процедуру по переливанию крови следует применять в случаях, когда неприменима обычная терапия.
В следующих ситуациях показания к переливанию считаются абсолютными:
- человек пережил шок, потерял много крови, при анемии, сложной операции.
В таких ситуациях надобно восполнить кровь недостающим количеством.
Один из наиболее значительных нюансов считается квалифицированно подобрать донора, необходимо чтобы была совместимость крови. Это нужно для того, чтобы не возникло случая появления аллергического рефлекса во время проведения процедуры. Если есть возможность не использовать метод трансфузии крови, то следует его не принимать, а выбрать другие способы репрессии.
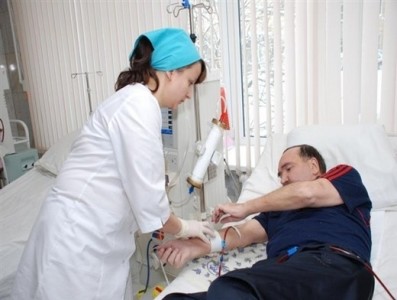
Противопоказания к переливанию крови, к ним относится часть болезней хронического или периодического характера. В основном рискованно применять переливания при заболеваниях крови.
Категоричны противопоказания к переливанию при следующих болезнях:
- порок сердца;
- септический эндокардит;
- астма;
- гипертонические недуги 3 степени;
- декомпенсирование сердца при миокарде;
- амилоидоз;
- заболевания тромбов;
- почечная недостаточность;
- нарушение кровообращения мозга;
- аллергии;
- острые недомогания почек.
Помимо этого, существуют группы людей, которым не всегда способны перенести трансфузию.
К ним относятся следующих люди:
- пациенты, которые проходили процедуру переливания крови менее месяца назад с появлением негативных реакций
- женщины, каковые пережили аборт, неудачные роды
- заболевшие, имеющие онкологическую опухоль в ступени разложения, всевозможные болезни крови, долгие остро — гнойные процессы.
При подобных случаях нужно безоговорочно сообщить о существующем факте доктору, в тех обстоятельствах, когда клиент не в состоянии такое совершить, медик обязан сам лично проверить кому можно а куму нельзя переливать кровь. Это необходимо принятия решения по данной процедуре.
Самое распространённое показание к переливанию — это потеря крови. Острой потерей считается потеря пациентом в течение пары часов более 30 % объёма крови. Кроме этого, среди абсолютных показаний к гемотрансфузии — шоковое состояние, непрекращающиеся кровотечения, тяжёлое малокровие, хирургические вмешательства.
Частыми показаниями к переливанию компонентов крови являются анемия, гематологические заболевания, гнойно-септические болезни, тяжёлые токсикозы, острые интоксикации.
Гемотрансфузия была и остаётся крайне рискованной процедурой. Переливание крови может вызвать серьёзные нарушения жизненно важных процессов, поэтому даже при наличии показаний к этой процедуре медики всегда рассматривают наличие или отсутствие противопоказаний, среди которых — сердечная недостаточность при пороках, миокардите, кардиосклерозе, гнойное воспаление внутренней оболочки сердца, гипертония третьей стадии, нарушение кровотока головного мозга, общее нарушение белкового обмена, аллергическое состояние и другие заболевания.
Часто при абсолютных показаниях к переливанию крови процедуру производят несмотря на противопоказания, но при этом организуют профилактические мероприятия, например, для предупреждения аллергической реакции. Иногда при хирургических операциях применяется предварительно заготовленная собственная кровь пациента.

Переливание крови многим напоминает простую инфузию подобно тому, как это происходит при введении физраствора, медикаментов. Между тем, гемотрансфузия — это, без преувеличения, трансплантация живой ткани, содержащей множество разнородных клеточных элементов, несущих чужеродные антигены, свободные белки и другие молекулы.
Специалист при определении показаний к гемотрансфузии должен быть уверен, что иные способы лечения исчерпали свою эффективность. Когда есть хоть малейшее сомнение в том, что процедура будет полезной, от нее стоит отказаться совсем.
Цели, преследуемые при переливании, – это восполнение потерянной крови при кровотечении либо повышение свертываемости за счет донорских факторов и белков.
Абсолютными показаниями являются:
- Сильная острая кровопотеря;
- Шоковые состояния;
- Не останавливающееся кровотечение;
- Выраженная анемия;
- Планирование оперативных вмешательств, сопровождающихся кровопотерями, а также требующих применения аппаратуры для искусственного кровообращения.
Относительными показаниями к процедуре могут стать анемии, отравления, гематологические заболевания, сепсис.
Установлениепротивопоказаний — важнейший этап в планировании переливания крови, от которого зависит успех лечения и последствия. Препятствиями считаются:
- Декомпенсированная недостаточность сердца (при воспалении миокарда, ишемической болезни, пороках и др.);
- Бактериальный эндокардит;
- Артериальная гипертензия третьей стадии;
- Инсульты;
- Тромбоэмболический синдром;
- Отек легких;
- Острый гломерулонефрит;
- Выраженная печеночная и почечная недостаточность;
- Аллергии;
- Генерализованный амилоидоз;
- Бронхиальная астма.

Врач, планирующий гемотрансфузию, должен выяснить у пациента подробные сведения об аллергии, назначались ли ранее переливания крови или ее компонентов, каким было самочувствие после них. В соответствии с этими обстоятельствами выделяют группу реципиентов с повышенным трансфузиологическимриском. Среди них:
- Лица с проведенными в прошлом переливаниями, особенно, если они протекали с побочными реакциями;
- Женщины с отягощенным акушерским анамнезом, выкидышами, родившие младенцев с гемолитической желтухой;
- Больные, страдающие раком с распадом опухоли, хроническими нагноительными заболеваниями, патологией системы кроветворения.
При неблагоприятных последствиях от предыдущих переливаний, отягощенном акушерском анамнезе можно думать о сенсибилизации к резус-фактору, когда у потенциального реципиента циркулируют антитела, атакующие «резусные» белки, что может повлечь массивный гемолиз (разрушение эритроцитов).
При выявлении абсолютных показаний, когда введение крови равнозначно сохранению жизни, некоторыми противопоказаниями приходится жертвовать. При этом правильнее применять отдельные составляющие крови (к примеру, отмытые эритроциты), а также необходимо обеспечить меры по профилактике осложнений.
При склонности к аллергии проводят десенсибилизирующую терапию перед гемотрансфузией (хлорид кальция, антигистаминные препараты — пипольфен, супрастин, кортикостероидные гормоны). Риск ответной аллергической реакции на чужую кровь меньше, если ее количество будет минимально возможным, в составе будут только недостающие больному компоненты, а объем жидкости восполнится за счет кровезаменителей. Перед планируемыми операциями может быть рекомендована заготовка собственной крови.
Острая потеря крови является наиболее распространённой причиной летального исхода на протяжении всей эволюции человека. И, несмотря на то, что на какой-то период времени она может вызвать серьёзные нарушения жизненно важных процессов, вмешательство медика при этом не всегда востребовано. Диагностирование массивной потери крови и назначение переливания имеет целый ряд необходимых условий, так как именно эти частности определяют целесообразность проведения столь рискованной процедуры, как гемотрансфузия.

Гемотрансфузия – рискованная и очень ответственная процедура, поэтому причины для неё должны быть достаточно вескими. Если есть возможность провести эффективную терапию пациента, не прибегая к гемотрансфузии, или нет гарантии, что она принесёт положительные результаты, предпочтительно отказаться от переливания.
Назначение гемотрансфузии зависит от результатов, которых от неё ожидают: восполнение потерянного объёма крови или отдельных её составяющих; повышение гемокоагуляции при продолжительных кровотечениях. Среди абсолютных показаний к гемотрансфузии – острая потеря крови, шоковое состояние, непрекращающиеся кровотечения, тяжёлое малокровие, тяжёлые хирургические вмешательства, в т.ч.
При определении противопоказаний к гемотрансфузии важную роль играет сбор информации о полученных в прошлом трансфузиях и реакциях на них пациента, а также подробной информации об аллергических патологиях.
- лица, которые получали в прошлом (более 20 дней назад) гемотрансфузии, особенно если после них наблюдались патологические реакции;
- женщины, пережившие в прошлом тяжёлые роды, выкидыши или рождение детей с гемолитической болезнью новорождённых и желтухой новорождённых;
- лица с распадающимися раковыми опухолями, патологиями крови, продолжительными септическими процессами.
При абсолютных показаниях к гемотрансфузии (шоковое состояние, острая потеря крови, тяжёлое малокровие, непрекращающиеся кровотечения, тяжёлое хирургическое вмешательство) необходимо производить процедуру, несмотря на противопоказания. При этом необходимо подбирать конкретные производные крови, специальные кровезаменители, осуществлять при этом профилактические процедуры.
). При этом из производных крови назначают те, которые обладают минимальным иммуногенным эффектом, например размороженная и очищенная эритроцитная масса. Часто донорская кровь совмещается с кровезамещающими растворами узкого спектра действия, а при хирургических операциях применяется предварительно заготовленная собственная кровь пациента.
Основные показания к переливанию крови:
- большие экстренные кровопотери;
- кожные гнойные заболевания (прыщи, фурункулы);
- ДВС-синдром;
- передозировка непрямых антикоагулянтов;
- тяжелые интоксикации;
- болезни печени и почек;
- гемолитическая болезнь новорожденных;
- тяжелые анемии;
- хирургические операции.
Противопоказания
- Запрещается проводить гемотрансфузию несовместимого по системам АВ0 и Rh материала.
- Абсолютная непригодность – это донор, который имеет аутоиммунные болезни и хрупкие вены.
- Выявление гипертонии 3 степени, бронхиальной астмы, эндокардита, нарушений мозгового кровообращения тоже будут противопоказаниями.
- Запретить гемотрансфузию могут по религиозным причинам.
Переливание кровезаменителей
На сегодняшний день кровезамещающие жидкости используются чаще, чем донорская кровь и её компоненты. Риск инфекции людей вирусом иммунодефицита,
, вирусными гепатитами и другими микроорганизмами, передаваемыми при трансфузии цельной крови или её компонентов, а также угроза осложнений, нередко развивающихся после переливания крови, делают гемотрансфузию достаточно опасной процедурой. Кроме того, экономически использование кровезаменителей или плазмозаменителей в большинстве ситуаций выгоднее, чем переливание донорской крови и её производных.
Современные кровезамещающие растворы осуществляют следующие задачи:
- восполнение недостатка объёма крови;
- регуляция кровяного давления, сниженного вследствие потери крови или шокового состояния;
- очищение организма от ядов при интоксикациях;
- питание организма азотистыми, жировыми и сахаридными микронутриентами;
- питание клеток организма кислородом.
- гемодинамические (антишоковые) – для коррекции нарушенной циркуляции крови по сосудам и капиллярам;
- дезинтоксикационные – для очищения организма при интоксикациях, ожогах, ионизирующих поражениях;
- кровезаменители, питающие организм важными микронутриентами;
- корректоры водно-электролитного и кислотно-щелочного равновесия;
- гемокорректоры – транспорт газов;
- комплексные кровезамещающие растворы, обладающие широким спектром действия.
- вязкость и осмолярность кровезаменителей должны быть идентичны аналогичным свойствам крови;
- они должны полностью покидать организм, не оказывая негативного воздействия на органы и ткани;
- кровезамещающие растворы не должны провоцировать производство иммуноглобулинов и вызывать аллергические реакции при вторичных инфузиях;
- кровезаменители должны быть нетоксичными и иметь срок годности не менее 24 месяцев.
Переливание крови из вены в ягодицу

Аутогемотерапия – это инфузия человеку его венозной крови в мышцу либо под кожу. В прошлом она считалась перспективным методом стимуляции неспецифического
. Данную технологию начали практиковать в начале 20 века. В 1905 году А. Бир первым описал успешный опыт аутогемотерапии. Таким образом он создавал
, способствовавшие более эффективному лечению
Позднее для стимуляции иммунных процессов в организме практиковали трансфузию венозной крови в ягодицу при фурункулёзах, акне, хронических гинекологических воспалительных заболеваниях и т.д. Хотя в современной медицине нет прямых доказательств эффективности данной процедуры для избавления от акне, имеется множество свидетельств, подтверждающих её положительный эффект. Результат наблюдается, как правило, спустя 15 дней после трансфузии.
В течение многих лет данная процедура, будучи эффективной, и имеющей минимальные побочные действия, применялась в качестве вспомогательной терапии. Это продолжалось вплоть до открытия антибиотиков широкого спектра действия. Однако и после этого при хронических и вялотекущих заболеваниях также применяли аутогемотерапию, что всегда улучшало состояние больных.

Правила трансфузии венозной крови в ягодицу не сложны. Кровь изымают из вены и глубоко инфузируют в верхнее-наружный квадрант ягодичной мышцы. Для предупреждения гематом место введения нагревают грелкой.
Схема терапии прописывается медиком в индивидуальном порядке. Сначала инфузируют 2 мл крови, спустя 2-3 суток дозу увеличивают до 4 мл – таким образом доходят до 10 мл. Курс аутогемотерапии состоит из 10-15 инфузий. Самостоятельная практика данной процедуры строжайше противопоказана.
Если во время аутогемотерапии самочувствие больного ухудшается, температура тела увеличивается до 38 градусов, возникают опухоли и боли в местах уколов – при следующей инфузии дозу уменьшают на 2 мл.
Данная процедура может быть полезна при инфекционных, хронических патологиях, а также гнойных поражениях кожи. Противопоказаний для аутогемотерапии на данный момент нет. Однако при появлении каких-либо нарушений, врач должен детально изучить ситуацию.
Внутримышечная или подкожная инфузия повышенных объёмов крови противопоказана, т.к. при этом возникает локальное воспаление, гипертермия, боли в мышцах и озноб. Если после первой инъекции в месте укола ощущаются боли, процедуру необходимо отложить на 2-3 суток.
При проведении аутогемотерапии крайне важно соблюдать правила стерильности.
Не все врачи признают эффективность инфузии венозной крови в ягодицу в целях лечения акне, поэтому в последние годы данная процедура назначается редко. В целях лечения акне современные медики рекомендуют применять наружные препараты, не вызывающие побочных явлений. Однако эффект наружных средств наступает только при продолжительном применении.
Аутогемотрансфузионная терапия сокращенно называется аутогемотерапия, это переливание крови из вены в ягодицу. Является оздоровительной лечебной процедурой. Главное условие – это укол собственного венозного материала, который осуществляется в ягодичную мышцу. Ягодица должна прогреваться после каждого укола.
О пользе донорства
Согласно статистике Всемирной Организации Здравоохранения, каждый третий житель планеты как минимум раз в жизни нуждается в переливании крови. Даже человек с крепким здоровьем и безопасной сферой деятельности не застрахован от травмы или заболевания, при котором ему будет необходима донорская кровь.
Гемотрансфузия цельной крови или её компонентов осуществляется лицам в критическом состоянии здоровья. Как правило, её назначают, когда организм не может самостоятельно восполнить объём крови, потерянной в результате кровотечений при травмах, хирургических вмешательствах, тяжёлых родах, сильных ожогах. В переливании крови регулярно нуждаются лица, страдающие лейкозом или злокачественными опухолями.
Донорская кровь всегда востребована, но, увы, со временем число доноров в Российской Федерации неуклонно падает, и кровь всегда в дефиците. Во многих стационарах объёмы имеющейся крови составляют всего 30-50% от необходимого количества. В таких ситуациях медикам приходится принимать страшное решение – кому из пациентов сегодня жить, а кому нет. И в первую очередь в группе риска состоят те, кто нуждается в донорской крови в течение всей жизни – страдающие гемофилией.
Гемофилия – наследственное заболевание, характеризующееся несвёртываемостью крови. Данному заболеванию подвержены только мужчины, тогда как женщины выступают в роли носителей. При малейшей ранке возникают болезненные гематомы, развиваются кровотечения в почках, в пищеварительном тракте, в суставах. Без должного ухода и адекватной терапии уже к 7-8 годам мальчик, как, правило, страдает от хромоты.
Обычно взрослые, страдающие гемофилией – инвалиды. Многие из них не способны передвигаться без костылей или инвалидной коляски. Вещи, которым здоровые люди не придают значения, такие как вырывание зуба или небольшой порез, для больных гемофилией крайне опасны. Все люди, страдающие этой болезнью, нуждаются в регулярной гемотрансфузии.
Если ребёнок болеет лейкемией или апластической анемией, он нуждается не только в деньгах на медикаменты, но и в донорской крови. Какие бы лекарства он ни употреблял, ребёнок погибнет, если вовремя не произвести гемотрансфузию. Переливание крови – это одна из незаменимых процедур при болезнях крови, без которой пациент погибает в течение 50-100 дней.
При апластической анемии орган кроветворения – костный мозг, перестаёт производить все компоненты крови. Это эритроциты, снабжающие клетки организма кислородом и питательными веществами, тромбоциты, останавливающие кровотечения, и лейкоциты, которые защищают организм от микроорганизмов – бактерий, вирусов и грибов.
При остром дефиците данных компонентов человек погибает от кровоизлияний и заражений, которые для здоровых людей не представляют угрозы. Лечение данного заболевания заключается в мерах, заставляющих костный мозг возобновить производство компонентов крови. Но пока болезнь не излечена, ребёнок нуждается в постоянных гемотрансфузиях.
При лейкемии, в период острого прогрессирования заболевания, костный мозг производит только дефективные компоненты крови. А после химиотерапии в течение 15-25 дней костный мозг также не способен синтезировать клетки крови, и больной нуждается в регулярных трансфузиях. Некоторым она необходима раз в 5-7 суток, некоторым – ежедневно.
Льготы, предоставляемые донору
Согласно законам Российской Федерации, сдавать донорскую кровь может любой дееспособный гражданин, достигший совершеннолетия и прошедший ряд медицинских тестов. Обследование перед сдачей крови проводится бесплатно. В него входит:
- терапевтическое обследование;
- гематологический анализ крови;
- биохимический анализ крови;
- исследование на присутствие в крови вирусов гепатитов В и С;
- анализ крови на вирус иммунодефицита человека;
- анализ крови на бледную трепонему.
Данные исследования предоставляются донору лично, с соблюдением полной конфиденциальности. На станции переливания крови работают только высококвалифицированные медицинские работники, а для всех этапов сдачи крови используются исключительно одноразовые инструменты.
Нельзя спасать жизни людям, руководствуясь финансовой выгодой. Кровь необходима для спасения жизней тяжело больных пациентов, и среди них немало детей. Страшно представить, что может случиться, если трансфузируют кровь, взятую у инфицированного человека или наркомана. В Российской Федерации кровь не считается предметом торговли.
Донору, у которого была изъята кровь в общем объёме, равном двум максимальным дозам и более, полагаются определённые льготы:
- в течение полугода учащимся учебных заведений – прибавка к стипендии в размере 25%;
- в течение 1 года – пособие при любых заболеваниях в сумме полного заработка, вне зависимости от стажа работы;
- в течение 1 года – бесплатное лечение в государственных поликлиниках и больницах;
- в течение 1 года – выделение льготных путёвок в санатории и курорты.
В день взятия крови, а также в день медобследования, донору полагается оплачиваемый выходной.
Из направлений, касающихся медицины, кровь донора потребуется в хирургических отделениях, гинекологии, травматологических и онкологических направлениях. Особо необходимыми считаются в онкологии. Там необходимо не только экстренно оказать понадобившуюся первую помощь, но и верно назначить лечение.
В конкретном случае показания к трансфузии всем понятны. Следует возместить погибшие по причине болезни клетки. Пациенту онкологии необходима стимуляция кроветворных клеток и полностью здоровые органы. В основном переливание крови нужно при больших потерях крови, например, при тяжёлых родах, или сложной операции.
Технология
Перед переливанием крови пациента обязательно проверяют на противопоказания, ещё раз проверяют группу крови и резус-фактор и тестируют кровь донора на индивидуальную совместимость. После этого проводится биологическая проба — пациенту вводят 25–30 мл крови донора и наблюдают за состоянием больного. Если пациент чувствует себя хорошо, то кровь считается совместимой и проводится гемотрансфузия со скоростью 40–60 капель в минуту.
Что делать перед сдачей крови
- придерживайтесь сбалансированной системы питания, за 2-3 дня до сдачи крови соблюдайте особую диету;
- пейте достаточно жидкости;
- не употребляйте спиртные напитки за 2 дня до сдачи крови;
- в течение трёх дней до процедуры не принимайте аспирин, анальгетики и медикаменты, в состав которых входят вышеуказанные вещества;
- воздержитесь от табакокурения за 1 час до дачи крови;
- хорошо выспитесь;
- за несколько дней до процедуры рекомендуется включить в рацион сладкий чай, варенье, чёрный хлеб, сухари, сухофрукты, отварные каши, макароны без масла, соки, нектары, минеральную воду, сырые овощи, фрукты (за исключением бананов).
Придерживаться вышеперечисленных рекомендаций особо важно, если у вас будут брать тромбоциты или плазму. Несоблюдение их не позволит эффективно отделить требуемые клетки крови. Также имеется ряд строгих противопоказаний и перечень временных противопоказаний, при которых дача крови невозможна. Если вы страдаете какой-либо патологией, не указанной в списке противопоказаний, или употребляете какие-либо медикаменты, вопрос о целесообразности сдачи крови должен решать врач.
Интересные факты
Прямое переливание крови, непосредственно от донора больному, в настоящее время практически запрещено из-за опасности заражения СПИДом и гепатитом и проводится лишь в особо экстремальных ситуациях.
Кроме этого, полностью запрещено переливание донорской крови и её компонентов, не исследованных на СПИД, поверхностный антиген гепатита В и сифилис.
И вопреки распространённому заблуждению, скорая помощь никогда не переливает кровь.
- Татьяна Рессина: Закон о бесплатном донорстве помер. Москва лишилась 40% крови 11
- Нарушения свертываемости крови: история болезни и первые симптомы 0
- О пуповинной крови: зачем ее сохраняют и что она может вылечить 0
- Ольга Майорова: «Донорская кровь — не лекарство, её нельзя купить в аптеке» 1
- Елена Стефанюк: «Кровь одного донора может помочь нескольким пациентам» 0
Здоровье
Чем опасно переливание крови. 15 июня 1667 года французский врач Жан-Батист Дени впервые совершил переливание крови человеку. Сегодня эта лечебная технология показана при многих заболеваниях, но при этом остаётся крайне опасной процедурой.
Однако, хотя опыты по переливанию крови продолжались, проводить процедуру без смертельных осложнений стало возможным только после открытия групп крови в 1901 году и резус-фактора в 1940 году.
Существует такое понятие как «кровяной допинг», иначе — аутогемотрансфузия. При этой процедуре производится переливание реципиенту его же собственной крови. Это достаточно распространенная методика в спорте, однако официальные структуры приравнивают её к применению допинга. «Кровяной допинг» ускоряет доставку кислорода к мышцам, увеличивая их производительность.
Большую роль играет информация о предыдущих переливаниях, если таковые были. Также в группу риска входят женщины, пережившие тяжёлые роды, выкидыши или рождение детей с желтухой, и пациенты с раковыми опухолями, патологиями крови, продолжительными септическими процессами.
В 1926 году в Москве был организован первый в мире институт переливания крови (сегодня это Гематологический научный центр РАМН), была создана специальная служба крови.
Отзывы

Долгое время я страдала от угрей – то мелкие прыщи высыпали, то здоровенные фурункулы, не сходившие по нескольку месяцев.
Периодически
, но она кроме борной кислоты и цинковой мази ничего не предлагала. А от них толку не было.
Как-то попала к другому дерматологу – она сразу поинтересовалась, делала и я когда-нибудь переливание крови. Я, конечно, удивилась. Она выписала направление, и уверила, что поможет.
Вот я и стала ходить на трансфузию крови из вены в ягодицу. Курс состоял из 10-ти процедур. Кровь берут из вены, потом сразу делают инъекцию в ягодицу. Каждый раз объём крови менялся – сначала возрастал, затем уменьшался.
В общем эта процедура оказалась совершенно неэффективной, результат нулевой. В конце концов я обратилась в кожвен диспансер, там меня и спасли от угрей – прописали мазь Дифферин, и настойку по специальному рецепту, в аптеке сделали. Всего через 40-50 дней угри полностью сошли.
Правда, позже они опять вернулись – после родов всё лицо покрылось фурункулами. Пошла к тому же дерматологу – она опять назначила мне переливание из вены в ягодицу. Решила сходить – может теперь всё-таки будет результат. В итоге пожалела – у нас ещё и инъекции не умеют нормально делать! Все вены и ягодицы – в гематомах, страшно смотреть.

Советовать такое переливание не стану, мне оно не принесло никакой пользы. Хотя знаю несколько человек, которые избавились от ещё более жутких фурункулов как раз благодаря переливанию. Короче, дело индивидуальное.
Ирина, 38 лет, ЯрославльУ моего мужа 15 лет назад на лице появились фурункулы, и начали гноиться. Пробовали разные мази и медикаменты – никаких результатов. Дерматолог посоветовала процедуру переливания крови из вены в ягодицу. Сестра у меня медсестра, поэтому решили проводить это дело на дому. Начали с 1 мл, через день – 2 мл, и так до 10, потом обратно до одного.
Процедуру делали раз в 2 дня – всего 19 раз. Себе делать не пробовала, но муж говорил, что это довольно болезненно. Хотя может это психологическое, он вообще не любит уколов – тем более переливания. На 5-й процедуре новые фурункулы перестали вскакивать. А те, что уже были, стали довольно быстро исчезать. К концу курса все ранки затянулись. Заодно иммунитет мужу укрепили.Младшая сестра моя тоже таким образом избавлялась от прыщей – помогло.
