- Внутриутробно наличие отверстия в перегородке между предсердиями никак не влияет на функцию сердца, поскольку через него происходит сбрасывание крови в большой круг кровообращения. Это важно для жизнедеятельности крохи, ведь его легкие не функционируют и кровь, которая предназначается им, поступает к органам, которые работают у плода более активно.
- Если же дефект остается после родов, кровь во время сердечных сокращений начинает поступать в правую часть сердца, что приводит к перегрузке правых камер и их гипертрофии. Также ребенка с ДМПП со временем наблюдается компенсаторная гипертофия желудочков, а стенки артерий становятся плотнее и менее эластичными.
- При очень крупных размерах отверстия изменения гемодинамики наблюдаются уже в первую неделю жизни. Из-за попадания крови в правое предсердие и избыточного наполнения легочных сосудов происходит усиление легочного кровотока, что грозит ребенку легочной гипертензией. Следствием застойных состояний легких также являются отек и пневмония.
- Далее у ребенка развивается переходная стадия, во время которой сосуды в легких спазмируются, что клинически проявляется улучшением состояния. В этот период оптимально выполнить операцию, чтобы предотвратить склерозирование сосудов.
Оглавление
- 1 Общие сведения
- 2 Особенности гемодинамики при дефекте межжелудочковой перегородки
- 3 Причины дефекта межжелудочковой перегородки
- 4 Классификация пороков: изменение кровотока в сосудах сердца
- 5 Классификация дефекта межжелудочковой перегородки
- 6 Возможные осложнения
- 7 Симптомы
- 8 Диагностика
- 9 Лечение дефекта межжелудочковой перегородки
- 10 Течение беременности при дефекте межжелудочковой перегородки
- 11 Прогноз при дефекте межжелудочковой перегородки
Общие сведения
Дефект межжелудочковой перегородки (ДМЖП) – отверстие в перегородке, разделяющей полости левого и правого желудочка, наличие которого приводит к патологическому шунтированию крови. В кардиологии дефект межжелудочковой перегородки – наиболее часто встречающийся врожденный порок сердца (9–25% от всех ВПС). Частота критических состояний при дефекте межжелудочковой перегородки составляет около 21%. С одинаковой частотой порок обнаруживается у новорожденных мальчиков и девочек.
Дефект межжелудочковой перегородки может быть единственной внутрисердечной аномалией (изолированный ДМЖП) или входить в структуру сложных пороков (тетрады Фалло, общего артериального ствола, транспозиции магистральных сосудов, атрезии трехстворчатого клапана и др.). В ряде случаев межжелудочковая перегородка может отсутствовать полностью – такое состояние характеризуется как единственный желудочек сердца.
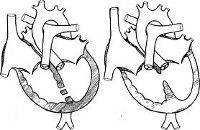
Дефект межжелудочковой перегородки
Особенности гемодинамики при дефекте межжелудочковой перегородки
При образовании небольшого дефекта в перегородке между желудочками органа, течение заболевания напрямую зависит от размера такого повреждения. Закрыться сообщение между камерами сердца может не всегда, и если происходит постоянный сброс крови из левых областей органа в правые, то патология развивается, приводя к изменению всего функционирования этой системы.
- Сердцу становится все тяжелее перекачивать кровь, в результате чего развивается недостаточность органа.
- Полости желудочка и предсердия с левой стороны существенно расширяются, приводя к утолщению стенки самого желудочка.
- Давление крови в системе кровообращения легких увеличивается, постепенно развивается гипертония в этой зоне тела.
Младенец, у которого обнаружена подобная болезнь, находится в группе риска возникновения серьезных осложнений, так как именно в период первых месяцев жизни наблюдается такая гемодинамика. Если порок сердца имеет небольшие размеры, то он может самопроизвольно зарастать, не сопровождается тяжелыми нарушениями работы органа.
У взрослых людей течение заболевания не отличается от детей, порок может наблюдаться на протяжении всей жизни и не причинять серьезного вреда – если размеры его малы, а терапия производится в полном объеме. Если недуг обширен, то ребенку проводится операция еще в первые годы жизни, поэтому к взрослению этот человек уже относительно здоров.
ДМЖП отрицательно влияет на работу сердца. При сокращении органа, в образовавшийся проход кровь перетекает слева направо, что происходит по причине усиления давления в левом отделе. Когда окно довольно большое, высокий объем крови поступает в правый желудочек, это провоцирует развитие гипертрофии стенки этого участка органа.
Когда сердце расслабляется, то давление в левом желудочке снижается гораздо сильнее, чем в правом, так как левый отдел лучше опустошается. Кровь начинает течь в обратном направлении, из правой части – в левую. В результате этого процесса левый желудочек наполняется кровью из левого предсердия, а дополнительно – из области правого желудочка. Такой переизбыток создает условия для расширения полости, а позже гипертрофии стенки левого отдела сердца или желудочка.
Регулярный патологический сброс из левого желудочка, а также разведение венозной, практически лишенной кислорода, кровью, грозит человеку гипоксией всех органов и тканей тела. Клинические проявления заболевания полностью зависят от нескольких факторов: величины образовавшегося дефекта, скорости нарастания перемен в гемодинамике, общей продолжительности болезни и компенсационных возможностей.
Этиология заболевания довольно изучена и говорит о том, что оно начинает формироваться только на уровне развития плода в утробе матери, у взрослых людей такие разрушительные процессы не происходят. Какая бы ни была причина появления ДМЖП, она связана с нарушениями при вынашивании ребенка.
Провоцирующие факторы:
- Ранний и сильно выраженный токсикоз во время беременности.
- Диеты, которые соблюдает будущая мать в период вынашивания ребенка. Сильное ограничение в питании, когда отсутствует даже минимальный набор питательных веществ, необходимых женщине ежедневно, приводит к развитию многих аномалий у плода, в том числе и нарушение строения МЖП (межжелудочковой перегородки).
- Болезни инфекционной природы, такие как краснуха, вирусные патологии, эпидемический паротит или ветряная оспа.
- Серьезная нехватка витаминов в организме будущей матери.
- Проявление побочных эффектов при приеме различных медикаментозных средств.
- Сбои генетического характера. Нередко подобная патология сопровождает другие аномалии, синдром Дауна у малыша, нарушения в почках или проблемы с формированием конечностей.
- Заболевания хронического течения, присутствующие у беременной. Это может быть сердечно-сосудистая недостаточность или сахарный диабет.
- Если возраст женщины, ожидающей ребенка, уже превышает 40 лет, то изменения в организме будущей матери могут спровоцировать патологические процессы развития плода.
- Облучение радиацией.
- Курение, алкоголизм или употребление наркотических средств беременной.
Все женщины должны наблюдаться у гинеколога на протяжении периода вынашивания малыша. Постоянный прием витаминов, правильное питание и здоровый образ жизни отчасти защитят ребенка от подобной патологии.
Медики разделяют болезнь по нескольким классификациям. В зависимости от локализации разрушительного процесса, происходящего в каком-либо отделе сердца, ДМЖП может быть:
- мембранозный дефект межжелудочковой перегородки;
- нарушение в мышечной зоне органа;
- трабекулярные патологии или надгребневые (вторичные).
Подавляющее большинство случаев подобного заболевания определяют как примембранозный дефект, возникающий в межжелудочковой перегородке, а он, в свою очередь, делится на субтрикуспидальный и субаортальный. Такие патологии составляют около 80% из всех зафиксированных болезней и локализуются в верхнем отделе межжелудочковой перегородки, расположенном под клапаном аорты и септальной створкой.
Перегородка находится между желудочками органа, она состоит из особенной мышечной ткани более чем на половину, а ее верхняя зона – это мембрана. Место стыковки таких частей перегородки именуют примембранозным отверстием, где наиболее часто обнаруживается патология. Соответственно, локализации нарушений и называют виды болезни.
Мышечный дефект межжелудочковой перегородки у детей новорожденного возраста, а также надгребневая разновидность недуга встречаются редко, около 20% от всех случаев этого заболевания. Трабекулярный тип болезни развивается в области, расположенной немного выше наджелудочкового гребня, а мышечный локализуется в одноименном отделе перегородки, мышечном. Эта часть сердца удалена от проводящей и клапанной системы.
Межжелудочковая перегородка образует внутренние стенки обоих желудочков и составляет примерно 1/3 площади каждого из них. Межжелудочковая перегородка представлена мембранозным и мышечным компонентами. В свою очередь, мышечный отдел состоит из 3-х частей – приточной, трабекулярной и отточной (инфундибулярной).
Межжелудочковая перегородка, наряду с другими стенками желудочков, принимает участие в сокращении и расслаблении сердца. У плода она полностью формируется к 4-5-ой неделе эмбрионального развития. Если этого по каким-либо причинам не происходит, в межжелудочковой перегородке остается дефект. Нарушения гемодинамики при дефекте межжелудочковой перегородки обусловлены сообщением левого желудочка с высоким давлением и правого желудочка с низким давлением (в норме в период систолы давление в левом желудочке в 4 – 5 раз выше, чем в правом).
После рождения и установления кровотока в большом и малом кругах кровообращения из-за дефекта межжелудочковой перегородки возникает лево-правый сброс крови, объем которого зависит от размеров отверстия. При небольшом объеме шунтируемой крови давление в правом желудочке и легочных артериях остается нормальным либо незначительно повышается. Однако при большом поступлении крови через дефект в малый круг кровообращения и ее возврате в левые отделы сердца, развивается объемная и систолическая перегрузка желудочков.
Значительное повышение давления в малом круге кровообращения при больших дефектах межжелудочковой перегородки способствует возникновению легочной гипертензии. Повышение легочно-сосудистого сопротивления взывает развитие сброса крови из правого желудочка в левый (обратного или перекрестного шунтирования), что приводит к артериальной гипоксемии (синдром Эйзенменгера).
Многолетняя практика кардиохиругов показывает, что наилучших результатов закрытия дефекта межжелудочковой перегородки можно добиться при сбросе крови слева направо. Поэтому при планировании операции тщательно учитываются гемодинамические параметры (давление, сопротивление и объем сброса).
Дмжп является к врожденным порокам сердца (впс). В результате патологии образуется отверстие, соединяющее нижние камеры сердца: его желудочки. Уровень давления в них разный, из-за чего при сокращениях сердечной мышцы немного крови из более мощной левой части попадает в правую. В результате ее стенка растягивается и увеличивается, нарушается кровоток малого круга, за который отвечает правый желудочек. Из-за повышения давления венозные сосуды перегружаются, возникают спазмы, уплотнения.
Левый желудочек отвечает за кровоток в большом круге, поэтому он мощнее и имеет более высокое давление. При патологическом протекании артериальной крови в правый желудочек необходимый уровень давления снижается. Для поддержания нормальных показателей желудочек начинает работать с большей силой, что еще прибавляет нагрузку на правую часть сердца и приводит к его увеличению.
Количество крови в малом круге возрастает и правому желудочку приходится повышать давление, чтобы обеспечить нормальную скорость прохождения по сосудам. Так возникает обратный процесс – давление в малом круге теперь становится выше и кровь из правого желудочка протекает в левый. Обогащенная кислородом кровь разбавляется венозной (обедненной), в органах и тканях возникает недостаток кислорода.

Такое состояние наблюдается при больших отверстиях и сопровождается нарушением дыхания и сердечного ритма. Зачастую диагноз ставится в первые несколько дней жизни малыша, и врачи начинают незамедлительное лечение, готовят к операции, при возможности избежать операции проводят регулярное наблюдение.
Дмжп маленьких размеров может сразу не проявиться, или не диагностируется по причине слабо выраженной симптоматики. Поэтому важно знать о возможных признаках наличия этого вида впс, чтобы своевременно принять меры и провести лечение ребенка.
Причины дефекта межжелудочковой перегородки
Появление ДМПП обусловлено наследственностью, однако проявления порока зависят еще и от воздействия на плод отрицательных внешних факторов, среди которых:
- Химические или физические экологические воздействия.
- Вирусные заболевания при беременности, особенно, краснуха.
- Употребление будущей мамой наркотических или спиртсодержащих веществ.
- Радиационное облучение.
- Работа беременной во вредных условиях.
- Прием во время вынашивания опасных для плода лекарств.
- Наличие сахарного диабета у мамы.
- Возраст будущей мамы больше 35 лет.
- Токсикоз во время вынашивания.

Распространенные факторы, влияющие на появление дефекта межжелудочковой перегородки или ДМЖП:
- наличие в анамнезе ребенка частых инфекционных заболеваний (герпеса, краснухи, эпидемического паротита, ветрянки и др.);
- ранний токсикоз при вынашивании плода;
- побочные эффекты от медикаментов;
- несоблюдение матерью сбалансированных диет в период беременности или лактации;
- авитоминоз;
- поздняя беременность (после 40 лет);
- наличие в анамнезе матери хронических патологий эндокринной или сердечно-сосудистой систем;
- нарушение радиационного фона в месте проживания матери или ребенка;
- наследственный фактор;
- врожденные патологии в геноме.
| Размер | Шумы в сердце | Недовес | Цвет кожи | Одышка |
| Малый | Отсутствуют | Отсутствует | Нормальный | Нет |
| Средний | Определяются при обследовании | Слабо выражен | Бледность отдельных участков кожного покрова (ручки, ножки) | Слабая |
| Большой | Ярко выражены, заметны обывателю | Ярко выражен, дистрофия | Ярко выраженная бледность всего тела | Сильная, проявляется даже после маленьких нагрузок |
Позже, к 3-4 годам при пороке сердца дети самостоятельно сообщают о симптомах, вызывающих у них беспокойство, например:
- болезненные ощущения в области сердца;
- одышка при отсутствии внешних факторов;
- частый кашель;
- периодические кровотечения из носа;
- обмороки.

Дефект формируется у плода с 3 недель до 2,5 месяцев внутриутробного развития. При неблагоприятном течении беременности могут возникать патологии в строении внутренних органов. Факторы, увеличивающие риск возникновения дмжп:
- Наследственность. Предрасположенность к дмжп может передаваться генетически. Если у кого из близких родственников наблюдались пороки различных органов, в том числе и сердца, велика вероятность возникновения отклонений у ребенка;
- Вирусные заболевания инфекционного характера (грипп, краснуха), которые женщина перенесла в первые 2,5 месяца беременности. Опасность представляют также герпес, корь;
- Прием лекарственных средств – многие из них могут вызывать интоксикацию эмбриона и приводить к образованию различных пороков. Особенно опасными являются антибактериальные, гормональные, лекарства против эпилепсии и воздействующие на цнс;
- Вредные привычки у матери – алкоголь, табакокурение. Этот фактор, особенно в начале беременности, увеличивает риск возникновения отклонений у плода в несколько раз;
- Наличие хронических заболеваний у беременной женщины – сахарный диабет, проблемы нервной, сердечной системы и подобные могут провоцировать патологии у малыша;
- Авитаминоз, дефицит необходимых питательных веществ и микроэлементов, строгие диеты во время беременности увеличивают риск возникновения врожденных пороков;
- Тяжелые токсикозы на ранних сроках беременности;
- Внешние факторы – опасная экологическая обстановка, вредные условия труда, повышенная утомляемость, перенапряжение и стрессы.
Наличие этих факторов не всегда вызывает возникновение тяжелых заболеваний, но увеличивает эту вероятность. Чтобы снизить ее, нужно по возможности ограничить их воздействие. Вовремя принятые меры по предотвращению проблем в развитии плода являются хорошей профилактикой врожденных заболеваний у будущего ребенка.
Чаще всего дефект межжелудочковой перегородки является следствием нарушения эмбрионального развития и формируется у плода при нарушениях закладки органов. Поэтому дефекту межжелудочковой перегородки часто сопутствуют другие сердечные пороки: открытый артериальный проток (20%), дефект межпредсердной перегородки (20%), коарктация аорты (12%), стеноз устья аорты (5%), аортальная недостаточность (2,5—4,5%), недостаточность митрального клапана (2%), реже – аномальный дренаж легочных вен, стеноз легочной артерии и др.
В 25-50% случаев дефект межжелудочковой перегородки сочетается с пороками развития внесердечной локализации – болезнью Дауна, аномалиями развития почек, расщелиной твердого неба и заячьей губой.
Непосредственными факторами, вызывающими нарушение эмбриогенеза, выступают вредные воздействия на плод в I триместре гестации: заболевания беременной (вирусные инфекции, эндокринные нарушения), алкогольная и лекарственная интоксикации, ионизирующая радиация, патологическое течение беременности (выраженные токсикозы, угроза самопроизвольного прерывания беременности и пр.). Имеются данные о наследственной этиологии дефекта межжелудочковой перегородки. Приобретенные дефекты межжелудочковой перегородки могут являться осложнением инфаркта миокарда.
Классификация пороков: изменение кровотока в сосудах сердца

Сообщение между желудочками не всегда является патологическим отклонением. У плода при внутриутробном развитии легкие не участвуют в обогащении крови кислородом, поэтому в сердце есть открытое овальное окно (ооо), через него выполняется перетекание крови из правой части сердца в левую.
У новорожденных легкие начинают работать и ооо постепенно зарастает. Полностью окно закрывается в возрасте около 3 месяцев, у некоторых не считается патологией зарастание к 2 годам. При некоторых отклонениях ооо может наблюдаться у детей в 5 – 6 лет и старше.
В норме у новорожденных ооо не больше 5 мм, при отсутствии признаков сердечно-сосудистых заболеваний и других патологий это не должно вызывать опасений. Доктор Комаровский рекомендует постоянно следить за состоянием малыша, регулярно посещать детского кардиолога.
Если же размер отверстия 6 -10 мм, это может быть признаком дмжп, требуется хирургическое лечение.
Для отнесения пороков в две большие группы в основу положено их деление на «белые» и «синие», в зависимости от того, каким образом кровь циркулирует по сосудам сердца, и формирует такое явление как цианоз. При этом часть пороков дает посинение кожных покровов, а вторая часть — бледность кожи. К группе «белых» аномалий относят пороки, при которых сосуды сердца и дефекты внутри органа образованы таким образом, что не происходит смешивания венозной крови в области большого круга, питающего большую часть тела.
Из-за особенностей дефектов развивается сбрасывание крови от левой части сердца к правой. Сюда относятся дефекты перегородок между желудочками или предсердиями, дефектные сосуды сердца — стеноз в области устья аорты, незаращенный артериальный (Боталлов) проток или коарктация аорты. В эту же группу относят стеноз (резкое сужение) легочного ствола, если он не сочетается с другими дефектами — изолированный порок.
Классификация дефекта межжелудочковой перегородки
Размер дефекта межжелудочковой перегородки оценивается, исходя из его абсолютной величины и сопоставления с диаметром аортального отверстия: маленький дефект составляет 1-3 мм (болезнь Толочинова–Роже), средний – равен примерно 1/2 диаметра аортального отверстия, большой – равен или превышает его диаметр.
С учетом анатомического расположения дефекта выделяют:
- перимембранозные дефекты межжелудочковой перегородки – 75% (приточные, трабекулярные, инфундибулярные) расположены в верхней части перегородки под аортальным клапаном, могут закрываться самопроизвольно;
- мышечные дефекты межжелудочковой перегородки – 10% (приточные, трабекулярные) – расположены в мышечном отделе перегородки, на значительном удалении от клапанной и проводящей систем;
- надгребневые дефекты межжелудочковой перегородки – 5% – расположены выше наджелудочкового гребня (мышечного пучка, отделяющего полость правого желудочка от его выносящего тракта), самопроизвольно не закрываются.
Возможные осложнения
ДМПП может осложниться такими патологиями:
- Выраженной легочной гипертензией.
- Инфекционным эндокардитом.
- Инсультом.
- Аритмиями.
- Ревматизмом.
- Бактериальными пневмониями.
- Острой сердечной недостаточностью.

К другим серьезным осложнениям в виде патологий сердечно-сосудистой системы или инсультов приводит 1-2% операций. Иногда в таком случае возникает необходимость повторного хирургического вмешательства.
Чтобы избежать неблагоприятных последствий операции, нужно максимально оградить ребенка от инфекций разного рода. Укрепляйте иммунитет ребенка и, по возможности, ограждайте его от контактов с больными людьми. Отдельно следует сказать о послеоперационном шве. Халатное отношение к нему может привести к заражению крови, поэтому строго выполняйте все рекомендации врача.
Немедленно покажите ребенка врачу при возникновении следующих симптомов:
- фебрильная лихорадка (температура тела от 37,5 °C);
- припухлость шва;
- жидкость в ране;
- боли в грудной области;
- изменение оттенка кожи (синюшность или бледность);
- припухлость лица;
- одышка;
- постоянная усталость и вялость;
- отсутствие активности (отказ от игр);
- тошнота и рвота;
- потеря сознания;
- головокружения и прочие жалобы.
Дефекты маленького размера (до 2 мм) при нормальном состоянии малыша не являются угрозой для его жизни. Необходим регулярный осмотр, наблюдение у специалиста и способны со временем самопроизвольно купироваться.
Отверстия большого размера вызывают нарушение работы сердца, которое проявляется в первые дни жизни малыша. Дети с дмжп тяжело переносят простудные и инфекционные заболевания, зачастую с осложнениями на легкие, пневмонией. Они могут развиваться хуже сверстников, тяжело переносят физические нагрузки.
Межжелудочковый дефект может вызывать серьезные осложнения:
- Легочную гипертензию – повышение сопротивления в сосудах легких, которое вызывает правожелудочковую недостаточность и развитие синдрома Эйзенменгера;
- Нарушение работы сердца в острой форме;
- Воспаление внутренней сердечной оболочки инфекционного характера (эндокардит);
- Тромбозы, угрозу инсульта;
- Сбои в работе сердечных клапанов, формирование клапанных сердечных пороков.
Чтобы минимизировать пагубные для здоровья малыша последствия, необходима своевременная квалифицированная помощь.
Симптомы
Во многом симптомы, которые формирует данный порок сердца, зависят от того, где расположен дефект, и какие размеры он имеет. Если это отверстие около 0,4-0,5 см диаметром, никакими проявлениями он себя может не выдавать на протяжении длительного периода. По мере активного роста сердца у ребенка иногда возможно спонтанное закрытие дефекта из-за разрастающихся мышечных элементов и соединительнотканных волокон перегородки.
Если это порок сердца среднего размера или отверстие большое, первые симптомы могут выявиться с первых недель жизни, без срочного оперативного вмешательства до половины детей гибнут до года. Такая аномалия приводит к выраженным задержкам в росте и темпах развития ребенка, рецидивирующей пневмонии с выраженной недостаточностью сердца.
Наличие ДМПП у ребенка может проявляться:
- Нарушениями сердечного ритма с возникновением тахикардии.
- Появлением одышки.
- Слабостью.
- Цианозом.
- Отставанием в физическом развитии.
- Болями в сердце.
При малом размере дефекта у ребенка какие-либо отрицательные симптомы могут полностью отсутствовать, а сам ДМПП выступает случайной «находкой» во время планового УЗИ. Если же при небольшом отверстии и появляются клинические симптомы, то зачастую это происходит во время плача или физической нагрузки.
При крупных и средних размерах дефекта симптомы могут появляться и в состоянии покоя. Малыши из-за одышки с трудом сосут грудь, плохо набирают вес, часто болеют бронхитами и пневмониями. Со временем у них деформируются ногти (они выглядят, как часовые стекла) и пальцы (по виду они напоминают барабанные палочки).

Клинические проявления заболевания обусловлены размерами и местонахождением патологических отверстий. Небольшие дефекты перепончатой части сердечной перегородки (до 5 мм) протекают в некоторых случаях без симптоматики, иногда первые признаки возникают у детей от 1 до 2 лет.
В первые дни после рождения у младенца можно услышать сердечные шумы, вызванные перетеканием крови между желудочками. Иногда можно ощутить небольшую вибрацию, если положить руку на грудь малыша. В последствии шум может ослабевать, когда ребенок в вертикальном положении или испытал физические нагрузки. Это вызвано сжатием мышечной ткани в области отверстия.
Крупные дефекты могут обнаружиться у плода еще до или в первое время после рождения. Из-за особенностей кровотока при внутриутробном развитии у новорожденных нормальный вес. После рождения система перестраивается на обычную и отклонение начинает проявлять себя.
Особенно опасны маленькие дефекты, находящиеся в нижней области сердечной перегородки. Они могут не проявлять симптомов в первые несколько дней жизни ребенка, но в течение некоторого времени формируется нарушение дыхание и работы сердца. При внимательном отношении к ребенку можно вовремя заметить симптомы заболевания и обратиться к специалисту.
Признаки возможной патологии, о которых необходимо сообщить педиатру:
- Бледность кожных покровов, посинение губ, кожи вокруг носа, ручек, ножек при нагрузке (плаче, криках, перенапряжении);
- Младенец теряет аппетит, устает, часто бросает грудь во время кормления, медленно набирает вес;
- Во время физических нагрузок, плача у малышей появляется одышка;
- Повышенное потоотделение;
- Грудничок старше 2 месяцев вялый, сонливый, у него снижена двигательная активность, наблюдается задержка в развитии;
- Частые простуды, которые тяжело лечатся и перетекают в пневмонию.
При выявлении подобных признаков проводится обследование грудничка для выявления причин.
Проявления данного недуга полностью зависят от размера повреждения. Мелкий межпредсердный дефект может не сопровождаться симптомами вовсе, а большое окно в перегородке вызовет массу неприятных и тяжелых признаков. Педиатр, доктор Комаровский предупреждает о том, что одно небольшое отверстие неопасно для жизни малыша, никак себя не проявляет и не требует лечения, но если образовавшихся повреждений много – ситуация нуждается в немедленном вмешательстве врачей.
Взрослый человек с подобными нарушениями в сердце будет испытывать такую же симптоматику, как и ребенок 2-3 лет.
Признаки у грудничков:
- отсутствие прибавки в весе или слабый набор массы тела;
- проблемы с дыханием, одышка;
- постоянное беспокойство, малыш все время плачет;
- пневмония, которая возникает в раннем возрасте и плохо поддается терапии;
- расстройство сна;
- при рождении ребенка его кожный покров имеет синеватый оттенок;
- дети быстро утомляются, даже при сосании груди.
Существует несколько диагностик, позволяющих выявить патологию еще в младенчестве и сразу предпринять все действия по ее устранению. Если говорить о взрослых больных, то тяжелая симптоматика редко сопровождает ДМЖП в этом возрасте.
Признаки у взрослых:
- влажный кашель;
- болевые ощущения в зоне сердца;
- нарушение ритма органа (аритмия);
- одышка, которая наблюдается даже в состоянии покоя.
Если размер дефекта считается большим, то проводится оперативное лечение, окно исчезает, и человек уже не испытывает никаких отклонений в самочувствии. Когда отверстие маленькое, то проявления этого недуга практически отсутствуют.
Признаки объективные:
- Формирование сердечного горба, которое выглядит как возвышение на груди, локализующееся в зоне сердца.
- Врач, при прослушивании органа, различает в нем хрипы, дыхание становится жестким, что связано с выходом крови из артерий в легочную ткань.
- В период систолы (или сокращения) сердца можно прощупать дрожание, созданное кровяным потоком, проходящим через окно в перегородке между предсердиями.
- Обследование методом простукивания выявляет увеличение главного органа в объеме.
- Прослушивание стетоскопом позволяет услышать шумы, спровоцированные недостаточной деятельностью клапанов артерии легких.
- Селезенка и печень увеличиваются в размерах, что вызвано застойными явлениями крови в этих областях.
- На 3 стадии болезни заметно вздувается грудная клетка, делая этот участок похожим на бочку.
 Также на 3 стадии заболевания кожный покров становится синим, начинает менять цвет с пальцев рук и зоны рта, постепенно распространяясь на все тело. Этот симптом появляется по причине того, что кровь содержит недостаточный объем кислорода, и внутренние органы, особенно легкие, подвергаются гипоксии.
Также на 3 стадии заболевания кожный покров становится синим, начинает менять цвет с пальцев рук и зоны рта, постепенно распространяясь на все тело. Этот симптом появляется по причине того, что кровь содержит недостаточный объем кислорода, и внутренние органы, особенно легкие, подвергаются гипоксии.
Диагностика
Сегодня все груднички после появления на свет осматриваются врачом-неонатологом, специализация которого – обнаруживать аномалии развития ребенка. Главной причиной подозрения дефекта межжелудочковой перегородки являются нарушения, выявленные при прослушивании области сердца.

Способы диагностики:
- Аускультация. При прослушивании больного данным методом, медики выявляют наличие систолического шума, свидетельствующего о развитии патологии.
- Электрокардиограмма (ЭКГ). Этот способ обследования показывает перегруженность правого предсердия и желудочков органа. Кроме того, нередко наблюдаются расстройства проводимости, выраженные в виде блокады пучка Гиса.
- Рентгенография. Метод позволяет оценить состояние сердца, легких и артерий.
- Эхокардиография. Способ, позволяющий выявить заболевание по специфическим особенностям расстройства гемодинамики.
 Узи исследование с доплером. Такое диагностическое мероприятие очень информативно. Если у пациента обнаружено ДМЖП, то специалист отметит изменения. С помощью данной методик можно изучить наличие отверстия в перегородке между желудочками, его размер, форму и расположение, скорость движения крови и ее направление в желудочках.
Узи исследование с доплером. Такое диагностическое мероприятие очень информативно. Если у пациента обнаружено ДМЖП, то специалист отметит изменения. С помощью данной методик можно изучить наличие отверстия в перегородке между желудочками, его размер, форму и расположение, скорость движения крови и ее направление в желудочках.
Иногда врачу требуется назначить пациенту прохождение еще нескольких дополнительных диагностических процедур. Любой вид недуга – примембранозный, мембранозный или мышечный будет выявлен при обследовании. Важно вовремя начать терапию, чтобы прогноз заболевания был благоприятным.
Лечение и прогноз
Когда течение болезни асимптомное, а размеры дефекта небольшие, то медики советуют воздержаться от операции. Лечащий врач осуществляет регулярное наблюдение за маленьким пациентом. Иногда подобные нарушения проходят самостоятельно, к наступлению 1-4 летнего возраста и позже. Образовавшееся отверстие в перегородке между желудочками может зарасти, без применения терапевтических и других методов лечения. Если наблюдается развитие сердечной недостаточности, то доктор назначит ряд медикаментозных средств.
Препараты:
- диуретики;
- ингибиторы АПФ;
- антиоксиданты;
- сердечные гликозиды;
- кардиотрофики.
Существует хирургическое лечение данной патологии, которое может быть паллиативным или радикальным.
 Паллиативный метод оперативного вмешательства проводится малышам, у которых выраженная гипотрофия и множественные дефекты перегородки. Врачи искусственно сужают артерии легких, делая в проблемном участке сердца специальную манжетку. Таким образом, удается отсрочить операцию радикальным методом до наступления старшего возраста пациента.
Паллиативный метод оперативного вмешательства проводится малышам, у которых выраженная гипотрофия и множественные дефекты перегородки. Врачи искусственно сужают артерии легких, делая в проблемном участке сердца специальную манжетку. Таким образом, удается отсрочить операцию радикальным методом до наступления старшего возраста пациента.- Радикальное хирургическое вмешательство представляет собой ушивание окна в перегородке, если оно имеет малые размеры, пластика больших повреждений, а также ренгенэндоваскулярная окклюзия дефекта.
Определить метод лечения врач может только после проведения ряда необходимых диагностических манипуляций, оценив клиническую картину.
Прогноз заболевания при дефекте межжелудочковой перегородки сердца зависит от того, насколько своевременно оказана медицинская помощь такого больному. Если говорить о естественном течении болезни, без вмешательства врачей, то ребенок может умереть до наступления 6-тимесячного возраста, когда повреждение имеет большие размеры.

Опасные последствия:
- бактериальный эндокардит;
- пневмония застойного течения;
- тромбоэмболические нарушения.
Клинические проявления больших и малых изолированных дефектов межжелудочковой перегородки различны. Малые дефекты межжелудочковой перегородки (болезнь Толочинова—Роже) имеют диаметр менее 1 см и встречаются в 25-40% от числа всех ДМЖП. Проявляются нерезко выраженной утомляемостью и одышкой при нагрузке. Физическое развитие детей, как правило, не нарушено. Иногда у них определяется слабо выраженное куполообразное выпячивание грудной клетки в области сердца – «сердечный горб». Характерным клиническим признаком малых дефектов межжелудочковой перегородки служит аускультативно выявляемое наличие грубого систолического шума над областью сердца, который фиксируется уже на первой неделе жизни.
Большие дефекты межжелудочковой перегородки, имеющие размеры более 1/2 диаметра устья аорты или более 1 см, проявляются симптоматически уже в первые 3 месяца жизни новорожденных, приводя в 25-30% случаев к развитию критического состояния. При больших дефектах межжелудочковой перегородки отмечается гипотрофия, одышка при физической нагрузке или в покое, повышенная утомляемость. Характерны затруднения при кормлении: прерывистое сосание, частые отрывы от груди, одышка и бледность, потливость, пероральный цианоз. В анамнезе у большинства детей с дефектом межжелудочковой перегородки – частые респираторные инфекции, затяжные и рецидивирующие бронхиты и пневмонии.
В возрасте 3-4-лет, по мере нарастания сердечной недостаточности, у таких детей появляются жалобы на сердцебиение и боли в области сердца, склонность к носовым кровотечениям и обморокам. Транзиторный цианоз сменяется постоянным пероральным и акроцианозом; беспокоит постоянная одышка в покое, ортопноэ, кашель (синдром Эйзенменгера). На наличие хронической гипоксии указывают деформация фаланг пальцев и ногтей («барабанные палочки», «часовые стекла»).
При обследовании выявляется «сердечный горб», развитый в меньшей или большей степени; тахикардия, расширение границ сердечной тупости, грубый интенсивный пансистолический шум; гепатомегалия и спленомегалия. В нижних отделах легких выслушиваются застойные хрипы.
Диагностика
При осмотре у деток с таким дефектом будет недостаточная масса тела, выпячивание на груди («сердечный горб»), цианоз при крупных размерах отверстия. Послушав сердце малютки, врач определит наличие шума и расщепления тонов, а также ослабление дыхания. Для уточнения диагноза малыша направят на:
- ЭКГ – будут определены симптомы гипертрофии правого отдела сердца и аритмии.
- Рентген – помогает выявить изменение и сердца, и легких.
- УЗИ – покажет сам дефект и уточнит гемодинамические проблемы, которые он вызвал.
- Катетеризация сердца – назначается для измерения давления внутри сердца и сосудов.
К методам инструментальной диагностики дефекта межжелудочковой перегородки относятся ЭКГ, ФКГ, рентгенография грудной клетки, ЭхоКС, катетеризация камер сердца, ангиокардиография, вентрикулография.
Электрокардиограмма при дефекте межжелудочковой перегородки отражает перегрузку желудочков, наличие и степень выраженности легочной гипертензии. У взрослых больных могут регистрироваться аритмии (экстрасистолия, мерцание предсердий), нарушения проводимости (блокада правой ножки пучка Гиса, синдром WPW). Фонокардиография фиксирует высокочастотный систолический шум с максимумом в III-IV межреберье слева от грудины.
Эхокардиография позволяет выявить дефект межжелудочковой перегородки или заподозрить его по характерным нарушениям гемодинамики. Рентгенография органов грудной клетки при больших дефектах межжелудочковой перегородки обнаруживает усиление легочного рисунка, усиленную пульсацию корней легких, увеличение размеров сердца. Зондирование правых полостей сердца выявляет повышение давления в легочной артерии и правом желудочке, возможность проведения катетера в аорту, повышенную оксигенацию венозной крови в правом желудочке. Аортография проводится для исключения сопутствующих ВПС.
Дифференциальная диагностика дефекта межжелудочковой перегородки проводится с открытым атриовентрикулярным каналом, общим артериальным стволом, дефектом аортолегочной перегородки, изолированным стенозом легочной артерии, стенозом аорты, врожденной митральной недостаточностью, тромбоэмболией.
Проверить состояние и работу сердца, выявить заболевание позволяют следующие методы исследования:
- Электрокардиограмма (ЭКГ). Позволяет определить перегруженность сердечных желудочков, выявить наличие и степень гипертензии легких;
- Фонокардиография (ФКГ). В результате исследования возможно выявление шумов сердца;
- Эхокардиография (ЭхоКГ). Способно выявлять нарушения кровотока и помогает подозревать дмжп;
- Ультразвуковое исследование. Помогает оценить работу миокарда, уровень давления артерии легкого, количество сбрасываемой крови;
- Рентгенография. По снимкам грудной клетки возможно определение изменений легочного рисунка, увеличение размеров сердца;
- Зондирование сердца. Позволяет определить уровень давления в артерии легких и желудочке сердца, повышенное содержание кислорода в венозной крови;
- Пульсоксиметрия. Помогает выяснить уровень содержания кислорода в крови – недостаток говорит о нарушениях в сердечно-сосудистой системе;
- Катетеризация сердца. Помогает оценить состояние структуры сердца, выяснить уровень давления в сердечных желудочках.
Лечение дефекта межжелудочковой перегородки
Дмжп 4 мм, иногда до 6 мм – маленького размера – при отсутствии нарушения дыхательного, сердечного ритма и нормальном развитии ребенка позволяет в некоторых случаях не использовать хирургическое лечение.
При ухудшении общей клинической картины, появлении осложнений возможно назначение операции в 2 – 3 года.
Хирургическое вмешательство проводится с подключением пациента к аппарату искусственного кровообращения. Если дефект меньше 5 мм, его стягивают швами в форме П. При размерах отверстия больше 5 мм, его прикрывают с помощью заплаток из искусственного или специально подготовленного био-материала, зарастающего в последствии собственными клетками организма.
Если необходимо оперативное лечение ребенку в первые недели жизни, но оно невозможно по некоторым показателям здоровья и состояния малыша, ему накладывают временную манжетку на легочную артерию. Она помогает выравнивать давление в желудочках сердца и облегчает состояние пациента. Спустя несколько месяцев манжету удаляют и проводят операцию по закрытию дефектов.
На схему лечения дефекта межжелудочковой перегородки оказывают влияние многие факторы. К ним относят вид патологии, возраст пациента и даже его психологическое состояние. Разновидностей терапии при ДМЖП сердца две: консервативная и оперативная. К хирургическому вмешательству обычно не прибегают без серьезных на то оснований. Чтобы диагностировать необходимость операции, требуется наблюдение до 4-5 лет (кроме экстренных случаев).
Медикаментозный
Медикаментозная терапия не дает стопроцентного исцеления от недуга. Ни одно лекарственное средство не способно убрать образовавшуюся в сердце полость. Препараты призваны лишь минимизировать проявление симптомов ДМЖП (одышки, бледности, носовых кровотечений). Кроме того, медикаментозная терапия снижает риск осложнений после операции, если таковая потребуется.
Ниже представлен перечень лекарств, применяемых в составе комплексной терапии при ДМЖП:
- регуляторы мышечного сердечного ритма (Дигоксин и бета-блокаторы — Индерал и Анаприлин);
- регуляторы свертываемости крови (Аспирин, Варфарин).
Операция
Хирургическое вмешательство при ДМЖП необходимо лишь в крайних случаях. По мнению доктора Комаровского, необходимость в операциях такого рода возникает очень редко. Однако многие педиатры рекомендуют проводить операцию в детстве для профилактики возможных обострений в зрелом возрасте. Целесообразность хирургического вмешательства решается в каждом случае индивидуально.
В ходе операции хирург накладывает на полость специальную «заплатку», предотвращающую обильный отток крови из левой доли сердца в правую. Осуществляться это может несколькими способами. Выбор способа зависит от неотложности операции: устранение дефекта может проводиться как в экстренном, так и в плановом порядке. Хирургические вмешательства при дефекте межжелудочковой перегородки сердца делят на 2 вида:
- Катетеризация сердца – наиболее частый и наименее травматичный способ операции. Катетер вводят в место дефекта через бедренную вену пациента. К концу катера крепится сетка-заплатка, с помощью которой и закрывается дефект. Проводится под местной анестезией.
- Открытая операция. Считается более агрессивным методом, требует долгой реабилитации и сопряжена с рисками осложнений. При открытой операции хирург делает разрез сердца и помещает в полость межжелудочковой перегородки синтетическую заплатку. Проводится под общим наркозом..
Асимптомное течение дефекта межелудочковой перегородки при его небольших размерах позволяет воздержаться от хирургического вмешательства и осуществлять динамическое наблюдение за ребенком. В ряде случаев возможно спонтанное закрытие дефекта межжелудочковой перегородки к 1-4 годам жизни или в более позднем возрасте. В остальных случаях показано хирургическое закрытие дефекта межжелудочковой перегородки, как правило, после достижения ребенком 3-х лет.
При развитии сердечной недостаточности и легочной гипертензии проводится консервативное лечение с помощью сердечных гликозидов, мочегонных препаратов, ингибиторов ангиотензинпревращающего фермента, кардиотрофиков, антиоксидантов.
Кардиохирургическое лечение дефекта межжелудочковой перегородки может быть радикальным и паллиативным. К радикальным операциям относятся ушивание малых дефектов межжелудочковой перегородки П-образными швами; пластика больших дефектов синтетической (тефлон, дакрон и др.) заплатой или биологической (консервированный ксеноперикард, аутоперикард) тканью; рентгенэндоваскулярная окклюзия дефекта межжелудочковой перегородки.
У грудных детей с выраженной гипотрофией, большим лево-правым шунтированием крови и множественными дефектами предпочтение отдается паллиативной операции, направленной на создание искусственного стеноза легочной артерии с помощью манжетки. Данный этап позволяет подготовить ребенка к радикальной операции по устранению дефекта межжелудочковой перегородки в более старшем возрасте.
Если ребенок рождается с выраженным дефектом перегородки более 10 мм, у него формируются осложнения или нет эффекта от медикаментов, показана срочная операция. Если дефект небольшой, ребенок находится под наблюдением до 5-7 лет, иногда за счет роста органа дефект может устраниться. При отсутствии тенденции к самоустранению порока операция планируется на возраст от 5 до 10 лет, эффективность ее достигает 95%.
Обычно ребенку проводится радикальное вмешательство — ушивание дефекта либо пластика перегородки при условиях операции, которую выполняют на открытом сердце, применяя искусственное кровообращение. Если имеется техническая возможность, проводится малоинвазивное вмешательство, проводя инструменты по крупным сосудам тела и сердца.
С этой целью ребенку вводят в сердечную полость катетеры, ими ставится «заплата» в области перегородки. Она плотно фиксируется и полностью перекрывает ток крови через дефект с двух сторон, операция проводится быстро и с меньшими травмами для малыша, позволяя быстрее затем восстановиться. Через несколько месяцев по мере реабилитации ребенок уже ничем не отличается от сверстников и ведет привычный образ жизни.
Течение беременности при дефекте межжелудочковой перегородки
Женщины с небольшим дефектом межжелудочковой перегородки, как правило, в состоянии нормально выносить и родить ребенка. Однако, при больших размерах дефекта, аритмии, сердечной недостаточности или легочной гипертензии риск осложнений во время беременности значительно повышается. Наличие синдрома Эйзенменгера является показанием для искусственного прерывания беременности. У женщин с дефектом межжелудочковой перегородки имеется повышенная вероятность рождения ребенка с аналогичным или другим врожденным пороком сердца.
Перед планированием беременности пациентке с пороком сердца (оперированным или нет) необходимо проконсультироваться с акушером-гинекологом, кардиологом, генетиком. Ведение беременности у категории женщин с дефектом межжелудочковой перегородки требует повышенного внимания.
Прогноз при дефекте межжелудочковой перегородки
Естественное течение дефекта межжелудочковой перегородки в целом не позволяет надеяться на благоприятный прогноз. Продолжительность жизни при данном пороке зависит от величины дефекта и составляет в среднем около 25 лет. При больших и средних дефектах 50-80% детей умирают в возрасте до 6 мес. или 1 года от сердечной недостаточности, застойной пневмонии, бактериального эндокардита, нарушений ритма сердца, тромбоэмболических осложнений.
В редких случаях ДМЖП не оказывает существенного влияния на продолжительность и качество жизни. Спонтанное закрытие дефекта межжелудочковой перегородки наблюдается в 25-40% случаев, преимущественно при его малом размере. Однако даже в этом случае больные должны находиться под наблюдением кардиолога в связи с возможными осложнениями со стороны проводящей системы сердца и высоким риском возникновения инфекционного эндокардита.

