Оглавление
Общие сведения
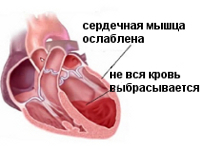
Сердечная недостаточность – острое или хроническое состояние, вызванное ослаблением сократительной способности миокарда и застойными явлениями в малом или большом круге кровообращения. Проявляется одышкой в покое или при незначительной нагрузке, утомляемостью, отеками, цианозом (синюшностью) ногтей и носогубного треугольника. Острая сердечная недостаточность опасна развитием отека легких и кардиогенного шока, хроническая сердечная недостаточность ведет к развитию гипоксии органов. Сердечная недостаточность – одна из самых частых причин смерти человека.
Снижение сократительной (насосной) функции сердца при сердечной недостаточности ведет к развитию дисбаланса между гемодинамическими потребностями организма и возможностью сердца в их осуществлении. Этот дисбаланс проявляется превышением венозного притока к сердцу и сопротивления, которое необходимо преодолеть миокарду для изгнания крови в сосудистое русло, над способностью сердца переместить кровь в систему артерий.
Не являясь самостоятельным заболеванием, сердечная недостаточность развивается как осложнение различных патологий сосудов и сердца: клапанных пороков сердца, ишемической болезни, кардиомиопатии, артериальной гипертензии и др.
При некоторых заболеваниях (например, артериальной гипертонии) нарастание явлений сердечной недостаточности происходит постепенно, годами, тогда как при других (остром инфаркте миокарда), сопровождающихся гибелью части функциональных клеток, это время сокращается до дней и часов. При резком прогрессировании сердечной недостаточности (в течение минут, часов, дней), говорят о ее острой форме. В остальных случаях сердечную недостаточность рассматривают как хроническую.
Хронической сердечной недостаточностью страдают от 0,5 до 2% населения, а после 75 лет ее распространенность составляет около 10%. Значимость проблемы заболеваемости сердечной недостаточностью определяется неуклонным увеличением числа страдающих ею пациентов, высоким показателем смертности и инвалидности больных.
Сердечная недостаточность
Лечение острой сердечной недостаточности при инфаркте миокарда
Изобретение относится к медицине и может быть использовано в кардиологии для лечения сердечной недостаточности (СН) при остром инфаркте миокарда (ОИМ). Способ включает назначение капотена в первые сутки ОИМ на фоне стандартной терапии. Пациентам, не страдающим артериальной гипертензией, со степенью СН-III по Киллипу, доза капотена должна составлять 0,12-0,20 мг/кг веса в сутки.
При наличии артериальной гипертензии 130-160/94 мм рт.ст. и СН II-III класса по Киллипу доза назначаемого капотена 0,21-0,29 мг/кг веса в сутки. При артериальной гипертензии выше 160/94 мм рт.ст. и СН II-III класса по Киллипу капотен назначают в дозе 0,71-1,190 мг/кг веса в сутки. Способ позволяет обеспечить адекватную защиту миокарда в первые сутки ОИМ и уменьшить осложнения заболевания. 1 ил., 2 табл.
Изобретение относится к медицине и может быть использовано в кардиологии для лечения сердечной недостаточности при остром инфаркте миокарда.
Известен способ лечения сердечной недостаточности (СН) при остром инфаркте миокарда (ОИМ), заключающийся в пероральном введении ингибитора ангиотензинпревращающего фермента (АПФ) капотена в первые сутки ОИМ путем титрования доз независимо от степени тяжести СН и уровня артериального давления (1). В результате этого происходит ингибирование АПФ, блокирование гуморальной, тканевой ренин-ангиотензиновой системы и потенцирование брадикининовой системы.
Однако вопрос о назначении дозы капотена остается нерешенным. В начале клинического использования применяли дозы 450 мг и более, что приводило к частому развитию побочных эффектов, характер которых дозозависим: появлялся сухой кашель, ангионевротический отек, гиперкалиемия, гиперкреатинемиа, выраженная гипотония первой дозы. В настоящее время такие дозы для использования в клинике не рекомендуют.
Наиболее близким к предлагаемому, выбранным авторами в качестве прототипа, является способ лечения СН при ОИМ, предложенный в январе 1996 года Европейским кардиологическим обществом (ЕКО) (1), включающий в себя пероральный прием капотена в первые сутки ОИМ всеми больными, не имеющими противопоказаний (гипотония, почечная недостаточность), у которых СН не исчезает быстро после проведения стандартных мероприятий.
Особое значение придают началу лечения, которое заключается в приеме внутрь малых разовых доз с постепенным их увеличением до полной рекомендуемой дозы в течение 24-48 часов (метод титрования доз). Рекомендуемая доза капотена составляет для всех больных 150 и более мг в сутки, независимо от уровня АД и степени тяжести СН.
Осуществить известный способ у больных ОИМ с нормальным или пониженным АД невозможно. Чем больше применяемая доза препарата, тем больше эффект, но тем больше и осложнений, особенно при влиянии на гемодинамику у больных ОИМ, когда резкое развитие гипотонии может утяжелить течение патологического процесса.
Однако именно в первые сутки ОИМ необходимо назначение эффективных доз капотена, от этого во многом зависит состояние миокарда и прогноз в госпитальном и постгоспитальном периодах.
Метод подбора эффективных доз в клинической практике не применялся, для этого необходимы были большие выборки больных, что в клинической практике невозможно. Метод определения эффективной дозы на основе построения парадоксальных функций эффективности относится к новому методу медицинской статистики и прикладной теории вероятностей, разработанному С.В.

Задачей предлагаемого изобретения является повышение эффективности лечения СН при ОИМ, снижение госпитальной летальности. Поставленная задача решается благодаря способу лечения СН при ОИМ, осуществляемом после предварительного обследования больного и включающим пероральное назначение капотена в первые сутки заболевания на фоне стандартной терапии, отличающийся тем, что дозу капотена устанавливают в зависимости от степени тяжести СН и уровня АД (после отнесения больного к одной из трех групп), а именно, в отсутствие артериальной гипертензии при степени тяжести сердечной недостаточности 3 по Киллипу назначают капотен в дозе 0,12-0,20 мг/кг веса в сутки;
при наличии артериальной гипертензии в пределах 130-160/90 мм рт.ст. и II-III классе сердечной недостаточности по Киллипу назначают капотен в дозе 0,21-0,29 мг/кг веса в сутки; при артериальной гипертензии более 160/94 мм рт.ст. и II-III классе сердечной недостаточности по Киллипу назначают 0,71 — 1,190 мг/кг веса в сутки капотена.
Поставленная задача решается тем, что в известном способе лечения СН при ОИМ, капотен назначается всем больным в одинаковой дозе, независимо от степени тяжести СН и уровня АД, в соответствии с предлагаемым изобретением капотен назначается в эффективных дозах, определенных на основе построения функции эффективности по результатам независимых единичных испытаний.
Авторами большинства исследований предлагается метод титрования доз с постепенным достижением максимально переносимой дозы. При инфаркте миокарда необходимо достижение максимального терапевтического эффекта назначения ингибиторов АПФ именно в ранние сроки лечения. Известно, что тканевая ренин — ангиотензиновая система чувствительна даже к малым дозам капотена.
Для потенцирования эффектов брадикинина также необходимы минимальные дозы ингибиторов АПФ. Основываясь на предположении о том, что эффект ингибиторов АПФ развивается не сразу, достигая максимума на 2-4 неделе приема препарата, и на данных о высокой чувствительности рецепторов тканевой ренин-ангиотензиновой системы, локализующихся в миокарде и сосудах, был применен новый подход оценки эффективности применения капотена, предполагающий построение функции эффективности препарата по результатам независимых единичных испытаний.
Клиническая эффективность предлагаемого способа лечения была исследована в двух группах больных ОИМ, осложненным СН. Все больные получали общепринятую терапию, адекватную степени тяжести СН (см.табл.1).
В контрольной группе (63 человека) была проведена общепринятая терапия ОИМ, осложненного СН. В основной группе (73 человека) назначался капотен в различных эффективных диапазонах.
Критериями включения в исследование были: наличие у больного ОИМ, осложненного СН. Критериями исключения были: поступление позднее двух суток от начала заболевания, АД менее 100/60 мм рт.ст., хроническая почечная недостаточность, наличие несовместимой с жизнью соматической патологии, непереносимость ингибиторов АПФ.
Капотен назначался с первых суток заболевания в диапазоне доз 0,12-1,190 мг/кг веса в сутки. Выбор дозы зависел от состояния больного: степени тяжести СН и уровня АД, равномерного заполнения диапазона доз. Предельная относительная погрешность дозы не превышала 2%. Результативный признак (лечение СН капотеном) учитывался в альтернативной форме: 1 — есть эффект, 0 — нет эффекта. Критерием эффективности лечения был переход больного в более низкий функциональный класс СН.

Результаты подвергались статистической обработке при помощи ядерной оценки регрессии с определением вероятности эффекта в середине заданного диапазона доз. Достаточная надежность оценки (р 9 / л, СОЭ 3 мм/ч, миоглобин 1: 4098, АсАТ 1,27 ммоль/л, АлАТ 0,22 ммоль/л.
Проведенное в реанимационном отделении лечение включало: введение промедола, гепарина, изокета, атенолола.
Учитывая АД 190/100 мм рт.ст. и степень тяжести СН III по Киллипу, капотен назначен в дозе 0,75 мг/кг веса в сутки.
Капотен назначен с дозы 6,25 мг, через 4 часа 6,25 мг, через 4 часа 6,25 мг, через 4 часа — 6,25 мг, за три дня лечения доза капотена была доведена до 0,75 мг/кг веса в сутки. Через 4 суток явлений острой СН не было отмечено.
Через 4 недели лечения у больной не было жалоб на одышку и приступы удушья в ночное время, не было отеков, влажных хрипов в легких, тахикардии; сохранялось набухание вен шеи. Болевой синдром в грудной клетке не рецидивировал. Выписана через месяц стационарного лечения в удовлетворительном состоянии.
Больной С. , 64 лет, поступил в реанимационное отделение 12.11.98 г. с жалобами на сжимающие боли в сердце, не снимаемые нитратами, одышку в покое, ощущение нехватки воздуха, сердцебиение. Вес 72 кг.
При осмотре кожа бледная, АД 140/80 мм рт.ст., тахикардия 104 в минуту, частота дыхания 26 в минуту, в легких везикулярное дыхание, тоны сердца глухие, ритмичные, печень не увеличена, отеков нет. Степень тяжести СН соответствовала II классу по Киллипу.
На ЭКГ — картина задне-бокового не-Q инфаркта миокарда.
В крови: лейкоциты 14,5 х 10 9 / л, СОЭ 10 мм/ч, миоглобин 1: 280, АсАТ 1,4 ммоль/л, АлАТ 0,98 ммоль/л.

Проведенное в реанимационном отделении лечение включало: введение промедола, гепарина, изокета.
Учитывая АД 140/80 мм рт.ст. и степень тяжести СН II по Киллипу, капотен назначен в дозе 0,26 мг/кг веса в сутки.
Капотен назначен с дозы 6,25 мг, через 4 часа 6,25 мг, через 4 часа 6,25 мг. Через 3 суток клинических признаков СН не регистрировалось.
Через 4 недели лечения у больного не было жалоб на одышку, приступы удушья и тахикардию. Болевой синдром в грудной клетке не рецидивировал. Выписан через месяц стационарного лечения в удовлетворительном состоянии. Лечение больного ОИМ, осложненным СН, выбранной эффективной дозой капотена, оказалось результативным.
Отличительными признаками предлагаемого способа является назначение капотена больным в эффективной дозе, зависящей от степени тяжести СН и уровня АД, позволяющими повысить эффективность лечения больных (70% при лечении капотеном в эффективных дозах против 56,1% в контрольной группе) и уменьшить летальность (4,1% в основной группе против 15,9% в контрольной).
Сердечная недостаточность: симптомы, лечение, причины
Среди наиболее частых причин сердечной недостаточности, встречающихся у 60-70% пациентов, называют инфаркт миокарда и ИБС. За ними следуют ревматические пороки сердца (14%) и дилатационная кардиомиопатия (11%). В возрастной группе старше 60 лет, кроме ИБС, сердечную недостаточность вызывает также гипертоническая болезнь (4%). У пожилых пациентов частой причиной сердечной недостаточности служит сахарный диабет 2-го типа и его сочетание с артериальной гипертонией.
Факторы риска
Факторы, провоцирующие развитие сердечной недостаточности, вызывают ее проявление при снижении компенсаторных механизмов сердца. В отличие от причин, факторы риска потенциально обратимы, и их уменьшение или устранение может задержать усугубление сердечной недостаточности и даже спасти жизнь пациента.
В их число входят:
- перенапряжение физических и психоэмоциональных возможностей
- аритмии, ТЭЛА, гипертензивные кризы, прогрессирование ИБС;
- пневмонии, ОРВИ, анемии, почечная недостаточность, гипертиреоз
- прием кардиотоксических препаратов, лекарств, способствующих задержке жидкости (НПВП, эстрогенов, кортикостероидов), повышающих АД (изадрина, эфедрина, адреналина)
- выраженное и быстро прогрессирующее увеличение массы тела, алкоголизм
- резкое увеличение ОЦК при массивной инфузионной терапии
- миокардиты, ревматизм, инфекционный эндокардит
- несоблюдение рекомендаций по лечению хронической сердечной недостаточности.
Сердечная недостаточность (СН) –состояние, сопровождающееся гипоксией тканей в следствие их недостаточного кровоснабжения. Снижение объема перекачиваемой крови до критического уровня может привести к остановке сердца и внезапной смерти.
Сердечная недостаточность чаще всего связана с возникновением у человека других болезней. Наиболее распространенной причиной сердечной недостаточности является заболевание коронарной артерии, которое является расстройством вызывающее сужение артерий обеспечивающих кровью и кислородом сердце. Другие условия, которые могут увеличить риск развития сердечной недостаточности, включают:
- кардиомиопатия, которая является расстройством сердечной мышцы, из-за нее сердце слабеет;
- врожденный дефект сердца;
- сердечный приступ;
- болезнь сердца и сосудов;
- определенные типы аритмий или нерегулярные сердечные ритмы;
- высокое кровяное давление;
- эмфизема, хроническая обструктивная болезнь легких;
- сахарный диабет;
- сверхактивная или неактивная щитовидная железа;
- ВИЧ;
- СПИД;
- тяжелые формы анемии, являются дефицитом эритроцитов;
- некоторые методы лечения рака, такие как химиотерапия;
- злоупотребление наркотиками или алкоголем.
Симптомы
Первые признаки синдрома сердечной недостаточности появляются при наличии застойных процессов в большом или малом круге кровообращения, а также при пониженной сократимости миокарда. Возникновение данных патологических состояний возможно в следствие органических повреждений отдельных участков сердца и сосудов (например, при прогрессирующем атеросклерозе коронарных артерий и других сердечных заболеваниях).
Следует обратить внимание на следующие симптомы:
- постоянная вялость, апатия;
- нарушение сна в лежачем положении;
- посинение носогубного треугольника;
- одышка;
- хрипы при вдохе и выдохе;
- внезапное увеличение веса;
- потеря аппетита;
- стойкий кашель;
- нерегулярный пульс;
- учащенное сердцебиение;
- вздутие живота;
- сбивчивое дыхание.
При выявлении одного или нескольких вышеперечисленных симптомов необходимо в срочном порядке показать врачу, чтобы тот подтвердил или опроверг наличие отклонений в работе сердечно-сосудистой системы. При длительном отсутствии лечения кашля и хрипов высок риск разрыва стенок левого желудочка, что может повлечь за собой отек легких и кардиогенный шок.
Сердечной недостаточностью принято считать патологическое состояние, которое связано с ослаблением силы, частоты или регулярности сердечных сокращений.
Подобные нарушения работы сердца ведут к недостаточному кровотоку в тканях и органах, их кислородному голоданию и проявляются определенной совокупностью симптомов, свидетельствующих о застое в кругах кровообращения. Симптомы сердечной недостаточности у женщин встречаются столь же часто, как у мужчин.
При самых разных кардиальных патологиях к сердцу может притекать слишком много крови, оно может быть слабым или затрудняется качать кровь против повышенного давления в сосудах (см. также причины боли в сердце). В любом из этих случаев основное заболевание может осложниться сердечной недостаточностью, об основных причинах которой стоит рассказать.
Патогенез
Развитие острой сердечной недостаточности часто наблюдается на фоне инфаркта миокарда, острого миокардита, тяжелых аритмий (фибрилляции желудочков, пароксизмальной тахикардии и др.). При этом происходит резкое падение минутного выброса и поступления крови в артериальную систему. Острая сердечная недостаточность клинически сходна с острой сосудистой недостаточностью и иногда обозначается как острый сердечный коллапс.
При хронической сердечной недостаточности изменения, развивающиеся в сердце, длительное время компенсируются его интенсивной работой и приспособительными механизмами сосудистой системы: возрастанием силы сокращений сердца, учащением ритма, снижением давления в диастолу за счет расширения капилляров и артериол, облегчающего опорожнение сердца во время систолы, повышением перфузии тканей.
Дальнейшее нарастание явлений сердечной недостаточности характеризуется уменьшением объема сердечного выброса, увеличением остаточного количества крови в желудочках, их переполнением во время диастолы и перерастяжением мышечных волокон миокарда. Постоянное перенапряжение миокарда, старающегося вытолкнуть кровь в сосудистое русло и поддержать кровообращение, вызывает его компенсаторную гипертрофию. Однако в определенный момент наступает стадия декомпенсации, обусловленная ослаблением миокарда, развитием в нем процессов дистрофии и склерозирования. Миокард сам начинает испытывать недостаток кровоснабжения и энергообеспечения.
В этой стадии в патологический процесс включаются нейрогуморальные механизмы. Активация механизмов симпатико-адреналовой системы вызывает сужение сосудов на периферии, способствующее поддержанию стабильного АД в русле большого круга кровообращения при уменьшении объема сердечного выброса. Развивающаяся при этом почечная вазоконстрикция приводит к ишемии почек, способствующей внутритканевой задержке жидкости.
Повышение секреции гипофизом антидиуретического гормона увеличивает процессы реабсорбции воды, что влечет за собой возрастание объема циркулирующей крови, повышение капиллярного и венозного давления, усиленную транссудацию жидкости в ткани.
Т. о., выраженная сердечная недостаточность приводит к грубым гемодинамическим нарушениям в организме:
Расстройство газового обмена
При замедлении кровотока возрастает поглощение тканями кислорода из капилляров с 30% в норме до 60-70%. Увеличивается артериовенозная разница насыщения крови кислородом, что приводит к развитию ацидоза. Накопление недоокисленных метаболитов в крови и усиление работы дыхательной мускулатуры вызывают активизацию основного обмена.
Возникает замкнутый круг: организм испытывает повышенную потребность в кислороде, а система кровообращения неспособна ее удовлетворить. Развитие, так называемой, кислородной задолженности ведет к появлению цианоза и одышки. Цианоз при сердечной недостаточности может быть центральным (при застое в малом круге кровообращения и нарушении оксигенации крови) и периферическим (при замедлении кровотока и повышенной утилизации кислорода в тканях). Так как недостаточность кровообращения более выражена на периферии, у пациентов с сердечной недостаточностью наблюдается акроцианоз: синюшность конечностей, ушей, кончика носа.
Отеки
Отеки развиваются в результате ряда факторов: внутритканевой задержки жидкости при повышении капиллярного давления и замедлении кровотока; задержки воды и натрия при нарушении водно-солевого обмена; нарушения онкотического давления плазмы крови при расстройстве белкового обмена; уменьшения инактивации альдостерона и антидиуретического гормона при снижении функции печени.
Отеки при сердечной недостаточности сначала скрытые, выражаются быстрым увеличением массы тела и уменьшением количества мочи. Появление видимых отеков начинается с нижних конечностей, если пациент ходит, или с крестца, если больной лежит. В дальнейшем развивается полостная водянка: асцит (брюшной полости), гидроторакс (полости плевры), гидроперикард (перикардиальной полости).
застойным изменениям в органах
Застойные явления в легких связаны с нарушением гемодинамики малого круга кровообращения. Характеризуются ригидностью легких, уменьшением дыхательной экскурсии грудной клетки, ограниченной подвижностью легочных краев. Проявляется застойным бронхитом, кардиогенным пневмосклерозом, кровохараканьем. Застойные явления большого круга кровообращения вызывают гепатомегалию, проявляющуюся тяжестью и болью в правом подреберье, а затем и сердечный фиброз печени с развитием в ней соединительной ткани.
Расширение полостей желудочков и предсердий при сердечной недостаточности может приводить к относительной недостаточности предсердно-желудочковых клапанов, что проявляется набуханием вен шеи, тахикардией, расширением границ сердца. При развитии застойного гастрита появляется тошнота, потеря аппетита, рвота, склонность к запорам метеоризм, потеря массы тела. При прогрессирующей сердечной недостаточности развивается тяжелая степень истощения – сердечная кахексия.
Застойные процессы в почках вызывают олигурию, повышение относительной плотности мочи, протеинурию, гематурию, цилиндрурию. Нарушение функций центральной нервной системы при сердечной недостаточности характеризуется быстрой утомляемостью, понижением умственной и физической активности, повышенной раздражительностью, расстройством сна, депрессивными состояниями.
Классификация
По скорости нарастания признаков декомпенсации выделяют острую и хроническую сердечную недостаточность.
Развитие острой сердечной недостаточности может происходить по двум типам:
- по левому типу (острой левожелудочковой или левопредсердной недостаточности)
- острой правожелудочковой недостаточности
В развитии хронической сердечной недостаточности по классификации Василенко-Стражеско выделяют три стадии:
I (начальная) стадия – скрытые признаки недостаточности кровообращения, проявляющиеся только в процессе физической нагрузки одышкой, сердцебиением, чрезмерной утомляемостью; в покое гемодинамические нарушения отсутствуют.
II (выраженная) стадия – признаки длительной недостаточности кровообращения и гемодинамических нарушений (застойные явления малого и большого кругов кровообращения) выражены в состоянии покоя; резкое ограничение трудоспособности:
- Период II А – умеренные гемодинамические нарушения в одном отделе сердца (лево- или правожелудочковая недостаточность). Одышка развивается при обычной физической активности, работоспособность резко снижена. Объективные признаки – цианоз, отечность голеней, начальные признаки гепатомегалии, жесткое дыхание.
- Период II Б – глубокие гемодинамические расстройства с вовлечением всей сердечно-сосудистой системы (большого и малого круга). Объективные признаки – одышка в покое, выраженные отеки, цианоз, асцит; полная нетрудоспособность.
III (дистрофическая, конечная) стадия – стойкая недостаточность кровообращения и обмена веществ, морфологически необратимые нарушения структуры органов (печени, легких, почек), истощение.
Симптомы сердечной недостаточности
Острая сердечная недостаточность
Острая сердечная недостаточность вызывается ослаблением функции одного из отделов сердца: левого предсердия или желудочка, правого желудочка. Острая левожелудочковая недостаточность развивается при заболеваниях с преимущественной нагрузкой на левый желудочек (гипертонической болезни, аортальном пороке, инфаркте миокарда). При ослаблении функций левого желудочка повышается давление в легочных венах, артериолах и капиллярах, увеличивается их проницаемость, что ведет к пропотеванию жидкой части крови и развитию сначала интерстициального, а затем альвеолярного отека.
Клиническими проявлениями острой недостаточности левого желудочка служат сердечная астма и альвеолярный отек легких. Приступ сердечной астмы обычно провоцируется физическим или нервно-психическим напряжением. Приступ резкого удушья чаще возникает ночью, вынуждая больного в страхе проснуться. Сердечная астма проявляется чувством нехватки воздуха, сердцебиением, кашлем с трудно отходящей мокротой, резкой слабостью, холодным потом.
Пациент принимает положение ортопноэ – сидя с опущенными ногами. При осмотре – кожа бледная с сероватым оттенком, холодный пот, акроцианоз, сильная одышка. Определяется слабый, частого наполнения аритмичный пульс, расширение границ сердца влево, глухие сердечные тона, ритм галопа; артериальное давление имеет тенденцию к снижению. В легких жесткое дыхание с единичными сухими хрипами.
Дальнейшее нарастание застойных явлений малого круга способствует развитию отека легких. Резкое удушье сопровождается кашлем с выделением обильного количества пенистой розового цвета мокроты (из-за наличия примеси крови). На расстоянии слышно клокочущее дыхание с влажными хрипами (симптом «кипящего самовара»). Положение пациента ортопноэ, лицо цианотичное, вены шеи набухают, кожу покрывает холодный пот. Пульс нитевидный, аритмичный, частый, АД снижено, в легких – влажные разнокалиберные хрипы. Отек легких является неотложным состоянием, требующим мер интенсивной терапии, т. к. может привести к летальному исходу.
Острая левопредсердная сердечная недостаточность встречается при митральном стенозе (левого предсердно-желудочкового клапана). Клинически проявляется теми же состояниями, что и острая недостаточность левого желудочка. Острая недостаточность правого желудочка чаще возникает при тромбоэмболиях крупных ветвей легочной артерии. Развивается застой в сосудистой системе большого круга кровообращения, что проявляется отеками ног, болью в правом подреберье, чувством распирания, набухания и пульсации шейных вен, одышкой, цианозом, болями или давлением в области сердца. Периферический пульс слабый и частый, АД резко снижено, ЦВД повышено, сердце расширено вправо.
При заболеваниях, вызывающих декомпенсацию правого желудочка, сердечная недостаточность проявляется раньше, чем при левожелудочковой недостаточности. Это объясняется большими компенсаторными возможностями левого желудочка- самого мощного отдела сердца. Однако при снижении функций левого желудочка сердечная недостаточность прогрессирует с катастрофической скоростью.
Хроническая сердечная недостаточность
Начальные стадии хронической сердечной недостаточности могут развиваться по лево- и правожелудочковому, лево- и правопредсердному типам. При аортальном пороке, недостаточности митрального клапана, артериальной гипертензии, коронарной недостаточности развивается застой в сосудах малого круга и хроническая левожелудочковая недостаточность. Она характеризуется сосудистыми и газовыми изменениями в легких. Возникает одышка, приступы удушья (чаще по ночам), цианоз, приступы сердцебиения, кашель (сухой, иногда с кровохарканьем), повышенная утомляемость.
Еще более выраженные застойные явления в малом круге кровообращения развиваются при хронической левопредсердной недостаточности у пациентов со стенозом митрального клапана. Появляются одышка, цианоз, кашель, кровохарканье. При длительном венозном застое в сосудах малого круга происходит склерозирование легких и сосудов. Возникает дополнительное, легочное препятствие для кровообращения в малом круге. Повышенное давление в системе легочной артерии вызывает увеличенную нагрузку на правый желудочек, обусловливая его недостаточность.
При преимущественном поражении правого желудочка (правожелудочковой недостаточности) застойные явления развиваются в большом круге кровообращения. Правожелудочковая недостаточность может сопровождать митральные пороки сердца, пневмосклероз, эмфизему легких и т. д. Появляются жалобы на боли и тяжесть в правом подреберье, появление отеков, снижение диуреза, распирание и увеличение живота, одышку при движениях. Развивается цианоз, иногда с желтушно-цианотичным оттенком, асцит, набухают шейные и периферические вены, увеличивается в размерах печень.
Функциональная недостаточность одного отдела сердца не может долго оставаться изолированной, и со временем развивается тотальная хроническая сердечная недостаточность с венозным застоем в русле малого и большого кругов кровообращения. Также развитие хронической сердечной недостаточности отмечается при поражении сердечной мышцы: миокардитах, кардиомиопатии, ИБС, интоксикациях.
Диагностика
Поскольку сердечная недостаточность является вторичным синдромом, развивающимся при известных заболеваниях, диагностические мероприятия должны быть направлены на ее раннее выявление, даже при отсутствии явных признаков.
При сборе клинического анамнеза следует обратить внимание на утомление и диспноэ, как самые ранние признаки сердечной недостаточности; наличие у пациента ИБС, гипертензии, перенесенных инфаркта миокарда и ревматической атаки, кардиомиопатии. Выявление отеков голеней, асцита, учащенного низкоамплитудного пульса, выслушивание III тона сердца и смещение границ сердца служат специфическими признаками сердечной недостаточности.
При подозрении на сердечную недостаточность проводят определение электролитного и газового состава крови, кислотно-щелочного равновесия, мочевины, креатинина, кардиоспецефических ферментов, показателей белково-углеводного обмена.
ЭКГ по специфическим изменениям помогает выявлять гипертрофию и недостаточность кровоснабжения (ишемию) миокарда, а также аритмии. На основе электрокардиографии широко применяются различные нагрузочные тесты с использование велотренажера (велоэргометрия) и «бегущей дорожки» (тредмил-тест). Такие тесты с постепенно возрастающим уровнем нагрузки позволяют судить о резервных возможностях функции сердца.
С помощью ультразвуковой эхокардиографии возможно установить причину, вызвавшую сердечную недостаточность, а также оценить насосную функцию миокарда. С помощью МРТ сердца успешно диагностируются ИБС, врожденные или приобретенные пороки сердца, артериальная гипертензия и др. заболевания. Рентгенография легких и органов грудной клетки при сердечной недостаточности определяет застойные процессы в малом круге, кардиомегалию.

КТ ОГК С . Расширение долевых легочных артерий (красные стрелки), расширение правого желудочка (зеленая стрелка), двухсторонний выпот в грудной полости (желтые стрелки) у пациентки с застойными явлениями в малом круге кровообращения
Радиоизотопная вентрикулография у пациентов сердечной недостаточностью позволяет с высокой степенью точности оценить сократительную способность желудочков и определить их объемную вместимость. При тяжелых формах сердечной недостаточности для определения поражения внутренних органов проводят УЗИ брюшной полости, печени, селезенки, поджелудочной железы.
Причины инфаркта миокарда. Атеросклеротические: трансмуральный ИМ, нетрансмуральный ИМ. Неатеросклеротические : спазм венечной артерии, тромбоз,эмболия.
Некроз миокарда возникает, как правило, в левом желудочке. Это связано с тем, что левый желудочек имеет большую мышечную массу, выполняет значительную работу и требует большего кровоснабжения, чем правый желудочек.

Последствия некроза миокарда
Возникновение инфаркта миокарда сопровождается нарушением систолической и диастолической функций сердца, ремоделированием левого желудочка, а также изменениями со стороны других органов и систем.
Оглушённый миокард — постишемическое состояние миокарда, характеризующееся снижением контрактильной функции миокарда после кратковременной, не более 15 мин, окклюзии венечной артерии с последующим восстановлением кровотока. Это нарушение сохраняется в течение нескольких часов.
Гибернирующий миокард — постоянное снижение сократительной функции части миокарда левого желудочка в зоне хронического снижения венечного кровотока(не участвует в сокращении сердца, что приводит к снижению сердечного выброса, поражение более 40% массы миокарда приводит к развитию кардиогенного шока.
• Ремоделирование левого желудочка возникает при трансмуральном инфаркте миокарда и заключается в двух патологических изменениях: -Увеличение зоны некроза. Зона инфаркта в результате истончения некротизированного участка миокарда увеличивается. Расширение зоны инфаркта миокарда наблюдается чаще при распространённых передних инфарктах миокарда и ассоциируется с более высокой смертностью, риском разрыва миокарда и более частым формированием постинфарктной аневризмы левого желудочка.
-Дилатация левого желудочка. Оставшийся непоражённым (жизнеспособный) миокард растягивается, что приводит к расширению полости левого желудочка (компенсаторная реакция сохранения нормального ударного объёма сердца). Одновременно избыточная нагрузка на сохранённый миокард ведёт к его компенсаторной гипертрофии и может провоцировать дальнейшее нарушение сократительной функции левого желудочка.
Факторы ремоделиования: 1) размер инфаркта (чем больше размер инфаркта, тем более выражены изменения); 2) периферическое сопротивление сосудов (чем оно выше, тем больше нагрузка на сохранённый миокард и, следовательно, тем выраженнее ремоделирование); 3) гистологические свойства миокардиального рубца.
• Изменения других органов и систем. В результате ухудшения систолической и диастолической функций левого желудочка нарушаются функции лёгких из-за увеличения объёма внесосудистой жидкости (в результате увеличения лёгочного венозного давления). Может возникать гипоперфузия головного мозга с соответствующими симптомами.

Увеличение активности симпатоадреналовой системы приводит к увеличению содержания циркулирующих катехоламинов и может провоцировать аритмии сердца. В плазме крови увеличиваются концентрации вазопрессина, ангиотензина и альдостерона. Наблюдается гипергликемия из-за преходящего дефицита инсулина в результате гипоперфузии поджелудочной железы. Увеличивается СОЭ, появляется лейкоцитоз, усиливается агрегация тромбоцитов, увеличиваются уровень фибриногена и вязкость плазмы крови.
ОБЪЕКТИВНОЕ ОБСЛЕДОВАНИЕ
ЧСС 50-60 в минуту с возможной последующей выраженной брадикардией. Постоянная синусовая тахикардия в первые 12-24 ч может свидетельствовать о неблагоприятном прогнозе (высокая вероятность смертельного исхода). АД может быть повышенным в связи с гиперкатехоламинемией, страхом больного или болью. Снижение АД развивается из-за наличия сердечной недостаточности, а также при вовлечении миокарда правого желудочка. У больных с АГ АД может временно нормализоваться.
Тоны сердца: приглушение I тона сердца вследствие снижения сократимости миокарда. II тон обычно не изменяется, но возможно его расщепление над лёгочной артерией при появлении сердечной недостаточности. Дополнительный III тон можно выслушать у 20% больных. Сочетание приглушённых I, II и дополнительного III тона даёт аускультативную картину «ритма галопа».
Систолические шумы. Мягкий среднесистолический шум вследствие дисфункции сосочковых мышц, сохраняющийся не более 24 ч, выслушивают достаточно часто. Наличие более выраженного и продолжительного (более суток) систолического шума заставляет исключить некоторые осложнения инфаркта миокарда (разрыв межжелудочковой перегородки, отрыв сосочковых мышц, митральная регургитация).
Аускультация лёгких. (ЧДД) может увеличиваться. В нижних отделах лёгких можно выслушать незвонкие мелко- и среднепузырчатые влажные хрипы, сохраняющиеся после откашливания.
Стадии инфаркта миокарда
В течении инфаркта миокарда с зубцом Q по ЭКГ различают четыре стадии: острейшую, острую, подострую и рубцовую (хроническую).• Острейшая. В острейшую стадию инфаркта миокарда на ЭКГ отмечают выраженный подъём сегментаST с обращённой вверх выпуклостью, сливающейся с увеличенным зубцом Т (так называемая монофазная кривая).
Одновременно в реципрокных отведениях можно наблюдать депрессию сегмента ST, появление которой свидетельствует об обширности инфаркта миокарда.• Острая. В острую стадию на ЭКГ сохраняется монофазная кривая и появляется патологический зубецQ, амплитуда зубца R снижается или он исчезает полностью (формируется зубец QS).• Подострая.

Признаком подострой стадии считают возвращение смещённого сегмента ST на изолинию при сохраняющихся патологических зубцах Q или QS, низкоамплитудных зубцах R и отрицательных зубцах Т.• Хроническая. В рубцовую (хроническую) стадию на ЭКГ могут сохраняться признаки инфаркта миокарда в виде патологических зубцов Q, низкоамплитудных зубцов R, отрицательных зубцов Т.
I, aVL, V4-V6 — боковой. II, III, aVF, I, aVL, V4-V6 – нижнебоковой. V1-V3 — переднеперегородочный. V4 — верхушечный. I, aVL, V1-V6 — переднебоковой. V4R, V5R* — правого желудочка. II, III, aVF — нижний.
ЛАБОРАТОРНЫЕ ДАННЫЕ
Кровь. Нейтрофильный лейкоцитоз до 12-15×10 9 /л появляется через несколько часов от момента возникновения боли. СОЭ увеличивается. Увеличение С-реактивного белка (СРБ) и других маркёров острой фазы воспаления.
Более специфичными считают сывороточные маркёры инфаркта миокарда — КФК, миоглобин, тропонин, реагирующие на некротические изменения миокарда через несколько часов.
Лабораторные показатели при инфаркте миокарда

Использованные источники: infopedia.su
Прогноз и профилактика
Пятилетний порог выживаемости пациентов с сердечной недостаточностью составляет 50%. Отдаленный прогноз вариабелен, на него оказывают влияние степень тяжести сердечной недостаточности, сопутствующий фон, эффективность терапии, образ жизни и т. д. Лечение сердечной недостаточности на ранних стадиях может полностью компенсировать состояние пациентов; худший прогноз наблюдается при III стадии сердечной недостаточности.
Мерами профилактики сердечной недостаточности служит предотвращение развития вызывающих ее заболеваний (ИБС, гипертонии, пороков сердца и др.), а также факторов, способствующих ее возникновению. Во избежание прогрессирования уже развившейся сердечной недостаточности необходимо соблюдение оптимального режима физической активности, приема назначенных препаратов, постоянное наблюдение кардиолога.

