Оглавление
- 1 Классификация
- 2 Причины синдрома Дресслера
- 3 Этиология
- 4 Патогенез
- 5 Факторы риска
- 6 Разновидности
- 7 Симптомы
- 8 Клинические рекомендации при синдроме Дресслера
- 9 Перикардит и синдром Дресслера
- 10 Осложнения после инфаркта миокарда на разных этапах восстановления
- 11 Брюшная локализация синдрома
- 12 Диагностика патологии
- 13 Лечение синдрома Дресслера
- 14 Ишемические осложнения
- 15 Как не допустить развития осложнений
- 16 Психические изменения и психозы
- 17 Прогноз и профилактика
- 18 Прогноз и профилактика
Классификация
По стадиям развития:
- Острейший период (до 2 часов от начала ИМ)
- Острый период (до 10 дней от начала ИМ)
- Подострый период (с 10 дня до 4-8 недель)
- Период рубцевания (с 4-8 нед до 6 месяцев)
По анатомии поражения:
- Трансмуральный
- Интрамуральный
- Субэндокардиальный
- Субэпикардиальный
По объёму поражения:
- Крупноочаговый (трансмуральный), Q-инфаркт
- Мелкоочаговый, не Q-инфаркт
- Локализация очага некроза.
- Инфаркт миокарда левого желудочка (передний, боковой, нижний, задний).
- Изолированный инфаркт миокарда верхушки сердца.
- Инфаркт миокарда межжелудочковой перегородки (септальный).
- Инфаркт миокарда правого желудочка.
- Сочетанные локализации: задне-нижний, передне-боковой и др.
По течению:
- Моноциклическое
- Затяжное
- Рецидивирующий ИМ (в 1у коронарную артерию подсыпает, новый очаг некроза от 72 часов до 8 дней)
- Повторный ИМ (в др. кор. арт., новый очаг некроза через 28 дней от предыдущего ИМ)
Клиническая классификация, подготовленная объединённой рабочей группой Европейского общества кардиологов, Американского кардиологического колледжа, Американской ассоциации сердца и Всемирной кардиологической федерации (2007)[5]:
- Спонтанный ИМ (тип 1), связанный с ишемией вследствие первичного коронарного события, такого как эрозия бляшки и/или разрушение, растрескивание или расслоение.
- Вторичный ИМ (тип 2), связанный с ишемией, вызванной увеличением недостатка кислорода или его поступления, например, при коронарном спазме, коронарной эмболии, анемии, аритмии, гипер- или гипотензии.
- Внезапная коронарная смерть (тип 3), включая остановку сердца, часто с симптомами предполагаемой ишемии миокарда с ожидаемой новой элевацией ST и новой блокадой левой ножки пучка Гиса, выявлением свежего тромба коронарной артерии при ангиографии и/или аутопсии, наступившей смертью до получения образцов крови или перед повышением концентрации маркеров.
- ЧКВ-ассоциированный ИМ (тип 4а).
- ИМ, связанный с тромбозом стента (тип 4б), который подтверждён ангиографией или аутопсией.
- АКШ-ассоциированный ИМ (тип 5).
Причины синдрома Дресслера
Первоначальной причиной синдрома Дресслера в кардиологии выступает ишемическое поражение структурных волокон мышцы сердца, которое влечет гибель кардиомиоцитов. В большинстве случаев оно развивается при осложненном крупноочаговом инфаркте. Во время разрушения некротизированной ткани в кровоток начинают поступать денатурированные белки.

Определенное значение в формировании симптомокомплекса этого осложнения инфаркта имеют антигены крови, которая проникает в околосердечную оболочку в процессе нарушения целостности миокарда. Поэтому, кроме острой стадии, пусковым механизмом формирования заболевания может выступать гемоперикард, характеризующийся кровоизлиянием в перикардиальную полость.
Кроме того, данное состояние может быть обусловлено травмами грудной клетки, ранениями сердца или неадекватными хирургическими вмешательствами на сердце. Также в группе риска находятся постинфарктные пациенты, имеющие аутоиммунные патологии. Некоторые медики считают, что причиной развития воспалительного процесса вступает вирусная инфекция. Однако по данному вопросу у кардиологов однозначного ответа пока нет.
Заболевание представляет собой аутоиммунный процесс. Это означает, что проблема формируется вследствие неадекватной работы защитных механизмов организма. Установлено, что возникновение синдрома Дресслера после инфаркта провоцируется следующим каскадом реакций:
- Ишемические процессы в миокарде приводят к изменению нормального строения мышечной ткани. При кислородном голодании клетки погибают, то есть образуется некроз.
- Постинфарктный синдром развивается в тех случаях, когда иммунная система неправильно реагирует на отмершие элементы кардиальных структур. В норме отдельные участки некроза окружены воспалением, однако патологические комплексы антиген-антитело не образуются.
- Возникновение болезни можно сравнить с аллергией. Организм отторгает погибшие клетки, то есть реагирует на содержащийся в тканях белок. Однако в случае с синдромом Дресслера иммунные комплексы образуются в ответ на повреждение собственных клеток организма. Их отложение приводит к усугублению воспаления, которое поражает не только мышечную ткань, но и перикард, а также серозные оболочки, легкие и даже суставы.
Самой частой причиной подобного аутоиммунного процесса является ишемическое повреждение миокарда. Именно поэтому синдром Дресслера называют постинфарктным. Однако другие факторы также способны провоцировать развитие недуга. Нарушение формируется как осложнение кардиологических операций, при травматических повреждениях сердца, а также при заражении некоторыми вирусными инфекциями.
Таким образом, для возникновения синдрома Дресслера требуется повреждающее воздействие тканей сердца, которое сопровождается развитием воспаления. А изменение нормального иммунного ответа на данный процесс и приводит к формированию характерной клинической картины.
На начальном этапе изучения заболевания Дресслер сделал предположение по поводу распространенности поражения. Он выдвинул гипотезу о том, что иммунологическое расстройство будет встречаться примерно у 3–4% пациентов, перенесших ранее инфаркт миокарда. Однако на сегодняшний день проблема диагностируется намного реже.
Риск пострадать от развития патологии иммунного ответа сохраняется у пациентов, страдающих одновременно несколькими расстройствами, а также у лиц, которые заражаются инфекционными патологиями в период реабилитации. Есть данные и о высокой вероятности возникновения синдрома Дресслера в постинфарктном состоянии у людей, которые ранее проходили длительную терапию «Преднизолоном» и другими кортикостероидами. Предположительно, больше шансов столкнуться с подобным осложнением и у пациентов с третьей группой крови и отрицательным резус-фактором.
Основной причиной заболевания является повреждение и гибель (некроз) клеток сердечной мышцы при остром инфаркте миокарда, выход продуктов распада в кровь и аутосенсибилизация (повышенная иммунная чувствительность, направленная на собственные ткани) организма к денатурированному белку погибших клеток.
Происходит агрессия иммунных клеток, ответственных за распознавание антигенов (чужеродных веществ), но в данном случае эта реакция направлена против молекул белка, располагающихся на клетках оболочек, выстилающих сердце, легкие и суставы – перикарда, плевры и синовиальных (суставных) оболочек. В результате имеет место перекрестная аутоиммунная реакция с собственными клетками, которые организм расценивает как чужеродные.

Не только крупноочаговый или трансмуральный инфаркт миокарда может явиться причиной синдрома Дресслера, но и хирургические вмешательства на сердце. После реконструктивных операций на митральном клапане редко развивается посткомиссуротомный синдром, а после вмешательств на сердце с рассечением перикарда – посткардиотомный синдром.
Увеличивают риск развития данного осложнения имеющиеся у пациента системные аутоиммунные заболевания (системная красная волчанка, ревматоидный артрит и др), а также поздняя двигательная активизация пациента после инфаркта.
Этиология
Инфаркт миокарда развивается в результате обтурации просвета сосуда кровоснабжающего миокард (коронарная артерия). Причинами могут стать (по частоте встречаемости):
- Атеросклероз коронарных артерий (тромбоз, обтурация бляшкой) 93-98 %
- Хирургическая обтурация (перевязка артерии или диссекция при ангиопластике)
- Эмболизация коронарной артерии (тромбоз при коагулопатии, жировая эмболия т. д.)
- Спазм коронарных артерий
Отдельно выделяют инфаркт при пороках сердца (аномальное отхождение коронарных артерий от аорты).
Патогенез
Синдром Дресслера в кардиологии представляет собой аутоиммунный процесс, развивающийся в результате интенсификации продуцирования антител к кардиальным антигенам. При этом острое нарушение процессов поступления крови в миокард и гибель его клеток влечет резорбцию зон некроза и высвобождение денатурированных компонентов в кровоток.
Иммунные антитела к кардиомиоцитам, в больших количествах присутствующие в плазме постинфарктных пациентов, образуют иммунные комплексы с содержанием клеток собственных тканей. Они свободно циркулируют в кровяном русле, накапливаются в висцеральной, перикардиальной плевре и во внутренних структурах суставных сумок, провоцируя воспалительный процесс асептического характера.
Различают стадии:
- Ишемии
- Повреждения (некробиоза)
- Некроза
- Рубцевания
Ишемия может являться предшественником инфаркта и длиться довольно долго. В основе процесса — нарушение гемодинамики миокарда. Обычно клинически значимым считается сужение просвета артерии сердца до такой степени, когда ограничение кровоснабжения миокарда не может быть больше компенсировано. Чаще всего это происходит при сужении артерии на 70% площади её сечения.
При исчерпывании компенсаторных механизмов говорят о повреждении, тогда страдают метаболизм и функция миокарда. Изменения могут носить обратимый характер (ишемия). Стадия повреждения длится от 4 до 7 часов. Некроз характеризуется необратимостью повреждения. Через 1-2 недели после инфаркта некротический участок начинает замещаться рубцовой тканью. Окончательное формирование рубца происходит через 1-2 месяца.
Факторы риска
Основная статья: Факторы риска ишемической болезни сердца
Основная статья: Сердечно-сосудистый риск
- Табакокурение и пассивное курение[6]
- Артериальная гипертензия
- Ревмокардит
- Перенесённые стафилококковые и стрептококковые инфекции
- Повышенная концентрация холестерина ЛПНП («плохого» холестерина) в крови
- Низкая концентрация холестерина ЛПВП («хорошего» холестерина) в крови
- Высокий уровень триглицеридов в крови
- Низкий уровень физической активности
- Возраст
- Загрязнение атмосферы[7]
- Пол (Мужчины чаще страдают от инфаркта миокарда, чем женщины)
- Ожирение[8]
- Алкоголизм
- Сахарный диабет
- Инфаркт миокарда в прошлом и манифестация любых других проявлений атеросклероза
Омертвение либо нарушение целостности клеток в волокнах сердца, которое случается у людей вслед за инфарктом миокарда, называется врачами ведущим и самым важным фактором развития постинфарктного синдрома. Токсичные продукты распада клеток просачиваются в кровь, повышается иммунная восприимчивость к тканям собственного организма и происходит аутоиммунная агрессия.
Клетки, ответственные за распознание инородных веществ, начинают атаковать похожие на них по архитектуре белки, располагающиеся в мембранах собственных органов больного — легких, суставов, сердца. Организм человека борется с собственными клетками, считая их чужеродными. Происходит безвирусное и безбактериальное воспаление, сопровождающееся сильными болями.
В отдельных, наиболее нехарактерных обстоятельствах фактором возникновения патологии могут стать ранения, серьезные травмы сердечной мышцы, сильные удары в район сердца, а также хирургическое вмешательство (комиссуротомия, кардиотомия).
В группе риска фигурируют больные, страдающие системным воспалительным поражением мышечной ткани (полимиозитом), системной склеродермией, болезнью Бенье-Бёка-Шаумана, хроническим заболеванием позвоночного столба.
Разновидности
1. Типичный. Клинические проявления этой формы связаны с воспалением висцеральной плевры, перикарда и легочных тканей. Она включает комбинированные и одиночные варианты аутоиммунного повреждения соединительных тканей:
- перикардиальный — воспаляются париетальный и висцеральный листки околосердечной сумки;
- пневмонический — образуются инфильтративные нарушения в легких, приводящие к возникновению пневмонита;
- плевральный — мишенью антител становится плевра, развиваются признаки гидроторакса;
- перикардиально-плевральный – наблюдаются симптомы сенсибилизации плевры и серозной оболочки перикарда;
- перикардиально-пневмоничекий – поражается околосердечная оболочка и легочные ткани;
- плеврально-перикардиально-пневмонический — с сердечной сумки воспаление переходит на легочные и плевральные структуры.
2. Атипичный. Для данной формы свойственны варианты, обусловленные поражением антителами суставов и тканей сосудов. Она сопровождается воспалительным процессом в крупных суставных сочленениях либо кожными реакциями: пекталгией, «синдромом плеча», узловой эритемой, дерматитом.

3. Малосимптомный (стертый). При данной форме со слабо выраженными симптомами отмечается лихорадочное состояние, упорная артралгия и изменение состава белой крови.
При диагностике атипичных и стертых форм синдрома нередко возникают некоторые трудности, обуславливающие актуальность наиболее углубленного изучения этого заболевания.
Синдром Дресслера после инфаркта миокарда – что это? Данный недуг разделяется на 3 формы. В рамках каждой из них также имеется несколько подвидов, классификация которых основывается на локализации воспаления. Итак, синдром Дресслера бывает:
- перикардиальный – воспаляются париетальный и висцеральный листки околосердечной сумки;
- пневмонический – образуются инфильтративные нарушения в легких, приводящие к возникновению пневмонита;
- плевральный – мишенью антител становится плевра, развиваются признаки гидроторакса;
- перикардиально-плевральный – наблюдаются симптомы сенсибилизации плевры и серозной оболочки перикарда;
- перикардиально-пневмоничекий – поражается околосердечная оболочка и легочные ткани;
- плеврально-перикардиально-пневмонический – с сердечной сумки воспаление переходит на легочные и плевральные структуры.
3. Малосимптомный (стертый). При данной форме со слабо выраженными симптомами отмечается лихорадочное состояние, упорная артралгия и изменение состава белой крови.
Симптомы
– Общее недомогание и плохое самочувствие.- Повышение температуры чаще происходит до субфебрильных цифр (не выше 39 0С), в межприступный период может быть стойкий субфебрилитет (37.3 – 38 0С).- Перикардит – обязательный признак синдрома Дресслера. Проявляется болями в области сердца острого, давящего, сжимающего характера, усиливающимися на высоте вдоха и при кашле и исчезающими в положении лежа или сидя с наклоном вперед.
Могут отдавать в шею, плечо и левую руку.- Пневмонит (не следует путать с пневмонией – воспалительным бактериальным или вирусным поражением легких) развивается вследствие поражения интерстициальной ткани легких и проявляется разлитыми болями в грудной клетке с обеих сторон, одышкой при нагрузке и сухим кашлем, иногда с прожилками крови.
При жалобах пациента на одышку, кашель и кровохарканье врач должен думать о другом грозном осложнении инфаркта – тромбоэмболии легочной артерии.- Плеврит проявляется поверхностной болью в левой половине грудной клетки, больше сбоку и сзади и сухим кашлем. Боли и кашель самостоятельно исчезают в течение двух – четырех дней. Плеврит в сочетании с признаками перикардита, пневмонита и температурой позволяет достоверно предположить диагноз синдрома Дресслера.
На рисунке изображен выпот в плевральной полости
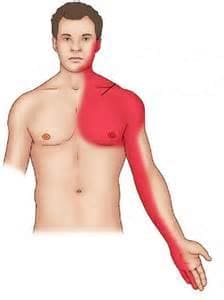
– Синдром «грудь – плечо – рука» (кардиоплечевой синдром) в настоящее время развивается гораздо реже, чем раньше, что связывают с более ранней активизацией пациента после инфаркта. Проявляется болями в области левого плечевого сустава, нарушениями чувствительности в левой руке, чувством онемения и «ползания мурашек» в кисти, бледной, мраморной окраской кожи руки и кисти.

– Синдром передней грудной стенки обусловлен прогрессированием остеохондроза суставов в месте соединении грудины и ключицы, и, вероятнее всего, также связан с длительной неподвижностью пациента в остром периоде инфаркта. Проявляется болью и припухлостью в области грудины и ключицы слева.- Кожные проявления: могут развиться высыпания на коже, напоминающие крапивницу, дерматит, экзему или эритему.
В большинстве случаев наблюдается хроническое течение синдрома с обострениями, которые длятся от нескольких дней до 3 – 4 недель, и ремиссиями продолжительностью несколько месяцев. Редко наблюдается однократная атака с полным выздоровлением.
Классический синдром Дресслера формируется примерно через 2-4 недели после инфаркта. К наиболее распространенным симптомам относят тяжесть и болевые ощущения в груди, лихорадочное состояние, кашель, одышку. Патологический процесс в большинстве случаев начинается остро, повышением температуры до фебрильных или субфебрильных отметок. Появляется головокружение, слабость, тошнота, учащается дыхание и пульс.
Обязательным элементом симптомокомплекса выступает перикардит. Для него типичны разные по интенсивности болезненные ощущения в зоне сердца, отдающие в область живота, в шею, плечи, лопатки и обе руки. Боль может быть острой, приступообразной, или тупой, сжимающей. При глотании и кашле отмечается сдавленность в груди, боль усиливается.
В положении лежа на животе или стоя она ослабевает. Нередко наблюдаются сердцебиение, одышка, частое поверхностное дыхание. У 85 % пациентов появляется шум трения листков перикарда. Через несколько дней боль стихает. Характерное проявление плеврита — односторонняя колющая боль в верхней области туловища, которая усиливается при глубоком вдохе и наклоне в здоровую сторону.
Для пневмонита типично жесткое ослабленное дыхание, хрипы, одышка, кашель. Реже развивается нижнедолевая пневмония. Болезнь сопровождается слабостью, избыточным потоотделением и лихорадочным синдромом. В мокроте могут появляться кровяные примеси. При атипичных формах болезни нарушаются функции суставов.
В кардиологии описано несколько форм заболевания:
- Типичное течение синдрома Дресслера связано с развитием воспаления в полости сердечной сумки, легких и суставах. В патологический процесс вовлекается и плевра. Данный вид проблемы встречается чаще всего.
- Атипичная форма заболевания сопровождается поражением суставов, развитием кожных проявлений аллергии, а также возникновением у пациента астмы и перитонита. В ряде случаев симптомы синдрома Дресслера включают в себя воспаление почек, внутренней поверхности сосудов и надкостницы.
- В редких случаях клинические признаки патологии включают в себя гипертермию на фоне увеличения количества лейкоцитов в крови, а также повышение показателя СОЭ. При этом классические проявления недуга зачастую не регистрируются, что во многом затрудняет диагностику проблемы. Тогда говорят о малосимптомной форме заболевания.
Основные клинические признаки синдрома Дресслера, возникающие при типичном течении недуга, включают в себя:
- Развитие перикардита, происходящее вследствие скопления иммунных комплексов в сердечной сумке. На фоне данного процесса отмечается сильное воспаление, приводящее к выраженной боли. Кроме этого, регистрируются жалобы на одышку, а также видимое увеличение вен в области шеи. Зачастую перикардит сопровождают отеки конечностей и асцит. При отсутствии адекватной медицинской помощи велик риск развития тампонады сердца.
- Плеврит – второй характерный симптом синдрома Дресслера. Принято дифференцировать два типа патологии: сухой и влажный. В первом случае диагностируется характерный шум трения, который ощущается пациентами при дыхании. Поражаться могут как обе половины грудной клетки, так и только одна. Если между серозными листками скапливается экссудат, боли становятся менее интенсивными. Отмечается приглушенность сердечного толчка, синюшность покровов и значительное ухудшение самочувствия.
- Пневмонит при синдроме Дресслера встречается реже, чем плеврит или перикардит. Характерно поражение нижних отделов легких. У пациентов возникает сильный кашель, в результате чего происходит отхождение мокроты, зачастую с примесями крови. Во время аускультации дыхательной системы выслушиваются влажные хрипы.
В большинстве случаев отмечается сочетание сразу нескольких характерных симптомов. Именно это позволяет врачам заподозрить аутоиммунную патологию.
Проявления патологии могут обнаружиться в отрезок от половины до одного месяца после инфаркта и выражаются:
- болезненным состоянием и неважным самочувствием. Человек испытывает перманентное утомление и упадок сил;
- подъемом температуры до 39°С, слегка понижающейся между вспышками;
- кардиоплечевым синдромом, при котором возникают болевые ощущения (иногда значительные) в районе левого плеча, «мурашки» в районе ладони, нарушения способности левой верхней конечности воспринимать внешние раздражения, кожные покровы приобретает землистый, мраморный оттенок;
- ломотой и опухолью в районе груди и ключицы;
- различными выражениями на кожных покровах, похожими на аллергические.
Непременным атрибутом синдрома Уильяма Дресслера считается перикардит — воспалительное поражение серозной (наружной) оболочки сердца. Для него свойственна давящая боль в районе сердечной мышцы, которая уменьшается в позиции стоя и усиливается (вплоть до мучительной) в позиции лёжа, во время кашля или при глубоком дыхании. Перикардит может сопровождаться также водянкой, отёками ног, сухим кашлем, ознобом, одышкой. Происходит изменение состава крови.
Еще одним симптомом выступает пневмонит — то есть воспаление лёгочной ткани, проявляющееся различными болями в районе грудной клетки, кашлем с хрипами и кровавой мокротой.
Плеврит — воспалительное заболевание плевры — характеризуется несильной болью в грудной клетке слева и достаточно сильной — сбоку и сзади. Плеврит бывает сухим, влажным, односторонним и двусторонним, протекать изолированно либо сочетаться с иными атрибутами патологии.
Синдром Уильяма Дресслера протекает долго с циклами обострения, длящимися от нескольких дней до нескольких недель, и циклами ослабления, длящимися по нескольку месяцев.
Типичные случаи ПС проявляются постепенно. Сначала больного тревожат болезненные ощущения в грудине, затем появляется лихорадка, температура тела повышается до 38, иногда до 40°С. Последними обнаруживаются признаки гидроторакса и гидроперикардита.
В зависимости от характера протекания патология проявляется симптомами:
- Тупые, ноющие боли в районе сердца, которые не устраняются обычными медикаментозными препаратами, а проходят через несколько дней после применения специально разработанной терапии.
- Повышение температуры тела до 38°С на протяжении нескольких дней.
- Скопление излишков жидкости в перикардиальной полости.
- Четко различимые шумы от трения перикарда.
- Появление отдышки (в некоторых случаях).
- Кашель с хорошо слышимыми хрипами в легких.
- Выделение мокроты с красными прожилками.
- Боли за грудиной, выраженность которых уменьшается при выполнении наклонов вперед.
- Болезненные ощущения в правом плече в сопровождении «мурашек» на коже руки, иногда конечность теряет чувствительность.
- Появление отеков тканей в районе левого сочленения грудины и ключицы.
- Общая слабость и недомогание.
- Сердечная недостаточность.
- Геморрагический васкулит.
- Острая форма гломерулонефрита.
- Кожные высыпания (крайне редко).
Данное заболевание представлено комбинацией из нескольких патологических состояний:
- Перикардит,
- Плеврит,
- Пневмонит
- Поражения суставных синовиальных оболочек суставов.

Это аутоиммунная патология, при которой в крови появляются аутоантитела к антигенами миокарда и перикарда. Развитие синдрома чаще приходится вторую неделю после острого инфаркта, но иногда может выступать в качестве раннего осложнение в течение первой недели.
Обязательным элементом симптомокомплекса выступает перикардит. Для него типичны разные по интенсивности болезненные ощущения в зоне сердца, отдающие в область живота, в шею, плечи, лопатки и обе руки. Боль может быть острой, приступообразной, или тупой, сжимающей. При глотании и кашле отмечается сдавленность в груди, боль усиливается.
В положении лежа на животе или стоя она ослабевает. Нередко наблюдаются сердцебиение, одышка, частое поверхностное дыхание. У 85 % пациентов появляется шум трения листков перикарда. Через несколько дней боль стихает. Характерное проявление плеврита – односторонняя колющая боль в верхней области туловища, которая усиливается при глубоком вдохе и наклоне в здоровую сторону.
Клинические рекомендации при синдроме Дресслера
Для того чтобы снизить риск развития данного заболевания, необходимо внимательно отнестись ко всем возникающим симптомам, связанным с болезнями сердца. Поскольку изначальной причиной развития синдрома Дресслера является инфаркт миокарда, профилактические мероприятия прежде всего должны быть направлены на то, чтобы не допускать развития этого острого состояния.
Основной клинический признак — интенсивная боль за грудиной (ангинозная боль). Однако болевые ощущения могут носить вариабельный характер. Пациент может жаловаться на чувство дискомфорта в груди, боли в животе, горле, руке, лопатке[9]. Нередко заболевание имеет безболевой характер, что характерно для больных сахарным диабетом.
Болевой синдром сохраняется более 15 минут (могут длиться 1 час) и купируется через несколько часов, либо после применения наркотических анальгетиков, нитраты неэффективны. Бывает профузный (липкий) пот [неизвестный термин].
В 20-40 % случаев при крупноочаговых поражениях развиваются признаки сердечной недостаточности. Пациенты отмечают одышку, непродуктивный кашель.
Нередко встречаются аритмии. Как правило это различные формы экстрасистолий или фибрилляция предсердий. Нередко единственным симптомом инфаркта миокарда является внезапная остановка сердца.
Предрасполагающим фактором является физическая нагрузка, психоэмоциональное напряжение, состояние утомления, гипертонический криз.
Классическая триада заболевания включает в себя воспаление перикарда (перикардит), плевры (плеврит) и легочной ткани (пневмонит или пульмонит). Кроме того, нередко присоединяются поражение суставов и кожных покровов. Общие клинические проявления характеризуются следующими признаками:
- стойкой субфебрильной температурой (37-38°С);
- болью в груди;
- кашлем;
- одышкой;
- полимиозитом;
- признаками интоксикации (головной болью, тахикардией, снижением артериального давления);
- спондилоартрозом;
- сыпью;
- покраснением кожи;
- парестезией;
- бледностью кожных покровов.
Перикардит
Основным проявлением воспаления перикарда является давящая боль, которая может быть умеренной, сильной или приступообразной. Как правило, она ослабевает, когда пациент стоит и усиливается, когда он лежит. Симптомы перикардита часто имеют нетяжелое течение, ослабевают и проходят через несколько дней.
- шум трения перикарда, выслушиваемый при аускультации;
- лихорадка;
- слабость;
- недомогание;
- ломота в мышцах;
- сильное сердцебиение;
- одышка;
- асцит (скопление жидкости в брюшной полости);
- тахипноэ (учащенное дыхание);
- тахикардия;
- отеки на ногах.
Плеврит
Выделяют несколько форм плеврита: сухой (без выпота), влажный (с выпотом), односторонний или двусторонний. Провоцирующими факторами развития воспаления интерстициальной ткани являются курение, переохлаждение или перенесенные простуды. Обострение плеврита может продолжаться до двух недель. Воспалительное поражение листков плевры характеризуется следующими симптомами:
- боль в груди, усиливающаяся при вдохе;
- кашель;
- лихорадка;
- ощущение царапанья в груди;
- приступы удушья;
- инспираторная (на вдохе) одышка.
Пневмонит
Это аутоиммунное воспаление ткани легкого, очаги воспаления которого преимущественно располагаются в нижних сегментах легких. Пневмонит обостряется, как правило, в холодное время года, при вредных условиях работы или неблагоприятной экологической обстановке. Воспаление проявляется следующими симптомами:
- загрудинной давящей болью;
- одышкой;
- сухим или влажным кашлем;
- отделением кровавой мокроты.
Поражение суставов
При постинфарктном синдроме поражаются крупные суставы (плечевые, тазобедренные, локтевые). Обострения часто провоцирует переохлаждение или длительная тяжелая физическая нагрузка. Острый период длится от 5 до 10 дней. При этом пациенты предъявляют такие жалобы:
- покраснение кожи вокруг сустава;
- отечность сустава;
- парестезии;
- онемение конечностей;
- перихондрит (поражение надхрящницы);
- нарушения кровоснабжения суставов;
- боль при движениях;
- ночные ноющие боли.
Аутоиммунное воспалительное поражение кожи присоединяется к классической триаде клинических проявлений синдрома редко, как правило, при отсутствии лечения в сочетании с другими симптомами. При этом появляются следующие признаки:
- эритема;
- крапивница;
- экзема;
- гиперемия (покраснение);
- дерматит.
Иногда заболевание протекает практически без клинической симптоматики. Заподозрить наличие аутоиммунного поражения соединительной ткани можно при наличии следующих признаков:
- длительной лихорадки неясной этиологии;
- артралгии;
- повышении скорости оседания эритроцитов (СОЭ), лейкоцитов и эозинофилов в клиническом анализе крови.
Перикардит и синдром Дресслера
Перикардитом является воспаление околосердечной сумки ревматического, инфекционного или постинфарктного характера. Патология проявляется слабостью, болями за грудиной, которые усиливаются при вдохе и кашле. Для лечения перикардита необходим постельный режим. В случае хронической формы болезни режим определяется состоянием пациента.
При острых фибринозных перикардитах назначается симптоматическое лечение: противовоспалительные нестероидные препараты, анальгетики для устранения болевого синдрома, медикаменты, нормализующие процессы обмена веществ в сердечной мышце, и другое. При синдроме Дресслера лечение перикардита осуществляют препаратами, устраняющими основное заболевание.
Осложнения после инфаркта миокарда на разных этапах восстановления
В некоторых случаях симптомы инфаркта миокарда могут носить атипичный характер. Такая клиническая картина затрудняет диагностику инфаркта миокарда. Различают следующие атипичные формы инфаркта миокарда:
- Абдоминальная форма — симптомы инфаркта представлены болями в верхней части живота, икотой, вздутием живота, тошнотой, рвотой. В данном случае симптомы инфаркта могут напоминать симптомы острого панкреатита.
- Астматическая форма — симптомы инфаркта представлены нарастающей одышкой. Симптомы инфаркта напоминают симптомы приступа бронхиальной астмы.
- Безболевая ишемия миокарда наблюдается редко. Возможна слабость. Такое развитие инфаркта наиболее характерно для больных сахарным диабетом, у которых нарушение чувствительности является одним из проявлений болезни (диабета).
- Церебральная форма — симптомы инфаркта представлены головокружениями, нарушениями сознания, неврологическими симптомами; нарушение понимания, происходящего вокруг.
- Коллаптоидная форма — начинается с развития коллапса; в клинике доминируют резкая внезапная артериальная гипотензия, головокружение, появление холодного пота, потемнение в глазах. Расценивается как проявление кардиогенного шока.
- Аритмическая форма — начинается с пароксизма нарушения ритма сердца;
- Периферическая — отличается локализацией боли не в загрудинной или прекардиальной области, а в области горла, в левой руке, конце левого мизинца, в шейно-грудном отделе позвоночника, нижней челюсти.
- Отёчная — у больного появляются одышка, слабость, сравнительно быстро отеки и даже асцит, увеличивается печень — т. е. развивается острая правожелудочковая недостаточность.
- Комбинированная — сочетает различные проявления нескольких атипичных форм.
| В этом разделе не хватает ссылок на источники информации.Информация должна быть проверяема, иначе она может быть поставлена под сомнение и удалена.Вы можете отредактировать эту статью, добавив ссылки на авторитетные источники.Эта отметка установлена 29 апреля 2014 года. |
Стадия развивающегося инфаркта миокарда (0-6 часов)
Стадия развивающегося инфаркта миокарда
- Куполообразный сегмент ST выше изолинии
- Сегмент ST сливается с зубцом T
- Зубец R высокий
- Зубец Q невысокий
Острая стадия инфаркта миокарда (6-7 суток)
Острая стадия инфаркта миокарда
- Отрицательный зубец T
- Уменьшение амплитуды зубца R
- Углубление зубца Q
Заживающий инфаркт миокарда (7-28 суток)
Заживающий инфаркт миокарда
- Отрицательный зубец T
- Сегмент ST приближается к изолинии
Заживший инфаркт миокарда (на 29 сутки — до нескольких лет)
Заживший инфаркт миокарда
- Стойкий зубец Q
- Сниженная амплитуда зубца R
- Положительный зубец T
- Комплекс ST на изолинии[11]
Классификации ПС основаны на нескольких признаках. Исходя из этого, синдром Дресслера имеет несколько форм.
- Типичная. ПС проявляется в виде одиночных или комбинированных воспалений соединительных тканей. Форма включает несколько видов:
- плевральный – возникает редко, но требует более серьезного лечения с применением гормональных препаратов;
- перикардиальный – воспаления затрагивают оболочки околосердечной сумки;
- пневмонический – в результате структурных изменений легких развивается пневмония;
- перикардиально-пневмонический – изменения затрагивают оболочки миокарда и участки легких;
- перикардиально-плевральный – разрушаются серозные оболочки плевры и перикарда;
- плеврально-пневмонический-перикардиальный – воспалительный процесс возникает в сумке сердечной мышцы и распространяется на ткани плевры и легких.
- Атипичная. Иммунные антитела поражают сосудистые и суставные ткани. Синдром проявляется воспалительными процессами кожного покрова (эритема, дерматит), суставных компонентов и сочленений («синдром плеча», пекталгия).
- Малосимптомная. Разновидность проявляется слабовыраженными признаками, затрудняя своевременную диагностику. Больной испытывает болезненные ощущения в суставах и лихорадку всего тела.
Ишемия (дефицит кровоснабжения) участка сердечной мышцы приводит к развитию острого инфаркта миокарда. Наиболее часто от ишемии страдает левый желудочек. Инфаркт сердечной мышцы нередко вызывает осложнения, способные повлечь за собой инвалидизацию или смерть пациента. Особенно часто осложняется циркулярный инфаркт, при этом миокард повреждается по окружности.
Осложнения при инфаркте миокарда (ОИМ) делятся на ранние и поздние. К ранним осложнениями относятся осложнения, возникшие к острый или острейший период. К поздним относятся осложнения подострого периода.
Как выглядит здоровое сердце и при сердечной недостаточности
Ранние осложнения:
- Развитие острой сердечной недостаточности,
- Нарушения ритма и проводимости,
- Тромбообразование,
- Тампонада,
- Воспаление перикарда,
- Отек легких,
- Кардиогенный шок.
Поздние осложнения:
- Постинфарктный аутоиммунный синдром Дресслера,
- Тромбоэмболия,
- Аневризма
- Развитие хронической сердечной недостаточности.
Инфаркт миокарда – это одно из наиболее опасных заболеваний сердца. Значительный риск для жизни пациента возникает не только в процессе приступа, но и при развитии целого ряда осложнений, способных проявляться на фоне болезни. Тяжесть состояния пациента зависит не только от того, насколько обширным было поражение миокарда, но и от комбинации факторов, спровоцировавших патологический процесс.
Часто пациенты с инфарктом миокарда умирают не от самого инфаркта, а от его осложнений.
Осложнения инфаркта миокарда включают в себя:
- ишемические осложнения: стенокардия, повторный инфаркт, расширение зоны инфаркта;
- механические осложнения: сердечная недостаточность, кардиогенный шок, дисфункция митрального клапана, аневризмы, разрыв сердца;
- аритмии — предсердные, желудочковые и другие виды;
- тромбоз и эмболию;
- воспалительные осложнения — перикардит;
- психосоциальные осложнения (в том числе депрессии).
Смертность после инфаркта остается высокой, и чаще всего она наступает от аритмии. Разберемся подробнее с основными видами осложнений.
Брюшная локализация синдрома
Определяется патология перитонитом, воспалительным процессом во внутренней выстилке полости. Отличается яркой клинической картиной:
- интенсивные, мучительные боли в животе. Сила болезненных ощущений снижается при нахождении удобного положения тела – чаще всего лежа на боку с согнутыми ногами;
- нарушения стула;
- выраженное повышение температуры.
При развитии этой формы синдрома необходимо срочно дифференцировать аутоиммунную форму от инфекционной, которая зачастую выступает следствием патологий пищеварительного тракта. От итогов своевременной диагностики зависит тактика лечения, которая чаще всего подразумевает применение различных групп медикаментов.
Диагностика патологии
На развитие синдрома Дресслера указывает ранее перенесенный инфаркт миокарда, а также операции на сердце или его травматические повреждения. Для подтверждения наличия проблемы проводится осмотр пациента, аускультация и перкуссия грудной клетки, в ходе чего обнаруживаются характерные признаки болезни. Диагностировать образование экссудата в сердечной сумке и между серозными листками грудной полости можно при помощи рентгена.
На снимках визуализируются характерные затемнения, а также отмечаются признаки увеличения границ сердца. В ряде случаев с целью подтверждения недуга используется и компьютерная томография, которая дает более четкое изображение.
Диагностика синдрома Дресслера подразумевает проведение ЭХО. В ходе УЗИ обнаруживается характерное скопление жидкости, а также утолщение листков перикарда и развитие спаечных процессов. Для оценки характера экссудата осуществляется пункция с забором содержимого на анализ. С целью определения вовлеченности в процесс других внутренних органов используются лабораторные тесты.
– Развернутый анализ крови – наблюдаются увеличение числа лейкоцитов (более 10 х 109/л), ускорение СОЭ (более 20 мм/час), увеличение количества эозинофилов (более 5% в лейкоцитарной формуле).- Биохимический анализ крови, ревматологические пробы, иммунологические исследования. Определяется повышенный уровень С – реактивного белка, может быть повышен уровень МВ – фракции креатинфосфокиназы и тропонинов (маркеров острого инфаркта), но не всегда, что требует дифференциальной диагностики с повторным инфарктом миокарда.
– ЭКГ не выявляет каких – либо значимых отклонений, кроме признаков рубцующегося инфаркта.- Эхокардиография выявляет утолщение листков перикарда, ограничение их подвижности, наличие жидкости (выпота) в перикардиальной полости. Определяются зоны сниженной сократимости миокарда (гипокинезия), свидетельствующая о перенесенном инфаркте.
– Рентгенография грудной клетки – определяются утолщение междолевой плевры при плеврите, может быть диффузное усиление легочного рисунка, линейные или очаговые затемнения в легочной ткани при пневмоните, увеличение тени сердца при перикардите.- Рентгенография плечевых суставов может показать сужение суставной щели, уплотнение костных тканей и другие признаки имеющегося ранее остеоартроза.- КТ или МРТ грудной клетки назначаются в диагностически неясных случаях для уточнения характера перикардита, плеврита и пневмонита.
Болевые зоны при инфаркте миокарда: тёмно-красный = типичная область, светло-красный = другие возможные области.
Вид со спины.
- Ранняя:
- Электрокардиография
- Эхокардиография
- Анализ крови на кардиотропные белки (MB-КФК, АсАТ, ЛДГ1, тропонин[10])
- Отсроченная:
- Коронарография
- Сцинтиграфия миокарда (в настоящее время применяется редко)
Жалобы являются определяющим фактором при диагностировании кардиологом постинфарктного синдрома у больного. Визуальный осмотр дает возможность обнаружить землистость и мраморность кожных покровов, выбухающие яремные (располагающиеся на шее) вены и кожу между ребер с левой стороны. Проводится выслушивание в районе грудины на предмет звуков от трения перикарда с плеврой.
При необходимости и для конкретизации диагноза могут использоваться такие методики как:
- Клинический анализ крови. У больного будет отмечаться прирост числа лейкоцитов, высокая скорость оседания эритроцитов, прирост количества эозинофилов (подвида лейкоцитов).
- Биохимический анализ крови, иммунологические изыскания с целью выявления резкого прироста С-реактивного белка — вещества плазмы крови, концентрация которого повышается при воспалении.
- Эхокардиография. Выявляются утолщения околосердечной сумки и присутствие жидкости в перикардиальной полости.
- Рентгенография. Адресована на диагностирование пневмонита и плеврита.
- Компьютерная томография. Адресована на выявление изменений в сердечной сумке.
- МРТ. Позволяет выявить повреждения миокарда. Назначается, как правило, при недостоверных случаях.

Больной после инфаркта должен наблюдаться у кардиолога и самостоятельно следить за самочувствием. При появлении подозрений на осложнения необходимо обратиться за врачебной помощью.
Во время постановки диагноза врач учитывает особенности перенесенного приступа, а также локализацию оперативного вмешательства. При осмотре выявляются звуки в легких, их сила и звучность, кашель, шум трения перикарда или плевры, звучание сердечных тонов.
Для подтверждения диагноза назначается ряд лабораторно-инструментальных обследований. Они включают:
- анализ крови с выявлением скорости эритроцитного оседания и описанием лейкоцитарной формулы для выявления повышенного содержания лейкоцитов;
- общий анализ мочи с дополнительным выявлением белка и осадка;
- анализ крови на составление биохимического профиля;
- снятие электрокардиограммы с изучением динамических изменений;
- рентгенография грудной клетки и суставов плечевого пояса (по показаниям) для выявления признаков плеврита и пневмонита;
- эхокардиоскопия для выявления снижения произвольных участков на отдельных участках сердечной мышцы, а также наличие жидкости в полостях;
- томографические обследования при трудно диагностируемых случаях;
- УЗИ внутренних органов;
- взятие пункции при недостаточности сердечной или легочной функции.
Продолжаем описывать синдром Дресслера после инфаркта миокарда. Что это, теперь понятно. Однако описана ситуация лишь в общем случае, каждому конкретному человеку лучше проконсультироваться с лечащим врачом. При диагностике данного осложнения инфаркта учитываются жалобы пациента, характерные клинические симптомы и результаты комплексного инструментального и лабораторного обследования. К ценным диагностическим параметрам, дающим полное представление о состоянии больного, относят:
- Клинические критерии. Признаками, которые подтверждают высокую вероятность развития полисерозита Дресслера, является фебрильная лихорадка и перикардит.
- Лабораторные исследования. В ОАК возможны: эозинофилия, лейкоцитоз, повышение СОЭ. Кроме того, проводится исследование крови на маркеры повреждения сердечной мышцы. Увеличение уровня глобулярных белков – тропонина Т и тропонина I – и подтверждает факт гибели клеток.
- В диагностике синдрома Дресслера часто используется ЭКГ, на которой отмечается отрицательная динамика. Наиболее типичный признак – однонаправленное перемещение сегмента ST в нескольких отведениях.
- УЗИ перикарда и плевральных полостей.
- Рентген грудной клетки. При развитии плеврита утолщается междолевая плевра, при перикардите сердечная тень расширяется, при пневмоните определяются затемнения в легких. В отдельных случаях четко видна кардиомегалия при синдроме Дресслера после инфаркта.
- В неясных диагностических ситуациях назначается МРТ легких и сердца.
При отсутствии качественной и своевременной диагностики и врачебной помощи синдром Дресслера может привести к развитию конструктивного или геморрагического перикардита (появление кровянистого экссудата или сдавливание сердечных тканей), а в более запущенных случаях он становится причиной серьезной тампонады сердца.
Синдром Дресслера может быть заподозрен на основании визуального осмотра и жалоб пациента в течение 2-3 месяцев после инфаркта миокарда. Для подтверждения диагноза назначают дополнительные методы лабораторного и инструментального исследования:
- Развернутый клинический анализ крови. При наличии патологии наблюдаются повышение количества лейкоцитов в крови, ускорение скорости оседания эритроцитов (СОЭ), увеличение эозинофилов.
- Биохимический анализ крови в сочетании с ревматологическими пробами, иммунограммой. Результаты выявляют повышенное количество С-реактивного белка, ферментов-маркеров инфаркта миокарда (креатинфосфокиназы, тропонинов).
- Электрокардиография. Показывает локализацию инфаркта миокарда, функциональные изменения сердца.
- Эхокардиография. Показывает ограничение подвижности перикарда и его утолщение, наличие жидкости в полости (выпота). Определяет области сниженной сократимости миокарда.
- Рентгенография грудной клетки. Определяет утолщение междолевых участков плевры при плеврите, усиление легочного рисунка, затемнения при пневмоните, увеличение сердца при перикардите.
- Рентгенография плечевых суставов. Показывает суставной щели, уплотнение тканей кости.
- Магнитно-резонансная томография (МРТ) грудной клетки. Назначают для уточнения характера и определения объема поражения.
- Клинические критерии. Признаками, которые подтверждают высокую вероятность развития полисерозита Дресслера, является фебрильная лихорадка и перикардит.
- Лабораторные исследования. В ОАК возможны: эозинофилия, лейкоцитоз, повышение СОЭ. Кроме того, проводится исследование крови на маркеры повреждения сердечной мышцы. Увеличение уровня глобулярных белков — тропонина Т и тропонина I — и подтверждает факт гибели клеток.
- В диагностике синдрома Дресслера часто используется ЭКГ, на которой отмечается отрицательная динамика. Наиболее типичный признак – однонаправленное перемещение сегмента ST в нескольких отведениях.
- УЗИ перикарда и плевральных полостей.
- Рентген грудной клетки. При развитии плеврита утолщается междолевая плевра, при перикардите сердечная тень расширяется, при пневмоните определяются затемнения в легких. В отдельных случаях четко видна кардиомегалия при синдроме Дресслера после инфаркта.
- В неясных диагностических ситуациях назначается МРТ легких и сердца.
При отсутствии качественной и своевременной диагностики и врачебной помощи синдром Дресслера может привести к развитию конструктивного или геморрагического перикардита (появление кровянистого экссудата или сдавливание сердечных тканей), а в более запущенных случаях он становится причиной серьезной тампонады сердца.
Лечение синдрома Дресслера
Терапия синдрома, возникшего впервые в жизни, должна проводиться в стационаре. Последующие рецидивы могут лечиться амбулаторно при нетяжелом течении.
– преднизолон, дексаметазон и другие глюкокортикоидные гормоны в суточной дозе 30 – 40 мг. Улучшение состояния наблюдается уже на второй – третий день от начала лечения гормонами, но терапия должна быть долгой, в течение нескольких недель и месяцев, так как при отмене препаратов возможен новый рецидив.
Необходима постепенная отмена преднизолона, со снижением дозировки на 5 мг в неделю до полной отмены препарата. – нестероидные противовоспалительные средства (НПВС): диклофенак, индометацин, аспирин, нимесулид, дозировки определяются лечащим врачом.- антибиотики неэффективны, но могут быть назначены при трудностях дифференциальной диагностики с инфекционным поражением легких, перикарда и суставов.
Кроме медикаментозной терапии, в случаях выраженного выпотного плеврита и перикардита, когда в полостях скапливается значительное количество жидкости, могут быть показаны плевральная и перикардиальная пункции с удалением выпота.
В зависимости от тяжести состояния пациента, степени аутоиммунного повреждения и поражения внутренних органов, лечение осуществляется в стационаре или амбулаторно. Терапия включает в себя:
- фармакологическую терапию;
- изменение образа жизни, питания;
- оперативное вмешательство.
Для предотвращения обострения заболевания и развития серьезных осложнений, пациентам следует полностью изменить образ жизни. Необходимо соблюдать следующие рекомендации:
- Нормализовать питание. Следует отказаться от чрезмерно соленого, жареного и жирного, употреблять больше фруктов и овощей, блюда рекомендуется готовить на пару, варить или запекать.
- Отказаться от вредных привычек: полностью исключить употребление алкоголя, курение.
- Заниматься лечебной физкультурой, гимнастикой, совершать длительные спокойные прогулки на свежем воздухе, выполнять дыхательные упражнения.
Фармакологическая терапия патологии проводится в стационаре. Назначают следующие группы препаратов:
- Нестероидные противовоспалительные средства (НПВС). Устраняют лихорадку, очаги воспаления, снимают болевой синдром. Как правило, назначают Диклофенак, Ибупрофен, Аспирин,
- Глюкокортикостероиды. Способствуют рассасыванию выпота, тормозят аутоиммунные реакции. Лекарственную терапию глюкокортикоидами необходимо проводить длительное время. Самыми популярными препаратами для лечения СД являются Преднизолон, Дексаметазон.
- Кардиотропные препараты. назначают для нормализации обменных процессов в миокарде. Применяют Аспаркам, Панангин.
- Ингибиторы АПФ (ангиотензинпревращающего фермента). Показаны при наличии у пациента стойкой гипертонии. Из этой группы средств при СД применяют Каптоприл, Рамиприл.
- Бета-блокаторы. Медикаменты блокируют действие адреналина на бета-адренорецепторы и снижают частоту сердечных сокращений, способствуют снижению давления. Показаниями к их применению являются тахикардия, аритмия. Как правило, применяют Конкор.
- Антикоагулянты. Лекарства для разжижения крови используют для предотвращения развития тромбоза. К ним относятся Варфарин, Гепарин.
- Гиполипидемические средства. Показаны для назначения при наличии атеросклероза. Самыми эффективными являются Ловастатин, Фенофибрат.
- Анальгетики. Назначают при выраженном болевом синдроме. Применяют Найз или Кетонал.
Хирургическое лечение осуществляют при остром выпотном перикардите или плеврите. При таком осложнении заболевания в плевральной полости или околосердечной сумке скапливается большое количество жидкости, в результате чего органы средостения сдавливаются, возникает острая сердечная и дыхательная недостаточность. Оперативное вмешательство при этом представляет собой пункцию и откачивание экссудата.

Лечение проходит в стационарных условиях. Неотложная помощь при синдроме Дресслера, как правило, не требуется, поскольку явной угрозы жизни при этом нет. Тем не менее, если скорее приступить к лечению, шансы на выздоровление существенно повышаются.
Главную роль в спектре лечебных мероприятий при постинфарктном синдроме Дресслера играет медикаментозная терапия, которая преследует несколько целей и подразумевает использование препаратов разнонаправленного действия:
- Кардиотропные, которые способствуют устранению сердечных нарушений. Это медикаменты, использующиеся при терапии ИБС: бета-блокаторы, антиангинальные средства, нитраты, блокаторы кальциевых каналов, сердечные гликозиды.
- Противовоспалительные. В случае устойчивости к НВПС проводятся короткие курсы введения глюкокортикоидов. При тяжелых формах болезни применяются медикаменты других групп («Метотрексат», «Колхицин»).
Антикоагулянты в связи с повышенной вероятностью развития гемоперикарда при лечении после инфаркта не применяются. В случае необходимости их использования назначают субтерапевтические дозировки. В каждом отдельном случае лечение данной патологии подбирается индивидуально. При выраженном болевом синдроме показано внутримышечное введение анальгетиков.
Кроме того, надлежит исключить употребление алкоголя и табачной продукции, ввести в рацион свежие натуральные продукты, а также обратить особое внимание на занятия дыхательной гимнастикой.
Препараты, назначаемые пациентам:
- Глюкокортикостероидные гормональные препараты (дексаметазон, преднизолон и другие). Оказывают на больного быстрый эффект, состояние стабилизируется уже на 2-3 день приема препарата, однако терапия должна быть достаточно долгой (несколько недель или месяцев) во избежание нового рецидива.
- Нестероидные противовоспалительные средства (аспирин, ибупрофен, фенклофенак, диклофенак, мелоксикам и другие). Способствуют понижению температуры и снимают болевые ощущения, дозировки определяет лечащий врач.
- Кардиотропные препараты (триметазидин, аспаркам, панангин и другие). Нормализуют процессы обмена в сердце.
- Бета-блокаторы (ацебуталол, метопролол, бисопролол, атенолол и другие). Замедляют ритм сердца и снижают артериальное давление.
- Гиполипидемические средства (ловастатин, фенофибрат, клофибрат и другие). Понижают содержание холестерина в крови.
- Ингибиторы АПФ (эналаприл, зофеноприл, каптоприл, лизиноприл и другие). Используются для профилактики и терапии сердечной недостаточности, особенно после перенесения инфаркта миокарда.
- Анальгетики (нурофен, кетонал и другие). Для снятия сильных болей.
Прогноз патологии благоприятный.
При своевременном и правильном лечении осложнения у больных при постинфарктном синдроме Дресслера практически не развиваются. Терапевтические методики, использующиеся в новейшей медицине и квалифицированная медицинская помощь больным, перенесшим инфаркт миокарда, позволяют говорить о качественном снижении числа лиц, страдающих синдромом Дресслера.
После постановки диагноза пациент должен проходить лечение на базе стационара кардиологии. При этом применяются различные группы медикаментов, действие которых направлено на устранение синдрома.
Если деструктивный процесс затрагивает ткани плевры и перикарда назначаются противовоспалительные средства нестероидного происхождения (Ибупрофен, Диклофенак, Индометацин). При непроявлении видимого эффекта возможно добавление гормональных глюкокортикоидов (Дексаметазон, Преднизалон). Во время лечения схема приема и дозировка лекарств может варьироваться на усмотрение лечащего врача.
Для комплексного лечения также применяются:
- Статины для очищения поврежденных сосудов от холестериновых бляшек (Крестор, Розукард, Лескол Форте).
- Антитромбические препараты для профилактики закупорки сосудов (Тромбо АСС, Ацекардол).
- Ингибиторы АПФ для минимизирования риска появления структурно-геометрических изменений миокарда в результате действия деструктивных факторов (Лизиноприл, Периндоприл).
- Бета-адреноблокаторы для предотвращения внезапной остановки сердца и повышения прогноза на успешное выздоровление (Бисопролол, Эгилок).
Если медикаментозное лечение не дает результатов на протяжении определенного отрезка времени, возможно произведение пункции перикарда и плевры. Целью проведения процедуры является удаление выпота из внутренних полостей.
- Кардиотропные, которые способствуют устранению сердечных нарушений. Это медикаменты, использующиеся при терапии ИБС: бета-блокаторы, антиангинальные средства, нитраты, блокаторы кальциевых каналов, сердечные гликозиды.
- Противовоспалительные. В случае устойчивости к НВПС проводятся короткие курсы введения глюкокортикоидов. При тяжелых формах болезни применяются медикаменты других групп (“Метотрексат”, “Колхицин”).
Антикоагулянты в связи с повышенной вероятностью развития гемоперикарда при лечении после инфаркта не применяются. В случае необходимости их использования назначают субтерапевтические дозировки. В каждом отдельном случае лечение данной патологии подбирается индивидуально. При выраженном болевом синдроме показано внутримышечное введение анальгетиков.
Ишемические осложнения
- острая сердечная недостаточность (отёк лёгких, шок)[12]
- кардиогенный шок
- нарушения ритма и проводимости. вплоть до фибрилляции желудочков; Довольно частое осложнение[13].
- тромбоэмболические осложнения
- разрыв миокарда с развитием тампонады сердца. Вероятность данного осложнения при современной терапии составляет около 1 %[14].
- перикардит
- рецидив ангинозной боли
- артериальная гипотензия (в том числе медикаментозная);
- артериальная гипотензия, аллергические, аритмические, геморрагические осложнения при введении стрептокиназы
- нарушения дыхания при введении наркотических анальгетиков;
Поздние:
- постинфарктный синдром (синдром Дресслера)
- тромбоэмболические осложнения
- хроническая сердечная недостаточность
- аневризма сердца
Неприятные последствия инфаркта могут развиваться по ряду причин, как не зависящих от действий пациента, так и тех, которые можно не допустить, тщательно следуя врачебным рекомендациям. Имеется несколько правил, которые нужно соблюдать в постинфарктный период:
- В первые пару дней пациенту следует полностью исключить любые нагрузки и строго соблюдать постельный режим. Также необходимо следить за уровнем давления. Покой в этот период очень важен, поскольку некротическое поражение будет зарастать рубцовой тканью.
- На вторые-третьи сутки после приступа человека можно принимать сидячее положение в кровати или же мягком кресле, расположенном возле нее.
- На третьи-пятые сутки больной может уже вставать с постели без посторонней помощи и недолго прохаживаться по комнате. Возможно самостоятельное посещение туалета, которое осуществляется под присмотром персонала.
- С пятых суток уже разрешается ходьба по коридору, но не более двадцати минут. Больной может также выйти на улицу, если для этого ему не придется перемещаться по лестнице. Первые прогулки должны проводиться под наблюдением медперсонала, поскольку они могут быть утомительными для пациента.
- Если в течение недели не возникло никаких осложнений, то пациенту разрешается получасовая ходьба на протяжении дня и душ с умеренно горячей водой, не приводящей к расширению сосудов.
- На второй неделе после приступа пациент выписывается из лечебного учреждения. На протяжении последних дней пребывания на стационаре, больной должен начать выполнять физические упражнения, целью которых будет определение состояния его сердечно-сосудистой системы. По возвращении домой, сердечник продолжает заниматься ЛФК по рекомендациям лечащего врача.
Реабилитационный режим может быть изменен специалистом в зависимости от состояния пациента. Для каждого больного период восстановления определяется индивидуально.
При возникновении нарушений в ритме или признаков развития сердечной недостаточности, возможно снижение интенсивности реабилитации. Пережив приступ инфаркта, пациент должен пересмотреть свой жизненный уклад.
Для ускорения реабилитации, ему необходимо исключить:
- Интенсивные физические нагрузки. При их возрастании наблюдается повышенная нагрузка на сердечную мышцу, что является недопустимым в постинфарктный период. В то же время, нельзя полностью исключать физическую активность – пациент должен заниматься ЛФК, выполнять спокойные анаэробные упражнения, довольно много ходить.
- Стрессы. На фоне переживаний происходит увеличение потребности миокарда в кислороде. Возможно возникновение спазмов, а при наличии проблем с кровяным током, это может привести к опасности для жизни пациента.
- Питание. Очень важно исключить из рациона больного такие продукты, как жареная и жирная пища. Неправильный рацион может стать основной причиной сосудистого атеросклероза. Желательно употреблять больше фруктов и овощей, зелени, диетического мяса.
- Вредные привычки. Речь идет о курении и употреблении алкоголя, что является несовместимым с эффективным лечением. Если от курения вовремя не отказаться, оно может спровоцировать очередной приступ.
- Резкие климатические перемены. Поскольку подобные факторы способны дополнительно нагружать сердечную мышцу, то их следует по возможности избегать.
В случае резкого прерывания лечебных мер или профилактики возможно значительное ухудшение здоровья пациента. При этом могут развиться осложнения в виде вышеописанных кардиологических заболеваний.
Обычно в качестве реабилитации врачи прописывают пациенту выполнение следующих действий:
- ЛФК в легкой форме. Такие упражнения должны быть направлены на поддержание мышц в тонусе и способствовать рассасыванию застойных процессов.
- Умеренная активность. Пациенту необходимо найти для себя спокойную работу с относительно небольшой физической нагрузкой и исключить стрессовые ситуации из своей повседневной жизни.
- Диетическое питание, не предполагающее употребление пищи с жирами животного происхождения, жареных блюд, продуктов с большим содержанием холестерина, жирных бульонов и использование острых специй.
- Систематическое посещение специалиста. Предполагается прохождение осмотров и стандартных процедур, как ЭКГ и ЭхоКГ, позволяющих определять степень прогрессирования заболевания.
Инфаркт миокарда опасен не только отмиранием тканей сердечной мышцы, но и целым рядом ранних и поздних осложнений, способных привести к летальному исходу. Поэтому сердечникам, перенесшим приступ, необходимо в точности следовать врачебным рекомендациям и своевременно уведомлять врача о возникновении любых тревожных симптомов.
У пациентов с расширением зоны инфаркта или с постинфарктной стенокардией обычно возникает непрерывная или периодическая боль в груди, а иногда на электрокардиограмме появляются новые изменения. При подозрении на недуг пациентам делают эхокардиографию.
После инфаркта миокарда при постоянных ишемических симптомах проводят медикаментозную терапию с аспирином, гепарином, нитратами и бета-адреноблокаторами.
Повторный инфаркт, случившийся в течение первых 2 суток после первого, трудно диагностировать. Чаще он встречается у больных с сахарным диабетом.
Постинфарктная стенокардия может возникать в период от нескольких часов после инфаркта до месяца.
Осложнения при постинфарктном синдроме практически не развиваются, хотя описаны единичные случаи тяжелого поражения почек с развитием гломерулонефрита, и поражения сосудов в виде геморрагического васкулита. Редко, при отсутствии лечения гормональными препаратами, возможен исход выпотного перикардита в слипчивый перикардит, который мешает расслаблению сердечной мышцы и способствует застою крови в большом круге кровообращения. Развивается рестриктивная (диастолическая) сердечная недостаточность.
Как не допустить развития осложнений
Такой синдром не считается состоянием, опасным для жизни, даже при наиболее тяжелом течении прогноз для пациента относительно благоприятный. Способы первичной профилактики, которая направлена на устранение причин развития синдрома Дресслера, на сегодняшний день еще не разработаны. Однако для снижения вероятности возникновения суставных проявлений больным, перенесшим острый инфаркт, рекомендуется ранняя активизация.
Психические изменения и психозы
При инфаркте миокарда возможны психические изменения невротического и неврозоподобного характера. В основе этих изменений лежит реакция личности на тяжёлое, опасное для жизни заболевание. Помимо особенностей личности, психическое состояние больного ИМ определяется также соматогенными и внешними (средовыми) факторами (психологическое влияние медицинского персонала, родственников, других больных и т. д.).
Следует различать адекватные (нормальные) и патологические (невротические) реакции. Реакция на болезнь квалифицируется как адекватная, если: а) поведение больного, его переживания и представления о болезни соответствуют полученной от врача информации о тяжести ИМ и его возможных последствиях; б) больной соблюдает режим, следует предписаниям врача и в) больной в состоянии контролировать свои эмоции.
Среди патологических реакций более чем в 40% случаев наблюдается кардиофобическая реакция, при которой больные испытывают страх перед повторным ИМ и перед внезапной смертью от сердечного приступа. Такие больные чрезмерно осторожны, особенно при попытках расширения режима физической активности. Усиление страха сопровождается дрожью в теле, слабостью, потливостью, сердцебиением, чувством нехватки воздуха.
Также одной из патологических реакций при ИМ возможна депрессивная (тревожно-депрессивная) реакция. Отмечается угнетённое настроение. Больные не верят в возможность благоприятного течения заболевания, испытывают внутреннюю напряжённость, предчувствие надвигающейся беды, опасения за исход заболевания, тревогу за благополучие семьи. Характерны нарушения сна, двигательное беспокойство, потливость, учащённое сердцебиение.
Заметно реже, в основном у пожилых, наблюдается ипохондрическая (депрессивно-ипохондрическая) реакция. При ней отмечаются постоянная и явная переоценка тяжести своего состояния, несоответствие обилия жалоб объективным соматическим изменениям, чрезмерная фиксация внимания на состоянии своего здоровья.
Чревата осложнениями анозогнозическая реакция, при которой отмечается отрицание болезни с игнорированием врачебных рекомендаций и грубыми нарушениями режима.
В отдельных случаях наблюдается истерическая реакция. Для поведения больного характерны эгоцентризм, демонстративность, стремление привлечь к себе внимание окружающих, вызвать сочувствие, эмоциональная лабильность.
Отмеченные выше психические изменения наблюдаются на фоне психической астении: общей слабости, быстрой утомляемости при незначительном физическом или умственном напряжении, ранимости, повышенной возбудимости, нарушениях сна, вегетососудистой неустойчивости.
Психическая астения выражена в большей степени при длительном пребывании на постельном режиме и у больных пожилого возраста.
Если не проводить специальных мероприятий, изменения психики усугубляются, становятся стойкими и в дальнейшем могут значительно препятствовать реабилитации вплоть до инвалидизации по психическому состоянию.
Одно из наиболее грозных осложнений острого периода болезни — психозы, которые наблюдаются примерно в 6—7% случаев. Грубые нарушения поведения, резкие вегетативные сдвиги сопровождаются значительным ухудшением соматического состояния, при психозах чаще наступает летальный исход. В подавляющем большинстве случаев психозы развиваются на 1-й неделе заболевания. Длительность их обычно не превышает 2—5 дней.
Главными причинами психозов при ИМ являются интоксикации продуктами распада из некротического очага в миокарде, ухудшение церебральной гемодинамики и гипоксемия, вызванные нарушением сердечной деятельности. Не случайно психозы наблюдаются чаще всего у больных с обширными поражениями миокарда и острой недостаточностью кровообращения (кардиогенный шок, отёк лёгких).

К возникновению психоза при ИМ предрасполагают поражения головного мозга различной природы (последствия черепно-мозговых травм, хронический алкоголизм, церебральный атеросклероз, гипертоническая болезнь и др.) и пожилой возраст.
Чаще всего психоз возникает в вечерние и ночные часы. Как правило, он протекает в форме делирия. Нарушается сознание с потерей ориентировки в окружающей обстановке и во времени, возникают иллюзии и галлюцинации (чаще зрительные), больной испытывает тревогу и страх, нарастает двигательное беспокойство, приводя к двигательному возбуждению (беспрестанные попытки встать с кровати, выбежать в коридор, вылезти в окно и т. д.). Нередко делирию предшествует состояние эйфории — повышенного настроения с отрицанием болезни и грубой переоценкой своих сил и возможностей.
У больных старческого возраста иногда наблюдаются так называемые просоночные состояния: больной, пробуждаясь ночью, встаёт, несмотря на строгий постельный режим, и начинает бродить по больничному коридору, не осознавая, что он серьёзно болен и находится в больнице.
Прогноз и профилактика
- Антитромботическая терапия аспирином и/или клопидогрелом снижает риск рецидива инфаркта миокарда. Применение клопидогрела и аспирина снижает риск сердчечно-сосудистых событий, но в то же время повышает риск развития кровотечений[33].
- Бета-блокаторы могут применяться для профилактики инфаркта миокарда у людей, перенёсших инфаркт миокарда в прошлом[34]. Из всех бета-блокаторов бисопролол, метопролола сукцинат и карведилол улучшают прогноз у людей со сниженной фракцией выброса левого желудочка ниже 40 %[35]. Бета-блокаторы после перенесённого инфаркта миокарда снижают смертность и заболеваемость.
- Терапия статинами после инфаркта миокарда снижает смертность[36][37].
- Применение полиненасыщенных длинноцепочечных омега-3 жирных кислот (докозагексаеновой и эйкозапентаеновой) в больших дозах также улучшает прогноз после перенесённого инфаркта миокарда[38][39][40].
- Применение нефракционированного гепарина внутривенно или низкомолекулярного гепарина подкожно у лиц с первичной нестабильной стенокардией снижает риск инфаркта миокарда[41].
- Ингибиторы АПФ также применяют для профилактики инфаркта миокарда у людей со сниженной фракцией выброса левого желудочка ниже 40 %[42].
Симптомы и особенности развития синдрома Дресслера изучены достаточно хорошо, что снижает риск появления рецидивов этого состояния. Но продолжительность жизни пациентов, перенесших патологию, заметно снижается.
Чтобы предотвратить появление ПС, рекомендуется ограничивать воздействие неблагоприятных факторов – снизить употребление вредной пищи, насытив ежедневное меню сезонными фруктами и овощами, нежирными сортами мяса и рыбы. Для профилактики патологии полезно выполнять упражнения лечебной физкультуры, долечиваться в санаторно-курортных комплексах и проявлять умеренную физическую активность.
При появлении признаков постинфарктного синдрома Дресслера необходимо незамедлительно обратиться к врачу для своевременного лечения.
Как вовремя распознать инфаркт миокарда? 💔😱🚑👨⚕️
Симптомы инфаркта и инсульта
Прогноз и профилактика
Прогноз для жизни благоприятный.

Временная утрата трудоспособности (больничный лист) при осложненном синдромом Дресслера инфаркте миокарда определяется на срок 3 – 3.5 месяца, по показаниям возможно дольше.
Стойкая утрата трудоспособности (инвалидность) определяется частотой рецидивов, степенью нарушений сердечно – сосудистых функций, вызванных не только плевритом, перикардитом и поражением суставов, но и самим инфарктом миокарда. Как правило, непосредственно синдром Дресслера к инвалидизации не приводит.
Врач терапевт Сазыкина О.Ю.
После проведения лечения прогноз благоприятный. Временная утрата трудоспособности при заболевании определяется на период от 3 до 4 месяцев, при наличии осложнений – до полугода. Инвалидность устанавливают при частых рецидивах, высокой степени нарушений работы пораженной системы органов. Как правило, к стойкой утрате трудоспособности приводят множественные сопутствующие патологии и осложнения.
Прогноз заболевания условно неблагоприятный, после возникновения инфаркта в миокарде развиваются необратимые ишемические изменения, что может привести к осложнениям различной степени тяжести.
Материал из Википедии — свободной энциклопедии
