Оглавление
- 1 Дифференциальная диагностика синусовой аритмии
- 2 Признаки и жалобы
- 3 Синусовая аритмия в покое
- 4 Симптоматика проявления аритмии
- 5 Синусовая аритмия во время сна
- 6 Синусовая аритмия у ребенка
- 7 Тахикардия аритмия причины лечение
- 8 Синусовая аритмия при беременности
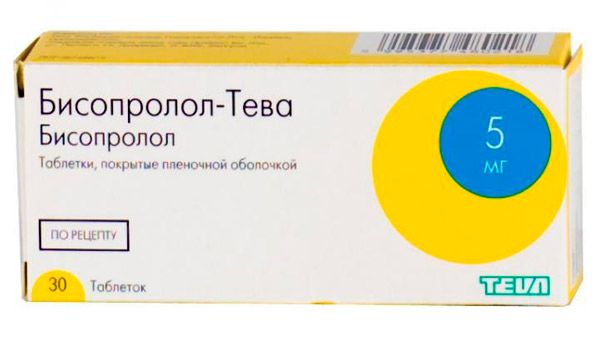
- 9 Синусовая аритмия и брадикардия
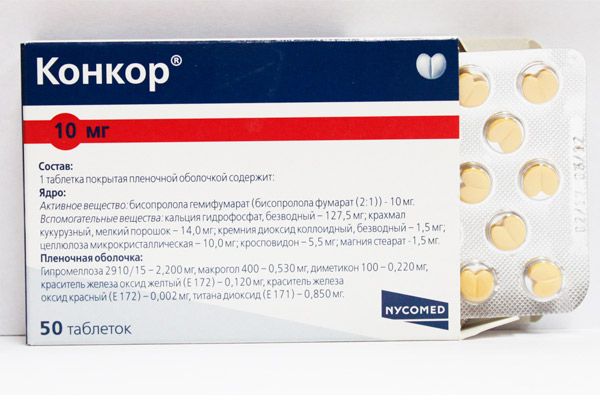
- 10 Таблетки от мерцательной аритмии
- 11 Показания для имплантации
- 12 Как вылечить тахикардию?
- 13 Нормальный ритм сердца
- 14 Народные средства от тахикардии и аритмии
Дифференциальная диагностика синусовой аритмии
Одним из наиболее сложных разделов кардиологии является аритмология (отдельная клиническая дисциплина, занимающаяся коррекцией разнообразных нарушений сердечного ритма). Патологическое состояние, возникающее из-за неполадок в проводящей системе сердца, обеспечивающей способность органа к ритмическим сокращениям, называется сердечной аритмией.
К основным электрофизиологическим функциям сердечной ткани относят автоматизм, проводимость, возбудимость, сократимость и рефрактность. При нарушении проводимости (способности клеток проводить электрические импульсы), возбудимости (способности сердца возбуждаться под влиянием импульсов) и автоматизма (автоматической выработки импульсных сигналов) происходит сбой частоты, ритма и правильной последовательности сердечных сокращений, т.е.
Существует множество причин, провоцирующих развитие нарушений сердечного ритма. Они бывают экстракардиальными (внесердечными), кардиальными и идиопатическими.
Тахикардия и аритмия – эти состояния часто путают, но патогенетические механизмы обоих нозологических форм существенно отличаются. При первой прослеживается только ускорение частоты сердечных сокращений, при второй – ритм нерегулярный и неправильный.
Тахикардия сердца – это состояние, при котором частота сокращений сердца увеличивается свыше 90 ударов в минуту. Основой патогенеза заболевания является наличие очага гипервозбудимости сердечной мышцы, который усиленно вырабатывает нервные импульсы. Чрезмерная стимуляция миокарда приводит к усилению скорости сокращения желудочков и предсердий. Характер и выраженность состояния зависит непосредственно от локализации патологического очага, обширности мышечного поражения.
Аритмия – это нарушение последовательности, частоты и силы сердечных толчков. Разница между нозологиями существенная не только в клинических симптомах. Отличается тактика лечения заболеваний. Сердечные болезни нельзя лечить самостоятельно, так как это не приведет ни к чему хорошему.
Сборным понятием является тахиаритмия, сочетающая клинические проявления обоих нозологических форм. Рассмотрим симптомы патологий подробнее. Состояние является опасным для жизни, так как кроме учащения ритма сердца появляются еще и асинхронные удары. Тахикардия и аритмия лечатся отличными лекарственными средствами. Разница между терапией патологий заключается не только в дозе лекарств, но и в подборе групп препарата.
Легкая аритмия сердца редко приводит к изменениям самочувствия человека. Заметим лишь, что клинические симптомы заболевания зависят от морфологического вида болезни. Медики выделяют около 20 разных форм аритмических состояний. Самым опасным из них считается мерцательная аритмия.
Распространенная классификация нарушений сердечного ритма:
- Тахикардия – усиленное возбуждение желудочков или предсердий;
- Брадикардия – ослабление возбудимости миокарда;
- Аритмия – изменения силы, частоты и длительности сокращений;
- Блокада – нарушение проводимости;
- Экстрасистолия – внеочередные сокращения.

Клинические расстройства при вышеописанных нозологиях могут протекать бессимптомно или сопровождаться выраженными проявлениями.
Разница между аритмией и тахикардией при легкой выраженности заболеваний не всегда заметна. Только кардиограмма, измеренная через определенные промежутки, показывает вид патологии.
При серьезной аритмии или тахикардии возникают общие симптомы:
- Упадок сил;
- Слабость;
- Сердцебиения;
- Головокружение;
- Обмороки;
- Потемнение в глазах;
- Одышка;
- Боль в грудной клетке.
Симптомы предсердной тахикардии нужно отличать от синусовой тахикардии. Дифференциальная диагностика важна для подбора оптимальной тактики лечения патологии. Вагусные приемы, умеренная физическая нагрузка – помогают при ускорении частоты сокращений. При аритмических состояниях такие приемы опасны летальным исходом.
Для правильной диагностики снимается электрокардиограмма на протяжении длительного интервала. Периоды синусового ритма ночью сложно выявить, поэтому для диагностики пациент помещается в стационар.

Предсердные тахикардии возникают при органической патологии сердца: при инфаркте, ишемической болезни, поражении клапанов, повышении давления, кардиомиопатии, тахиаритмии, гипокалиемии. У ряда больных диагностируются сердечно-сосудистые болезни, ставшие причиной аритмического состояния.
Для пациентов с предсердной тахикардией характерны застойные изменения, повышается частота сердечного выброса, возникает кардиомегалия (расширение миокарда). Если заболевание протекает длительно, у него формируется застойная недостаточность сердца.
Основные симптомы аритмии:
- Учащение сердцебиения;
- Изменение ритма;
- Болевые ощущения в сердце;
- Головокружения;
- Обмороки.
Учащенное сердцебиение сопровождается увеличением частоты ударов сердца больше 90. Состояние возникает на фоне множества видов аритмических состояний. Частота сердечных сокращений достигается при сердцебиении 180 ударов.
Еще большая частота наблюдается при употреблении алкоголя, артериальном давлении, простуде, анемии. Симптомы аритмических состояний следует отличить от тахикардии.
Пониженный ритм сердцебиения – частый клинический симптом аритмии. Если частота сердечных сокращений ниже 60 ударов, можно предполагать не только брадикардию. Аритмия начальной степени также иногда сопровождается снижением частоты. Асинхронность возникает позднее. Подобная клиническая картина появляется у пожилых людей.
Болевые ощущения сердца после сытного ужина или после активных физических упражнений. Не всегда является симптомом аритмического состояния. Болезненность длительная с сердцебиением вполне обуславливается нарушением частоты сердечных сокращений. Колющие, ноющие, длительные боли – проявления, которые должны быть диагностированы.
Обмороки характерны для аритмии, но редко появляются при тахикардии. Только пароксизмальная форма сопровождается обморочными состояниями. Вазодепрессорный обморок может быть обусловлен приемом медикаментов. Если у пациента ускорение сердечной частоты, сложно определить характер патологии. Потери сознания возникают при нарушении артериального давления.
Головокружение появляется на фоне многих сердечных болезней. К нему приводят также заболевания шейного отдела позвоночника, вегето-сосудистая дистония, кишечные расстройства. Существуют другие нозологические формы, для которых характерны подобные проявления.
Основные симптомы тахикардии:
- Систолический сердечный шум;
- Интенсивные тоны сердца;
- Сердцебиение;
- Учащение сокращений (90-120, 150-160).
Симптомы тахикардии определяются при измерении пульса. Важно при первичном осмотре пациента выявить проблемы. Это позволит начать своевременное лечение, предотвращающее прогрессирование заболеваний.
Желудочковая тахикардия является самой опасной формой. Появляется она при органических поражениях миокарда на фоне следующих нозологий:
- Миокардит;
- Инфаркт;
- Пороки клапанов;
- Дистрофия мышц.
Симптомы тахикардий не нужно путать с учащением сокращений сердца при отравлении, интоксикации, лихорадке.
При лечении тахикардии сердца подбираются препараты, способные уменьшить частоту сокращений миокарда, снять его гипервозбудимость, устранить другие нарушения.
Когда медикаментозные средства не помогают, нормализовать функциональность помогают пробы Вальсавы, вагусные тесты.
Давайте сразу разберемся, что это такое – тахикардия? Самый распространенный вариант нарушения сердечного ритма, который характеризуется увеличением частоты сердечных сокращений (ЧСС) более 90 ударов в минуту, носит название – тахикардия. Основные проявления учащенного сердцебиения – беспокойство, ощущение нехватки воздуха, головокружение и, в тяжелых случаях, обморок.
Тахикардия у здоровых людей наблюдается в случае:
- физических, эмоциональных нагрузок и стрессовых ситуаций;
- резкого изменения положения тела;
- употребления чая, кофе, алкоголя и других активных веществ;
- повышения температуры тела;
- некоторых патологических процессов в организме.
У детей до 7 лет тахикардия является нормальным физиологическим состоянием.
В зависимости от причины выделяют патологическую и физиологическую формы увеличения ЧСС. Последняя возникает при вышеописанных состояниях. Патологический вариант может развиваться при различных болезнях.
Нефизиологическая тахикардия опасна своими осложнениями и некоторыми сопутствующими состояниями. В частности, происходит нарушение циркуляции крови в камерах сердца и снижается выброс крови в сосудистую систему человека. Это ведет к снижению артериального давления и ухудшению кровообращения во всех системах и органах организма, развивается гипоксия (недостаток кислорода).
В зависимости от возникновения источника возбуждения выделяется два основных вида патологии:
- Синусовая тахикардия. Происходит в результате повышения активности основного источника сердечного ритма – синусового узла. Такой вариант увеличения ЧСС развивается постепенно, ритм остается правильный и повышается до 120 ударов в минуту.
- Эктопическая тахикардия. В этом случае импульсы могут генерироваться в любом месте: в проводящей системе, предсердиях или желудочках. В зависимости от расположения, увеличение ЧСС называют пароксизмальной желудочковой или наджелудочковой тахикардией. Здесь приступы возникают внезапно. Частота сокращений значительно более 120 в минуту. Такие пароксизмы (приступы) могут длиться как пару минут, так и несколько суток.
Признаки и жалобы
Симптомы синусовой аритмии разнообразны и зависят от частоты сокращения сердечной мышцы.
Первые признаки синусовой аритмии:
- ощутимое сердцебиение или «замирание» сердца;
- болевые ощущения с левой стороны грудной клетки;
- невозможность сделать полный вдох;
- одышка;
- пульс в области висков;
- приступы сильной слабости;
- головокружение;
- полуобморочные состояния и обмороки.
Все вышеперечисленные симптомы связаны с появлением больших промежутков между сокращениями сердечной мышцы, а также возникновением блокады на выходе из предсердного узла. Бывает, что синусовая аритмия провоцируется медикаментозным воздействием (приемом кардиоактивных и антиаритмических препаратов). Такая патология может развиться вследствие неврозов, нейроциркулярной дистонии, интоксикации организма.

Нарушение ритма могут спровоцировать болезни позвоночника, щитовидной железы, кислородное голодание, остеохондроз, анемия, заболевания печени, гормональные нарушения, повышение АД, ацидемия. В юном возрасте перебои в синусовом сердечном ритме, отражаемые на дыхании, считаются естественными. У детей синусовая аритмия может проявиться после перенесения инфекционных или воспалительных заболеваний.
Однако следует отметить, что неравномерные сокращения миокарда случаются и при серьезных сбоях в работе сердечно-сосудистой системы. Они могут свидетельствовать об ишемической болезни, развитии ревматизма, инфаркте или кардиосклерозе. Если показатель сердечных колебаний не превышает 10-ти %, синусовая аритмия не считается отдельным заболеванием.
Вызвать данное нарушение могут различные причины: образ жизни (курение, алкоголь, чрезмерное употребление кофеина, переедание и т.п.), сердечные заболевания, укусы насекомых, гормональные нарушения (особенно у женщин), частые стрессы, нервные перенапряжения, кроме этого, вызвать аритмию могут токсические и лекарственные препараты.
Вызывающие аритмию препараты:
- сердечные гликозиды
- бета-адреноблокаторы
- клонидин
- резерпин
- адреналин, кофеин, атропин, а также стимуляторы нервной системы (амфетамин)
- лекарства для лечения психоза или депрессии, нередко препараты от аритмии, выписанные специалистом от одного типа, провоцируют развитие другого типа аритмии.
Выделяют синусовую, мерцательную аритмии, экстраситолию, блокаду сердца, пароксизмальную тахикардию.
Сердечные гликозиды (строфантин, дигоксин и пр.) в повышенных дозах обычно накапливаются в организме, что приводит к снижению частоты сердечного ритма. Данные препараты имеют гликозидную структуру и оказывают избирательное кардиотоническое действие.
Бета-адреноблокаторы (атенолол, метопролол) снижают частоту сердечного ритма. Данные препараты блокируют бета-адренорецепторы и условно разделяются на две группы.
Препараты первой группы (блокаторы β1-адренорецепторов) в основном снижают частоту ударов сердца, снижают ритм, угнетают сердечную проводимость).

Препараты из второй группы (β1-адренорецепторов и β2-адренорецепторов) повышают тонус гладкой мускулатуры (матки во время беременности, бронхов, артериол, способствует увеличению общего периферического сопротивления сосудов.
Бета-адреноблокаторы часто используют при таких заболеваниях, как сердечная аритмия, повышенное кровяное давление, а также для предупреждения повторного развития инфаркта миокарда.
Клонидин, Резерпин используются в основном для лечения повышенного кровяного давления, может вызвать снижение частоты сердечного ритма.
Препараты Кофеин, Адреналин, Атропин вызывают повышение частоты сердечного ритма.
[13], [14], [15], [16], [17]
Субъективные ощущения больного при развитии обеих патологий обычно не отличаются, он предъявляет следующие жалобы:
- одышка, нехватка воздуха;
- усталость, потемнение в глазах, головокружение;
- болевые ощущения за грудиной слева.
При аритмии некоторые пациенты ощущают отдельные удары или отмечают «замирание» сердца. Тахикардия воспринимается как сильные и частые толчки. Во многих случаях отклонения протекают без явной симптоматики и могут определяться только при дополнительных методах исследования.

Признаками нарушений обычно становятся:
- неравномерный и (или) частый пульс;
- побледнение кожных покровов;
- посинение носогубного треугольника;
- снижение или повышение давления.
Наиболее объективным способом для выявления патологии является ЭКГ. В том случае, когда у человека ритм нарушается эпизодически, для того, чтобы зафиксировать приступ, используется холтеровское мониторирование.
Прочитать подробное описание признаков и симптомов синусовой тахикардии, а также получить рекомендации специалиста при этом нарушении можно здесь.
Синусовая аритмия в покое
Симптомы синусовой аритмии часто связаны с учащением сердцебиения (тахикардией). Врачей настораживает тахикардия, которая сохраняется в состоянии покоя, поскольку она может указывать на различные заболевания, связанные с нарушениями работы сердца. Если пациент жалуется на учащенное сердцебиение в состоянии покоя, которое сопровождается одышкой и ощущением нехватки воздуха, есть повод бить тревогу.
Синусовая аритмия в покое может сигнализировать о наличии следующих заболеваний:
- гипертиреоза (болезни щитовидной железы);
- острой сосудистой недостаточности;
- анемии (малокровии);
- некоторых форм ВСД;
- хронической сердечной недостаточности;
- кардиомиопатии;
- острого миокардита;
- инфаркта миокарда и других серьезных патологиях.
У здорового человека в спокойном состоянии всегда наблюдается некая нерегулярность синусового ритма. Если разница между сокращениями превышает 10 %, речь идет о синусовой аритмии. Причины ее возникновения могут быть неопасными, т.е. не вызывать каких-либо осложнений. Но в некоторых случаях такие состояния (учащения и замедления ЧСС) говорят о серьезных недугах, которые могут угрожать здоровью и даже жизни человека.
Симптоматика проявления аритмии
Обычными признаками этого заболевания выступает головокружение наряду с общей слабостью в теле, упадком сил, ощущением сильного биения сердца, проблемами с дыханием, чувством нехватки кислорода, одышкой, нарушением сна, бессонницей, перепадами настроения, потерей сознания и судорожными проявлениями.
К признакам аритмии относят болевые ощущения, возникающие за грудиной с левой стороны. Они могут иметь ноющий или колющий характер. Не исключается сбой сердечного ритма наряду с головокружениями, ощущением замирания органа и резким ускорением биения сердца. Также у пациентов, страдающих этим заболеванием, отмечают затруднение дыхания в сочетании с чувством тревоги, паники, вялости, слабости и нарушения сознания.
Симптомы развития предсердной тахикардии следует отличать от синусовой формы этого заболевания. Симптомы и терапия болезни должны быть взаимосвязанными. Ведь только присутствие симптомов и анализ патологии поможет определить серьезность состояния, чтобы оказать адекватную и необходимую пациенту помощь.
- Наличие перебоев и нарушений в работе сердца наряду со слишком частыми и ощутимыми толчками в области груди.
- Появление слабости, головокружения и даже потери сознания. Эта симптоматика может проявляться у пациента неоднократно.
- Если пульс в состоянии покоя учащается, а человек чувствует тревогу. Подобное состояние не проходит в течение продолжительного времени.
- Возникновение уверенной стенокардии, которая характеризуется сильной болью.
Синусовая аритмия во время сна
Симптомы синусовой аритмии могут возникать по целому ряду причин. Эта патология может проявиться ночью и быть спровоцирована так называемым «синдромом обструктивного апноэ сна» (т. е. приступами периодических остановок дыхания). Следует отметить, что физиологическая (нормальная) брадикардия, т. е. урежение ЧСС, встречается в ночное время практически у всех людей, – при этом происходит снижение сердечных сокращений на 30 %. Если этот показатель изменяется (снижается до 10 %), есть повод говорить о серьезных нарушениях в работе миокарда.
Синдром обструктивного апноэ во сне провоцирует стрессовую реакцию человеческого организма на процесс остановок дыхания, вследствие которых повышается нагрузка на сердечную мышцу, развивается кислородное голодание. Нужно отметить, что результатом апноэ могут стать практически все разновидности аритмий, и их количество повышается по мере нарастания степени тяжести синдрома.
Синусовая аритмия во время сна обуславливается спадением верхних дыхательных путей, которое препятствует нормальному попаданию кислорода в легкие. При этом у спящего человека наблюдаются многократные остановки дыхания. Часто синдром апноэ представляет собой осложненную форму храпа и вызывает синусовую аритмию.
Проявление аритмий из-за апноэ может стать фактором возникновения риска внезапной смерти в процессе сна, поэтому так важно вовремя выявить патологию и назначить грамотное лечение, – в частности, применить СРАР-терапию.
Синусовая аритмия у ребенка
Симптомы синусовой аритмии у детей часто связаны с нарушением дыхания и не представляют опасности для здоровья. Речь идет о «дыхательной аритмии», происхождение которой связано с рефлекторным увеличением ЧСС при вдохе и уменьшением при выдохе.
Синусовая аритмия у ребенка чаще всего свидетельствует о незрелости его нервной системы. Эпизоды нарушения синусового ритма случаются у новорожденных с постнатальной энцефалопатией, рахитом или внутричерепной гипертензией, а также у недоношенных детей. У деток с лишним весом (ожирением) синусовая аритмия может проявиться при чрезмерных физических нагрузках.
Следует отметить возрастные периоды взросления от 6 до 7 и от 9 до 10 лет, когда вегетативная система во время бурного гормонального развития не успевает адаптироваться к внутренним изменениям детского организма. Чем старше по возрасту ребенок, тем реже у него будут наблюдаться симптомы синусовой аритмии, поскольку в 10-летнем возрасте созревание вегетативной нервной системы подходит к завершающему этапу.
Что касается аритмии недыхательного типа, – такое нарушение может иметь постоянную либо приступообразную природу и чаще всего не связано с определенным заболеванием сердца. Скорее всего, оно вызвано другими патологическими процессами: наследственной предрасположенностью, инфекционными заболеваниями, вегетососудистой дистонией, миокардитом бактериальной или вирусной этиологии.
Обычно синусовая аритмия (особенно дыхательного типа) не вызывает у ребенка каких-либо негативных ощущений. Из жалоб можно отметить учащение сердцебиения, затруднение дыхания, быструю утомляемость, боль в области сердца, одышка, отеки, головокружения. Если перечисленные симптомы имеют выраженный и постоянный характер, необходимо немедленно обратиться к кардиологу.
Такие состояния указывают на наличие более серьезных проблем, связанных с работой сердца. При диагностировании синусовой аритмии ребенку назначают УЗИ сердца, электрокардиографическое обследование контрольного типа, а также анализ крови и другие исследования, по результатам которых будут выявлены отклонения, вызвавшие нарушения синусового ритма.
Симптомы синусовой аритмии могут наблюдаться у новорожденных в первые 3 дня от момента появления на свет. Они являются отражением кардиальных или внесердечных патологических процессов. Отклонения в ритме сердца, даже самые небольшие, могут свидетельствовать о тяжелом органическом поражении этого органа.
Синусовая аритмия у новорожденных может иметь транзиторный характер и провоцировать формирование стойкого патологического процесса, который негативно влияет на развитие малыша. К нарушению синусового ритма у младенцев чаще всего приводят:
- органические поражения сердечной мышцы в виде пороков развития, опухолей, воспалительных и дегенеативных заболеваний миокарда;
- тиреотоксикоз;
- нарушения водно-электролитного обмена (метаболические сдвиги);
- системные (аутоиммунные) заболевания, развивающиеся в организме матери и плода;
- сахарный диабет.
Из других патологий, которые имеют отношение к синусовой аритмии у новорожденных, можно отметить гипо- и гипертермию, действие некоторых лекарственных препаратов, болезни щитовидной железы, а также вегетативной и центральной нервной систем в результате родовой травмы либо внутриутробной гипоксии.
Можно прибегнуть к рефлекторному методу устранения проблемы. Он позволит значительно сократить частоту сердечных сокращений. Методика основана на напряжении глазных яблок. На них нужно надавливать и держать в течение нескольких минут. Можно использовать массаж шеи. В редких случаях используют кардиостимуляторы.
Осмотрительно стоит отнестись к физиопроцедурам. Нередко ребенку назначают курс ханидина и адреналина. Ограничение физической нагрузки должно быть обязательным. Для устранения возможных осложнений стоит прибегнуть к профилактике. Ребенку нужно соблюдать диету, для этого просто отказываются от жирной пищи.
Тахикардия аритмия причины лечение
Здоровое сердце, работающее в организме человека нормально, без сбоев, никогда не приносит ему беспокойства. В здоровом организме ритм сердечных ударов находится в норме и составляет 60-80 в минуту. При этом сердце бьется с одинаковой частотой и в одном темпе. Но так бывает далеко не всегда. Стоит обратить внимание на свое здоровье и обратится к специалисту, если удары учащаются (учащенное сердцебиение, тахикардия), становятся реже (брадикардия), нарушается размеренность такта (экстрасистолии), замирает или колотится сердце, ощущается некий дискомфорт, удушье, головокружение. В таких случаях, выявив тот или иной признак или симптом, врачи диагностируют патологию.
Причины, вызывающие аритмию, самые разнообразные. В связи с тем, что их возникновение зависит от разных факторов, перечислить все довольно сложно. Причины, провоцирующие аритмию можно разделить на 2 большие группы:
- Заболевания сердечно-сосудистой системы.
- Заболевания, не связанные с сердечно-сосудистой системой.
К первой группе относятся:
- ишемия;
- гипертония;
- порок сердца;
- хроническая недостаточность;
- кардиомиопатия;
- врожденная аномалия;
- воспаление миокарда (миокардит);
- перенесенный инсульт;
- другие причины.
Во вторую группу входят:
- дисфункции щитовидной железы;
- гормональный дисбаланс, особенно в период климакса у женщин;
- диабет;
- ожирение;
- дисфункции работы надпочечников;
- недостаток или избыток в организме электролитов: магния и калия;
- нарушения процессов метаболизма;
- обострение любых других, уже имеющихся у пациента болезней.
Коррективы в нормальную жизнедеятельность органов и тканей организма вносят и внешние факторы, способствующие возникновению аритмии:
- острое или хроническое отравление алкоголем, другие вредные привычки;
- избыток кофеина, никотина;
- физические перегрузки;
- расстройства нервной системы (психоэмоциональные перегрузки);
- прием ряда препаратов;
- электротравма;
- после хирургического вмешательства;
- перегрев, простуда и переохлаждение.
Исходя из вышесказанного, встает вопрос о том, можно ли вылечить аритмию сердца.
Лечение аритмии
Успешной борьба с патологией будет лишь в случае своевременного обращения к врачу при появлении первых признаков и симптомов аритмии. Для подтверждения предположительного диагноза врач обязательно назначит целый комплекс процедур и мероприятий: сдать необходимые анализы, пройти восстанавливающий курс терапии с применением медикаментов (этиотропных, противоаритмических и др.
Симптомы и лечение сильно взаимосвязаны, особенно в случае возникновения аритмии как сопутствующего фактора. Лечение аритмии достаточно специфично и довольно часто требует устранения источника, усугубляющего психоэмоциональное состояние больного, проявляющееся в виде депрессий, неврозов, стрессов, создаваемых в рабочей или домашней обстановке.
Учащенное сердцебиение возникает у людей из-за чрезмерно активного образа жизни, а кроме того, вследствие тех или иных стрессовых ситуаций. Выделяют следующие причины подобных сердечных нарушений:
- Увеличение количества физических нагрузок.
- Занятие спортом наряду с состоянием стресса.
- Увеличение температуры из-за болезней либо реакция на изменение температурного режима.
- Употребление алкоголя и жирной пищи.

В целом надо сказать, что подобные физиологические сбои регулярно возникают в повседневной жизни и выступают естественной реакцией на те или иные внешние раздражители. Но патологический сбой ритма сердца является опасным состоянием, которое нужно выявлять сразу же и лечить в рамках стационара.
Патологическая тахикардия возникает при спокойном эмоциональном состоянии. В том случае, если в состоянии покоя человек замечает активное сердечное биение, то это может говорить о начале развития опасного заболевания. К таким болезням относят инфаркты миокарда наряду с пороками сердца. Патологическая сердечная активность в этом случае не будет выступать отдельным заболеванием, а как симптом свидетельствует о каких-то внутренних проблемах организма.
Синусоидальная тахикардия может возникнуть в любом возрасте, но у женщин она выявляется немного чаще, чем у мужчин. Увеличение синусового ритма вследствие физических нагрузок — нормальная реакция организма на стресс, обусловленная потребностью дополнительного притока крови к внутренним органам для обеспечения их кислородом.
Тревожным сигналом является выраженная тахикардия патологического типа. Она развивается в спокойном состоянии или становится осложнением какого-то заболевания, поэтому требует тщательной диагностики.
При синусовой тахикардии частота синусового ритма сердца – более 100 ударов в минуту. Нормальная частота сокращений находится в пределах 65–80 ударов в минуту. От 80 до 100 ударов в минуту – допустимые показатели, но эти цифры уже выше нормы. В таких ситуациях врачи рекомендуют обратить внимание на частоту пульса и обследоваться.
Увеличение частоты сокращения сердца – нормальная физиологическая реакция человека на стресс и во время физических нагрузок, так организм реагирует на возросшие потребности организма в питательных веществах, кислороде. Такие ситуации проходят бесследно, не сопровождаются симптомами, характерными для устойчивой формы синусовой тахикардии. Они не зависят от пола, возраста человека.
Когда нарушения ритма по типу приступов синусовой тахикардии затягиваются на часы, дни – они доставляют неудобства и ограничивают привычный образ жизни. Тогда и возникает необходимость в проведении диагностики, лечении этих состояний.
Проблемой занимается кардиолог, аритмолог, невролог.
Синусовая тахикардия в редких случаях бывает первичной (или идиопатической), то есть «сама по себе», без каких-либо патологий или заболеваний. Такой вариант нормы сочетается с невысокими цифрами артериального давления (тенденцией к гипотонии).
Однако чаще тахикардия вторична и возникает на фоне других заболеваний:
- Артериальной гипертензии или гипотензии (повышенного или пониженного давления).
- Пороков сердца, воспалительных заболеваний сердца.
- Хронических болезней легких.
- Заболеваний щитовидной железы.
- Инфекций, высокой температуры тела.
- Ожирения.
- Злоупотребления энергетическими напитками, алкоголем, курением.
- Кровопотерь на фоне желудочно-кишечного кровотечения или травм.
- Кахексии (сильного похудания) при сердечной недостаточности или онкологии.
- Заболеваний нервной системы.
- Неконтролируемого приема мочегонных препаратов. Это крайне опасно! Злоупотребляют молодые люди, чтобы соответствовать модельным данным. Помимо синусовой тахикардии, которая принимает постоянный и тяжелый характер, такой прием мочегонных средств провоцирует отеки и одышку, исподволь и очень медленно формируется непоправимая патология почек. Это неизбежно приведет человека к необходимости в искусственной почке.
Симптоматика одинаковая для разных причин, вызвавших болезнь синусовая тахикардия. Симптомы одинаковы для мужчин и женщин:
- Повышенное и устойчивое увеличение частоты сердечных сокращений.
- Ощущение работы сердца даже в покое, во сне.
- Головокружение.
- Падение артериального давления (ниже 100/60 мм рт ст., что плохо для человека живущего с давлением 130/70 мм рт ст.).
- Слабость, недомогание при длительных приступах тахикардии (больше часа).
- Боли в грудной клетке сопровождают резкое увеличение пульса и характерны для пациентов с сочетанной патологией сердца (стенокардией, пороков сердца).
- Необъяснимый и жуткий страх, беспокойство, тревога (симптомы встречаются у эмоциональных пациентов или во время панических атак). Эти состояния очень опасны для психики человека.
В части случаев тахикардию можно вылечить полностью, в части – нет; это зависит от истиной причины недуга.
Устранение симптомов синусовой тахикардии – процесс длительный, занимает от месяца (если, например, причина в инфекции) до года. При первичной патологии лечение проводят курсами на протяжении всей жизни.
Все методы можно разделить на пять больших групп:
- Лечения основной болезни – истинной причины тахикардии.
- Общие рекомендации по образу жизни.
- Лекарства для уменьшения частоты сердцебиения.
- Хирургическое лечение.
- Народные методы.

Важность и значимость лечения расположена в убывающем порядке.
Синусовая аритмия при беременности
Симптомы синусовой аритмии могут наблюдаться у будущих матерей из-за двойной нагрузки на сердце. Безусловно, возникновение такой патологии негативно сказывается на состоянии женщины. Приступы учащенного сердцебиения, одышки, головокружения вызывают дискомфорт, а в тяжелых случаях могут стать предвестниками угрозы для жизни матери и ребенка.
Синусовая аритмия при беременности может проявиться по следующим причинам:
- различные заболевания сердца, центральной нервной системы или сосудов;
- наследственность;
- сбои в работе эндокринной системы;
- проблемы в работе органов ЖКТ;
- внешние факторы (неправильное питание, вредные привычки, психоэмоциональные и физические нагрузки);
- болезни дыхательных путей;
- нарушенный обмен веществ.
Если у беременной наблюдается экстрасистолия, то ощутимого дискомфорта она не вызывает. Разве что иногда женщина ощущает неровную работу сердца и боль в груди. Если у будущей мамы возникает мерцательная аритмия, это может привести к развитию гипоксии у плода, что является угрозой прерывания беременности в виде выкидыша.
Синусовая форма аритмии свидетельствует о развитии более серьезного заболевания и вызывает особую опасность в тех случаях, когда сопровождается ухудшением общего состояния, потемнением в глазах, головокружением и внезапными обмороками, сильной одышкой. Подход к лечению такого типа аритмии должен быть грамотным и аккуратным, поскольку при беременности нежелательно принимать лекарственные препараты.
Синусовая аритмия и брадикардия
Симптомы синусовой аритмии часто проявляются на фоне замедленного сердцебиения, т. е. брадикардии. Такой вид аритмии сопровождается ЧСС в менее чем 60 уд./мин. и может возникнуть у спортсменов, беременных женщин, а также во время ночного сна. Физиологическая брадикардия имеет непостоянный характер, – при повышенных физических нагрузках наблюдается повышение сердечного ритма.
Синусовая аритмия и брадикардия чаще всего развиваются при повышенном внутричерепном давлении, кардиосклерозе или определенных вирусных заболеваниях, гипотиреозе, лекарственной передозировке, а также отравлении никотином или свинцом, длительном голодании. После диагностирования врач может назначить больному бета-адреноблокаторы, антиаритмические и седативные препараты.
В целом причинами развития брадикардии могут быть органические поражения сердца (чаще всего необратимые) и дисбаланс, возникающий при увеличении активности парасимпатического отдела вегетативной нервной системы. Нейрогенная (вагусная) форма брадикардии часто сочетается с выраженной синусовой аритмией и сопровождает язвенную болезнь, колики, неврозы с ваготонией, субарахноидальное кровотечение, вагоинсулярные кризы, нарушения работы эндокринной системы.
Таблетки от мерцательной аритмии
Симптомы синусовой аритмии могут сочетаться с признаками мерцательной аритмии, для которой характерно появление большого количества очагов возбуждения, приводящих к хаотическим сокращениям («мерцаниям») волокон в мышцах предсердия. При этом у человека наблюдаются перебои в работе сердце, появляется нерегулярный пульс и ускоренное сердцебиение.
Синусовая мерцательная аритмия нередко характеризуется урежением (т.е. «дефицитом») пульса. Такое состояние наблюдается и при трепетании предсердий. Из основных причин развития мерцательной аритмии можно отметить нарушения электролитного обмена, атеросклероз, миокардиты, гипертиреоз, ревматизм и другие заболевания внутренних органов и систем.
Пароксизмы могут быть вызваны психоэмоциональным возбуждением и сильным стрессом, чрезмерными физическими нагрузками, употреблением алкоголя, жаркой погодой и даже кишечными расстройствами. Обычно пароксизмы проходят самостоятельно, но в отдельных случаях требуется лечение с применением медикаментозных препаратов.
«Мерцание» предсердий в большинстве случаев не представляет особой угрозы для жизни человека. Однако если показатель частоты пульса достигает отметки в 100-110 ударов, человек начинает чувствовать себя плохо. У него возникают одышка, головокружение, слабость, боли в сердце (особенно у людей преклонного возраста).
Поскольку при таких состояниях ухудшается работа сердца, то может развиться острая форма сердечной недостаточности, которая, в свою очередь, способна привести к смертельно опасному осложнению – отеку легких. Нарушения сердечного ритма опасны еще и тем, что при мерцаниях в камерах миокарда могут образовываться микротромбы, которые во время восстановления ритма резко выбрасываются из сердечной мышцы с током крови и забивают проход, что неизменно приведет к инсульту.
Одними из популярных препаратов для лечения мерцательной аритмии являются таблетки Хинидин. Они отличаются хорошо выраженным антиаритмическим эффектом.
Для лечения взрослых пациентов сначала назначается минимальная доза (не более 0,3 г). Это позволит выявить, насколько организм больного является чувствительным к веществу хинидин. Если необходимо, дозу можно увеличивать до 0,4 г один раз каждые шесть часов. Если терапевтического эффекта достигнуто не было, добавляют по 0,2 г препарата каждые 60 минут, пока не прекратится пароксизм.
Для лечения частых приступов желудочковой аритмии необходимо принимать таблетки Хинидин по 0,4 г каждые три часа.
Пациентам с тромбоцитопеническим пурпуром, гиперчувствительностью, гликозидной интоксикацией, кардиогенным шоком, миастенией принимать Хинидин запрещено. Беременным и кормящим грудью женщинам использовать крайне осторожно.

При приеме препарата могут проявляться следующие симптомы: головные боли, звон в ушах, головокружение, гемолитическая анемия, плохой аппетит, рвота, запор, диарея, синусовая брадикардия, хинидиновый шок, аллергия.
Мерцательная аритмия с тахикардией является наиболее часто встречающимся нарушением сердечного ритма. Ее частота составляет в популяции около одного процента и увеличивается с возрастом людей. Персистирующую форму мерцательной аритмии встречают в сорока процентах случаев.
Мерцательную аритмию не относят к фатальному нарушению ритма. Исключением считается мерцательная аритмия у пациентов, страдающих манифестирующим синдромом. В этой ситуации возможно появление выраженной тахисистолии желудочков, что будет угрожать переходом в фибрилляцию предсердий.
Теперь перейдем к рассмотрению особенностей лечения тахикардии и аритмии.
Показания для имплантации
| Аритмия | Показано (подтверждено исследованиями) | Возможно показано и поддерживается исследованиями или опытом |
| Дисфункция синусового узла | Брадикардия с клиническими проявлениями, включая частые, сопровождающиеся симптомами пропуски синусового узла и брадикардию при применении необходимых лекарственных средств (альтернативные подходы противопоказаны). Сопровождающаяся симптомами хронотропная недостаточность (ЧСС не может соответствовать физиологическим потребностям, то есть она слишком мала для выполнения физической нагрузки) | ЧСС {amp}lt; 40 в минуту, когда клинические проявления достоверно ассоциированы с брадикардией. Синкопе неясной природы с выраженной дисфункцией синусового узла, фиксированной на электрокардиограмме или вызываемой при электрофизиологическом исследовании |
| Тахиаритмии | Непрерывная паузозависимая ЖТ с удлинением интервала Q-T или без него, когда эффективность водителя ритма документально подтверждена | Больные высокого риска с врожденным синдромом удлинения интервала Q-T |
| После острого ИМ | Постоянная АВ-блокада II степени в системе Гиса-Пуркинье с двухпучковой блокадой или III степень блокады на уровне системы Гиса-Пуркинье или ниже. Транзиторная АВ-блокада II или III степени на уровне АВ-узла, сочетающаяся с блокадой ножек пучка Гиса. Постоянная АВ-блокада II или III степени, сопровождающаяся кническими симптомами | Нет |
| Мультифасцикулярная блокада | Непостоянная АВ-блокада III степени. АВ-блокада II степени типа Альтернирующая бифасцикулярная блокада | Не доказано, что синкопе возникает вследствие АВ-блокады, но другие возможные причины (особенно ЖТ) исключены. Сильно продленный интервал НВ* ({amp}gt; 100 мс) у бессимптомных больных, выявленный случайно при электрофизиологическом исследовании. Нефизиологичная внутрижелудочковая блокада, индуцированная водителем ритма, выявленная случайно при электрофизиологическом исследовании |
| Синдром гиперчувствительного каротидного синуса и нейрокардиогенные синкопе | Повторные синкопе при стимуляции каротидного синуса. Желудочковая асистолия длительностью {amp}gt; 3 с при надавливании на каротидный синус у больных, не принимающих препараты, угнетающие синусовый узел или АВ-проведение | Повторные синкопе без очевидных триггерных событий и с выраженным снижением ЧСС. Повторные нейрокардиогенные синкопе с выраженными клиническими проявлениями,ассоциированные с брадикардией,что подтверждено клинически или при выполнении теста с наклонным столом |
| После трансплантации сердца | Брадиаритмии с клинической симптоматикой, предполагаемая хронотропная недостаточность или другие установленные показания для постоянной кардиостимуляции | Нет |
| Гипертрофическая кардиомиопатия | Показания те же, что и в случае дисфункции синусового узла или АВ-блокады | Нет |
| Дилатационная кардиомиопатия | Показания те же, что и в случае дисфункции синусового узла или АВ-блокады | Рефрактерная к медикаментозной терапии, сопровождающаяся клиническими симптомами идиопатическая дилатационная или ишемическая кардиомиопатия с III или IV функциональным классом сердечной недостаточности по NYHA и удлиненным комплексом QRS ( 130 мс), конечным диастолическим диаметром ЛЖ 55 мм и фракцией выброса ЛЖ {amp}lt; 35 % (бивентрикулярная стимуляция) |
| АВ-блокада | Любой вариант АВ-блокады II степени, сопровождающийся брадикардией с клиническими проявлениями. АВ-блокада III степени или II степени высоких градаций на любом анатомическом уровне,если она ассоциируется с нижеперечисленным: брадикардия с клинической симптоматикой (в том числе с СН), если считают, что она связана с блокадой; аритмии и другие состояния, требующие приема препаратов, вызывающих брадикардию; документированная асистолия 3,0 с или любой ритм {amp}lt; 40 в минуту у бодрствующих пациентов без клинических проявлений; катетерная абляция АВ-соединения; послеоперационная блокада, которая не разрешилась после вмешательства; нервно-мышечные заболевания, при которых возможно неконтролируемое прогрессирование нарушений проведения (например, миотоническая мышечная дистрофия, синдром Кэрнза-Сэйра, дистрофия Эрба, болезнь Шарко-Мари-Тута с клиническими проявлениями или без них) | Бессимптомная АВ-блокада III степени на любом анатомическом уровне, когда количество желудочковых сокращений при ходьбе 40 в минуту, особенно при кардиомегалии или дисфункции ЛЖ. Бессимптомная блокада II степени типа 2 с узким комплексом QRS (водитель ритма показан при широком комплексе). Бессимптомная блокада II степени типа 1 на уровне или ниже ножек пучка Гиса, выявленная во время электрофизиологического исследования, выполняемого по другим показаниям. АВ-блокада I или II степени с клиническими проявлениями, свидетельствующими в пользу пейсмейкерного синдрома |
Как вылечить тахикардию?
В том случае, если болезнь вызвана другой патологией, необходимо начинать терапию основного недуга. Для этого следует посетить кардиолога и других специалистов. При тахикардии применяют препараты на основе валерианы и пустырника, которые оказывают успокоительное воздействие на сердечные отделы, способствуя нормализации ритма сердца. Врачи также дают следующие рекомендации:
- Нужно постараться нормализовать сон и спать более восьми часов в сутки. Важно больше отдыхать.
- Следует гулять в парках. Такие прогулки насыщают организм кислородом.
- Нужно избегать стресса и эмоциональных перегрузок, придерживаясь спокойного образа жизни.
- Рекомендуется скорректировать свой рацион. Нужно исключить прием жирного, а кроме того, отказаться от алкоголя и крепкого кофе. Эти напитки ведут к лишнему возбуждению.
- Нужно отказаться от курения и алкоголя.
Нормальный ритм сердца

Полезными являются физиотерапевтические процедуры наряду с посещением занятий по лечебной физкультуре. Желательна лечебная гимнастика в сочетании с различными дыхательными упражнениями, способствующими нормализации работы сердца и укреплению стенок сосудов.
Не исключается проведение хирургических вмешательств, если нарушения были вызваны серьезными сердечными патологиями, а не внешними факторами. Оперативную терапию при аритмии врачи проводят только в тех случаях, когда лечение лекарственными препаратами не помогает. В подобной ситуации производят имплантацию дефибрилляторов и кардиостимуляторов, которые помогают деятельности сердца, способствуя нормализации его ритма.
Зная, как снимать приступ аритмии дома, можно вовремя предпринять необходимые меры и предотвратить возможные осложнения. А изучив методики курсовой терапии натуральными лекарствами, удастся и вовсе полностью избавиться от приступов, регулярно осуществляя их профилактику. Вот какие народные приемы можно использовать при наличии этих заболеваний:
- Лечение боярышником. Это весьма действенное народное антиаритмическое средство. Для курсового питья лучше всего использовать водную настойку, также подойдет чай на основе плодов этого продукта. Для приготовления настойки берут 50 грамм ягод, толкут их и заливают двумя стаканами кипятка. Настаивают на протяжении трех часов. Принимают четырехкратно по одной ложке. Курс терапии не должен превышать полтора месяца. Затем делают такой же по продолжительности перерыв.
- Терапия ландышем. Для приготовления лекарства берут десять цветков ландыша и заливают их стаканом кипятка. Настаивают полтора часа. Выпивают по несколько небольших глотков трижды в день. Следует обратить внимание на то, что ландыш является противопоказанным при наличии WPW-синдрома. При этой болезни он может провоцировать приступы аритмии.
- Лечение пустырником. Это средство помогает справляться со стрессом, влияя благотворно на сердечный ритм. Чтобы сделать лекарство, берут 15 грамм травы и заливают кипятком. Заваривают лекарство десять минут, а потом пьют по одной столовой ложке три раза в день.
Лекарства от аритмии сердца и тахикардии поможет подобрать врач.
Аритмии сердца — нарушения частоты, ритмичности и последовательности сокращений отделов сердца. Они могут возникать при структурных изменениях в проводящей системе при заболеваниях сердца и (или) под влиянием вегетативных, эндокринных, электролитных и других метаболических нарушений, при интоксикациях и некоторых лекарственных воздействиях.
Нередко даже при выраженных структурных изменениях в миокарде аритмия обусловливается отчасти или в основном метаболическими нарушениями.
Аритмия сердца что это такое, и как лечить? В норме сердце сокращается через равные промежутки времени с частотой 60–90 ударов в минуту. В соответствии с потребностями организма оно может или замедлить свою работу, или ускорить количество сокращений в течение минуты. По определению ВОЗ, аритмия – это любой ритм сердечной деятельности, который отличается от обычного синусового ритма.
Причины
Почему возникает аритмия сердца, и что это такое? Причинами аритмии могут быть функциональные нарушения нервной регуляции, либо анатомические изменения. Нередко нарушения ритма сердца являются симптомом какого-либо заболевания.
Среди патологий сердечно-сосудистой системы аритмиями сопровождаются следующие состояния:
- ишемическая болезнь сердца в связи с изменением структуры миокарда и расширением полостей;
- миокардит из-за нарушения электрической стабильности сердца;
- пороки сердца вследствие повышенной нагрузки на мышечные клетки;
- травмы и хирургические вмешательства на сердце приводят к непосредственному повреждению проводящих путей.
Среди главных провоцирующих факторов развития аритмии можно выделить следующие:
- пристрастие к энергетическим напиткам и кофеин содержащим;
- неумеренное потребление алкоголя и курение;
- стрессы и депрессивные состояния;
- чрезмерные физические нагрузки;
- нарушения процессов обмена веществ;
- такие сердечные патологии, как пороки, ишемическая болезнь, миокардиты, гипертония и другие состояния;
- нарушения работы и болезни щитовидной железы;
- инфекционные процессы и грибковые инфекции;
- состояния в период климакса;
- заболевания головного мозга.
Идиопатической аритмией называют состояние, когда после комплексного обследования пациента причины остаются неустановленными.
Классификация
В зависимости от частоты сердечных сокращений выделяют следующие виды аритмии:
- Синусовая тахикардия . Ведущим в образовании электрических импульсов в миокарде является синусовый узел. При синусовой тахикардии частота сердечных сокращений превышает 90 ударов в минуту. Она ощущается человеком как сердцебиение.
- Синусовая аритмия . Это неправильное чередование сердечных сокращений. Такой вид аритмии обычно встречается у детей и подростков. Она может быть функциональной и связанной с дыханием. При вдохе сокращения сердца учащаются, а при выдохе становятся реже.
- Синусовая брадикардия . Она характеризуется уменьшением частоты сердечных сокращений до 55 ударов в минуту и менее. Она может наблюдаться у здоровых, физически тренированных лиц в покое, во сне.
- Пароксизмальная мерцательная аритмия . В данном случае говорят о сильно учащенном сердцебиении с правильным ритмом. Частота сокращений во время приступа достигает 240 ударов в минуту, вызывает предобморочное состояние, повышение потоотделения, бледность и слабость. Причина такого состояния кроется в появлении дополнительных импульсов в предсердиях, в результате чего сильно сокращаются периоды отдыха мышцы сердца.
- Пароксизмальная тахикардия . Это правильный, но частый ритм работы сердца. Частота сердечных сокращений при этом колеблется от 140 до 240 ударов в минуту. Она начинается и исчезает внезапно.
- Экстрасистолия . Это преждевременное (внеочередное) сокращение сердечной мышцы. Ощущения при этом виде аритмий могут быть как усиленный толчок в области сердца или как замирание.
В зависимости от тяжести течения и выраженности симптомов аритмии сердца, определяется схема лечения.

В случае аритмии сердца симптомы могут быть самыми различными и определяются частотой и ритмом сердечных сокращений, их влиянием на внутрисердечную, церебральную, почечную гемодинамику, а также функцию миокарда левого желудочка.
Основными признаками аритмии служат сердцебиение или ощущение перебоев, замирания при работе сердца. Течение аритмий может сопровождаться удушьем, стенокардией, головокружением, слабостью, обмороками, развитием кардиогенного шока.
Симптоматика в зависимости от формы аритмии:
- Ощущения частого, нерегулярного сердцебиения отмечается при мерцательной аритмии.
- Замирание сердечной деятельности и дискомфорт в области сердца – с синусовой аритмией.
- При экстрасистолии пациенты жалуются на ощущения замирания, толчка и перебоев в работе сердца.
- Ощущения сердцебиения обычно связаны с синусовой тахикардией.
- Пароксизмальная тахикардия характеризуется внезапно развивающимися и прекращающимися приступами сердцебиения до 140-220 уд. в мин.
- Приступы головокружения и обмороков – с синусовой брадикардией или синдромом слабости синусового узла.
Встречаются, так называемые, «немые» аритмии, не проявляющие себя клинически. Они обычно выявляются при физикальном осмотре или электрокардиографии.
Прогноз беременности и предстоящих родов зависит от того, как сердце женщины реагирует на ожидаемые события. Однако, нельзя забывать, что сама беременность, являясь не совсем обычным состоянием, способна вызвать нарушение ритма и дать аритмию. Например, появление экстрасистолии или пароксизмальной тахикардии при беременности, как правило, не указывает на органические поражения миокарда, и возникают приблизительно у 19-20% беременных. А если еще ко всему этому присоединиться поздний токсикоз, то от сердца и ждать другого не приходится, аритмии усилятся.
Не представляет особой опасности для здоровья женщины такой вид аритмии, как полная или неполная атриовентрикулярная блокада. Кроме того, беременность способствует учащению желудочкового ритма, поэтому меры принимаются лишь в случаях падения пульса до 35 и ниже ударов в минуту (родовспоможение – наложение акушерских щипцов).
А вот при органической сердечной патологии к женщинам относятся с повышенным вниманием, поскольку появление мерцательной аритмии в подобной ситуации является противопоказанием к сохранению беременности. К тому же, выбор способа родоразрешения до срока тоже требует особой осторожности. Кажется такое щадящее, в иных случаях, кесарево сечение у таких больных может грозить тромбоэмболией в системе легочной артерии (ТЭЛА).
Конечно, никто никому не может запретить беременность, поэтому женщины с сердечной патологией осознанно идут на риск, движимые заветным желанием – стать матерью. Но коль уже случилась беременность, то предписания и рекомендации врача нужно выполнять неукоснительно: соблюдать режим труда и отдыха, принимать необходимые медикаменты и госпитализироваться при необходимости под наблюдение медиков.
Диагностика
При обнаружении признаков аритмии врач назначит полное обследование сердца и сосудов для выявления ее причины. Первичными методами диагностики являются прослушивание сердца и ЭКГ.
В случае, если патология не имеет постоянного характера, используют холтеровский мониторинг – круглосуточное регистрирование ритмов биения сердца при помощи специальных датчиков (выполняется в стационаре). В некоторых случаях пассивных исследований недостаточно. Тогда врачи индуцируют аритмию искусственными способами. Для этого разработано несколько стандартных тестов. Вот они:
- физическая нагрузка;
- картирование;
- электрофизиологическое исследование;
- тест с применением наклонного стола.
В случае диагностированной аритмии сердца выбор тактики лечения осуществляется с учетом причины, вида нарушения сердечного ритма и общего состояния пациента. Иногда для восстановления нормальной работы сердца достаточно провести врачебную коррекцию основного заболевания. В других случаях больному может потребоваться медикаментозное или хирургическое лечение, которое в обязательном порядке должно проводиться под систематическим контролем ЭКГ.
| 1 | II | III | IV | V |
| Стимулируемая | Воспринимающая | Ответ на событие | Изменение частоты | Многокамерная стимуляция |
| А – предсердие V – желудочек D – обе камеры | А – предсердие V – желудочек D – обе камеры | 0 – нет 1 – ингибирует водитель ритма T- стимулирует водитель ритма для возбуждения желудочков D – обе камеры: стимулы, воспринимаемые в желудочке, ингибирует; усиливает стимулы, воспринимаемые в предсердии | 0 – непрограммируемый R – с возможностью изменения ЧСС | 0 – нет А – предсердие V – желудочек D – обе камеры |
- Первый – мембраностабилизирующие средства, которые показывают высокие клинические результаты при проявлении аритмии в желудочковых и предсердных зонах.
- 1а) Удлиняют время потенциала действия, умеренно тормозят возможности импульсного прохода. К таким лекарственным средствам относятся: хинидин, прокаинамид, ритмилен, аймалин, дизопирамид, кинилентин, норпэйс, новокаинамид, гилуритмал.
- 1в) Сокращают время потенциала действия, не оказывают никакого влияния на возможности импульсного прохода. К таким лекарственным средствам относятся: фенитоин, токаинид, ксилокаин, дифенилгидантоин, лидокаин, катен, лигном, мексилетин, мекситил, тримекаин, ксикаин.
- 1с) Существенно тормозится процесс проведения импульса. На потенциал действия не оказывается никакого влияния. К таким лекарственным средствам относятся: энкаинид, этмозин, пропанорм, боннекор, флекаинид, ритмонорм, аллапинин, морицизин, этацизин, пропафенон.
- Вторая категория – блокаторы бета-адренорецепторов, которые работают как торможение прохождения через предсердно-желудочковый узел. Препараты данного подкласса назначаются при диагностировании патологии, связанной с мерцательной аритмией или синусовой тахикардией. Лекарственные средства, представляющие данный подкласс:
- Избирательного действия: ацебуталол, бимопролол, беталок, небиволол, метопролол, тенормин, вазокардин, эсмолол, атенолол, спесикор.
- Системного влияния: анаприлин, пропранолол, пиндолол, обзидан.
- Третья категория – блокаторы калиевых каналов – преимущественно назначаются в случае диагностирования желудочковой или предсердной и аритмии. Представители данной категории: бретилий, нибентан, ибутилид, дронедарон, кордарон, тедисамил, соталол, амиодарон.
- Четвертая категория – блокаторы медленных кальциевых каналов – тормозят проходимость предсердно-желудочкового участка. Назначаются в протокол лечения при сбое ритма в предсердно-желудочковом узле. К препаратам данного класса относят: финоптин, дилзем, лекоптин, изоптин, кардил, верапамил, дилтиазем, кордиум, бепридил, прокорум, галлопамил, дильрен.
- Не классифицируемые антиаритмические препараты:
- Лекарства первичного действия: магнерот, сердечные гликозиды, ивабрадин, аденозинатрифосфат (АТФ), алиндин, аденозин, дигоксин, аспаркам, магне В6, строфантин, панангин.
- Лекарства вторичного действия: каптоприл, аторвастатин, эналаприл, омакор, статины.
Народные средства от тахикардии и аритмии
Такие заболевания, как тахикардия и аритмия, часто путают между собой. Второе понятие более широкое и включает любые нарушения темпа и ритма сокращений сердечной мышцы. Самой опасной является мерцательная аритмия. Частота пульса при ней достигает очень высоких значений – до 100-150 ударов в минуту. Провоцирующими развитие аритмии заболеваниями являются атеросклероз, ишемия или порок сердца. Причиной могут быть и нервные напряжения. Тахикардия является разновидностью аритмии наравне с другими заболеваниями:
- брадикардия – снижение количества сердечных сокращений до значения в 40-60 единиц;
- блокада – нарушение сократимости сердечной мышцы;
- экстрасистолия – внеочередные сокращения сердечной мышцы или ее частей.

Использование тех или иных средств от тахикардии и аритмии зависит от причины, которая вызвала нарушение. Ее сможет определить только врач. Он же часто советует некоторые народные средства, которые помогают наряду с медикаментозными препаратами. Способы, как лечить аритмию сердца в домашних условиях, основаны не только на целебных травах. Они дополнительно включают некоторые правила относительно пищи и режима дня. К ним же добавляют витаминные народные средства от аритмии сердца.
Спаржа активно борется с сердечными патологиями. Столовая ложка этого ингредиента измельчается и заливается стаканом кипятка. Затем кипятиться в течение 2-х минут. Полученный отвар сдабривается двумя чайными ложками сухой спаржи и настаивается в теплом месте на протяжении 2-х часов. Принимать средство можно 3 раза в сутки, за 30 минут до приема пищи по 2 столовые ложки. Курс лечения составляет 4 недели.
Можно измельчить головку репчатого лука и добавить в него натертое яблоко. Лук также предварительно измельчается. Все это перемешивается и употребляется 2 раза в день. Длительность лечения не превышает месяц.
На сегодняшний день, людей страдающих проблемами сердечнососудистой системы не так мало. Причем возраст недуга значительно помолодел. Сердце выполняет важнейшую роль в организме человека. Его необходимо постоянно поддерживать.
Сейчас медицина уверенно шагнула вперед. Особенно в лечение заболеваний сердечнососудистой системы. Но, большую популярность получила и нетрадиционная медицина, в том числе лечение пиявками. Этот метод называется гирудотерапия. Данному способу уделяется особое внимание. Используют его при болезнях сердца, ишемической болезни и инфаркте миокарда. Издавна известно о лечебных свойствах пиявок.
Самым основным компонентом секрета пиявок является гирудин. Его можно назвать одним из самых мощнейших. Он не только устраняет заболевания, но и предупреждает их развитие. Пиявка аккуратно прокусывает кожу человека в особых точках. Она вводит роль живого шприца. Ведь через прокусывание пиявка насыщает организм полезными компонентами.
В состав пиявочного секрета входит и гиалуронидаз. Он значительно увеличивает проницаемость сосудов. Благодаря этому снимаются отеки, воспаления, боли уходят, давление стабилизируется. Необходимо отметить тот факт, что пиявка средство одноразовое. Ведь несмотря на свою эффективность, есть риск заражения СПИДом.
