Оглавление
- 1 Хроническая сердечная недостаточность (ХСН): классификация, симптомы и лечение
- 2 Признаки
- 3 Хроническая сердечная недостаточность жалобы пациента
- 4 Питание и режим дня при сердечной недостаточности.
- 5 Жалобы при острой сердечной недостаточности
- 6 Классификация и стадии развития сердечной недостаточности
- 7 Кардиогенный шок
- 8 Что выявляется врачом при обследовании больного с отеком легких
- 9 Диагностика ХСН
- 10 Осложнения сердечной недостаточности
- 11 Профилактика и прогноз
- 12 Сердечная астма
- 13 Обобщение данных
Хроническая сердечная недостаточность (ХСН): классификация, симптомы и лечение
По скорости развития выделяют две формы:
- Острая сердечная недостаточность – развивается очень быстро (от нескольких минут до нескольких часов). Проявляется в виде отека легких, сердечной астмы и кардиогенного шока. Основными причинами острой сердечной недостаточности являются инфаркт миокарда, разрыв стенок левого желудочка, острая недостаточность аортального и митрального клапанов;
- Хроническая сердечная недостаточность – формирование патологии идет постепенно и развивается в течении недель, месяцев или даже лет). Причинами хронической сердечной недостаточности могут служить такие заболевания, как пороки сердца, артериальная гипертензия, хроническая дыхательная недостаточность, продолжительная анемия. На сегодняшний день существует две классификации хронической сердечной недостаточности. Первая классификация была предложена еще в 1935 году. По этой классификации хроническая сердечная недостаточность делится на три стадии. Первая стадия характеризуется практически бессимптомным течением, а пациенты с третьей стадией будут иметь тяжелые нарушения в работе сердечно-сосудистой системы. Наибольшую популярность сегодня приобрела классификация, предложенная американскими врачами кардиологами.

Выделяют четыре класса:
- 1 класс. У больного появляется одышка при подъеме по лестнице на уровень третьего этажа и выше. Физическая активность человека остается в норме;
- 2 класс. Одышка проявляется при подъеме на первые этаж и при быстрой ходьбе. Наблюдается небольшое снижение физической активности. При обычно нагрузке начинают появляться симптомы сердечной недостаточности;
- 3 класс. Проявление сердечной недостаточности видно наблюдается при малых нагрузках и даже при ходьбе. В спокойном состоянии симптомы сердечной недостаточности пропадают;
- 4 класс. Симптомы сердечной недостаточности выявляются в покое, а небольшое увеличение нагрузки ведет к серьезным нарушениям работы сердечно-сосудистой системы.
Хроническая сердечная недостаточность является на сегодняшний день одним из самых частых осложнений, связанных с проблемами в работе сердечно-сосудистой системы.
По локализации поражения различают три типа:
- Левожелудочковая сердечная недостаточность – возникает в результате перегрузки левого желудочка или из-за снижения сократительной функции миокарда. Причиной перегрузки может служить, например, сужение аорты. Снижение сократительной функции возникает, например, в результате инфаркта миокарда, который приводит к снижению количества крови, выбрасываемого в большой круг кровообращения и застою крови в малом круге;
- Правожелудочковая сердечная недостаточность. При данном типе наблюдаются противоположные процессы – застой крови в большом круге кровообращения и уменьшение количества подаваемой крови в малый круг кровообращения. Правожелудочковая сердечная недостаточность возникает в результате перегрузки правого желудочка, которая может возникнуть, например, при легочной гипертензии. Дистрофическая форма правожелудочковой сердечной недостаточности является конечной стадией заболевания. У больного наблюдаются отеки, истощение организма – кахексия, изменения кожи (становиться дряблой, утончается и появляется блеск);
- Смешанная сердечная недостаточность – возникает, в том случае, когда наблюдается перегрузка как правого, так и левого желудочков.
По происхождению сердечной недостаточности выделяют следующие формы:
- Миокардиальная сердечная недостаточность. Данная форма сердечной недостаточности появляется в результате непосредственного поражения стенок сердца. Данная форма связана с нарушением энергетического обмена сердечной мышцы. Миокардиальная сердечная недостаточность приводит к нарушению, как систолы (сокращения), так и диастолы (расслабления) сердца;
- Перегрузочная сердечная недостаточность – возникает в результате чрезмерной нагрузки на сердце. Данная форма может развиться при пороках сердца и таких заболеваниях, которые связаны с нарушением нормального тока крови;
- Комбинированная сердечная недостаточность – объединяет как повреждение миокарда, так и повышенную нагрузку на сердце.
Хроническая сердечная недостаточность (ХСН) характеризуется несоответствием между возможностями сердца и потребностью организма в кислороде. Вначале недостаточная функция сердца проявляется лишь при нагрузке, а затем и в покое. Хроническая сердечная недостаточность характеризуется комплексом характерных симптомов (одышка, снижение физической активности, отеки), часто сопровождается задержкой жидкости в организме.
Классификация
В нашей стране была принята классификация ХСН по Н.Д. Стражеско и В.Х. Василенко. Она предполагает условное разделение ее на три стадии.I стадия – начальная (латентная, скрытая). Неполноценность работы сердца проявляется лишь при нагрузке.II стадия – нарушение гемодинамики проявляется и в покое. При стадии II А гемодинамика нарушена умеренно, страдает в основном или правый, или левый отделы сердца.
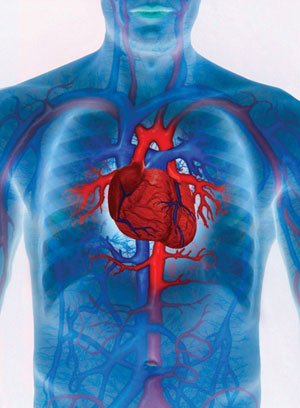
При стадии II Б нарушено кровообращение в обоих кругах, отмечаются выраженные патологические изменения в работе сердца.III стадия – терминальная (конечная). Тяжелая недостаточность кровообращения сопровождается выраженным изменением обмена веществ, поражением структуры внутренних органов и нарушением их функций.
В настоящее время принята классификация тяжести ХСН в соответствии с переносимостью нагрузок. Выделяют 4 функциональных класса (ФК) ХСН. При I ФК пациент хорошо переносит обычную физическую активность. Значительная физическая нагрузка может сопровождаться одышкой или утомляемостью. При ХСН II ФК обычная физическая активность умеренно ограничена, при III ФК отмечается значительное ограничение привычной активности из-за одышки и других симптомов.
IV ФК сопровождается невозможностью выполнить физическую нагрузку без жалоб, симптомы появляются и в покое.Функциональные классы ХСН могут изменяться в зависимости от лечения. Полной корреляции между функциональными классами и стадиями по Стражеско-Василенко нет.Дополнительно выделяют систолическую и диастолическую ХСН (преимущественное нарушение сократимости или расслабления миокарда). Иногда выделяют право- и левожелудочковую недостаточность в зависимости от наиболее пораженного отдела сердца.
Симптомы
Согласно классификации по В. Х. Василенко, Н. Д. Стражеско, Г. Ф. Ланга в развитии хронической сердечной недостаточности выделяют три стадии:
- I ст. (HI) начальная, или скрытая недостаточность, которая проявляется в виде одышки и сердцебиения только при значительной физической нагрузке, ранее не вызывавшей её. В покое гемодинамика и функции органов не нарушены, трудоспособность несколько понижена.
- II стадия — выраженная, длительная недостаточность кровообращения, нарушение гемодинамики (застой в малом круге кровообращения) при незначительной физической нагрузке, иногда в покое. В этой стадии выделяют 2 периода : период А и период Б.
- Н IIА стадия — одышка и сердцебиение при умеренной физической нагрузке. Нерезкий цианоз. Как правило, недостаточность кровообращения преимущественно по малому кругу кровообращения: периодический сухой кашель, иногда кровохарканье, проявления застоя в лёгких (крепитация и незвучные влажные хрипы в нижних отделах), сердцебиение, перебои в области сердца. В этой стадии наблюдаются начальные проявления застоя и в большом круге кровообращения (небольшие отеки на стопах и голени, незначительное увеличение печени). К утру эти явления уменьшаются. Резко снижается трудоспособность.
- Н IIБ стадия – одышка в покое. Вся объективная симптоматика сердечной недостаточности резко усиливается: выраженный цианоз, застойные изменения в лёгких, длительные ноющие боли, перебои в области сердца, сердцебиение; присоединяются признаки недостаточности кровообращения по большому кругу кровообращения, постоянные отеки нижних конечностей и туловища, увеличенная плотная печень (кардиальный цирроз печени), гидроторакс, асцит, тяжёлая олигурия. Больные нетрудоспособны.
- III стадия (Н III) — конечная, дистрофическая стадия недостаточности Кроме нарушения гемодинамики, развиваются морфологически необратимые изменения в органах (диффузный пневмосклероз, цирроз печени, застойная почка и др.). Нарушается обмен веществ, развивается истощение больных. Лечение неэффективно.
В зависимости от фазы нарушения сердечной деятельности выделяют:
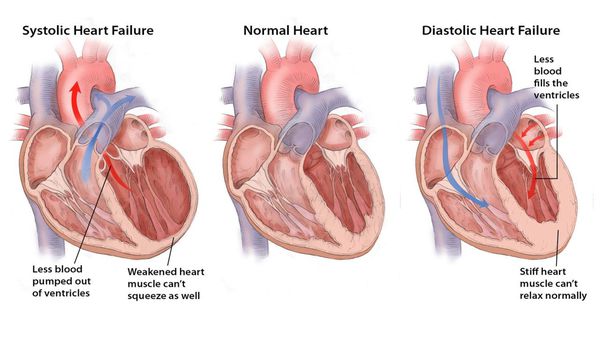
- Систолическую сердечную недостаточность (связана с нарушением систолы – периода сокращения желудочков сердца);
- Диастолическую сердечную недостаточность (связана с нарушением диастолы – периода расслабления желудочков сердца);
- Смешанную сердечную недостаточность (связана с нарушением и систолы, и диастолы).

В зависимости от зоны преимущественного застоя крови выделяют:
- Правожелудочковую сердечную недостаточность (с застоем крови в малом круге кровообращения, то есть в сосудах легких);
- Левожелудочковую сердечную недостаточность (с застоем крови в большом круге кровообращения, то есть в сосудах всех органов, кроме легких);
- Бивентрикулярную (двухжелудочковую) сердечную недостаточность (с застоем крови в обоих кругах кровообращения).
В зависимости от результатов физикального исследования определяются классы по шкале Killip:
- I (нет признаков СН);
- II (слабо выраженная СН, мало хрипов);
- III (более выраженная СН, больше хрипов);
- IV (кардиогенный шок, систолическое артериальное давление ниже 90 мм рт. ст).
Смертность у людей с хронической сердечной недостаточностью в 4-8 раз выше, чем у их сверстников. Без правильного и своевременного лечения в стадии декомпенсации выживаемость на протяжении года составляет 50%, что сравнимо с некоторыми онкологическими заболеваниями.
Современная классификация хронической сердечной недостаточности объединяет модифицированную классификацию Российской кардиологический школы по стадиям, которые могут только ухудшаться (В. Х. Василенко, М. Д. Стражеско, 1935 г.), и международную классификацию по функциональным классам, которые определяются способностью больного переносить физическую нагрузку (тест с 6-ти минутной ходьбой) и могут ухудшаться или улучшаться (Нью-Йоркская классификация кардиологов).[2]
Классификация ХСН Российского общества специалистов по сердечной недостаточности (2002 г.)
| ФК | ФК ХСН (могут изменяться на фоне лечения) | НК | Стадии ХСН (не меняются на фоне лечения) |
|---|---|---|---|
| 1ФК | Ограничений физической активности нет; повышенная нагрузка сопровождается одышкой и/или медленным восстановлением | 1 ст | Скрытая сердечная недостаточность |
| 11ФК | Незначительное ограничение физической активности: утомляемость, одышка, сердцебиение | 11а ст | Умеренно выраженные нарушения гемодинамики в одном из кругов кровообращения |
| 111ФК | Заметное ограничение физической активности: по сравнению с привычными нагрузками сопровождается симптомами | 11б ст | Выраженные нарушения гемодинамики в обоих кругах кровообращения |
| 1У ФК | Симптомы СН присутствуют в покое и усиливаются при минимальной физической активности | 111 ст | Выраженные нарушения гемодинамики и необратимые структурные изменения в органах-мишенях. Финальная стадия поражения сердца и других органов |
Признаки
В качестве основных признаков заболевания можно выделить такую симптоматику:
- Частые одышки – состояния, когда возникает впечатление нехватки воздуха, поэтому оно становится учащенным и не очень глубоким;
- Повышенная утомляемость, которая характеризуется быстротой потери сил при совершении того или иного процесса;
- Возрастание количества ударов сердца за минуту;
- Периферические отеки, которые указывают на плохой вывод жидкости из организма, начинают появляться с пяток, а потом переходят все выше к пояснице, где и останавливаются;
- Кашель – из самого начала одежды он сухой при этом заболевании, а потом начинает выделяться мокрота.
Хроническая сердечная недостаточность обычно развивается медленно, многие люди считают ее проявлением старения своего организма. В таких случаях больные нередко до последнего момента тянут с обращением к врачу-кардиологу. Конечно же, это затрудняет и удлиняет процесс лечения.
В основе любой формы синдрома сердечной недостаточности лежит невозможность адекватного обеспечения миокарда кислородом, необходимым ему для нормального функционирования.Причины развития такой ситуации очень многообразны. В результате их воздействия происходит ряд изменений в сердечно-сосудистой системе, характерных для недостаточности ее функционирования. К таким признакам относят:
- увеличение полостей сердца;
- снижение фракции выброса (способность миокарда выталкивать кровь в сосуды);
- появление признаков легочной гипертензии (свидетельствует о патологии в малом круге кровообращения).
Эти нарушения наблюдаются как при компенсации хронической сердечной недостаточности, так и при остром ее течении. От степени выраженности перечисленных изменений зависят симптомы патологии.
Хроническая сердечная недостаточность жалобы пациента
Симптомы
Сердце человека состоит из четырех камер, из которых самым развитым является левый желудочек. Толщина мышечной стенки в нем в норме достигает 1 см, благодаря его работе кровоснабжаются все внутренние органы. Поэтому левожелудочковая сердечная недостаточность – самое частое проявление нарушенной работы миокарда. Вследствие снижения сократительной способности мышечной ткани в основном страдает насосная функция.
При этом происходит застой крови сначала в сосудах большого круга кровообращения, а затем и в малом (легочном) круге. В результате сердечной недостаточности возникает гипоксия (уменьшение доставки кислорода), снижение обменных процессов в клетках и синтез токсичных веществ (кислот, активных радикалов).
Причины

Причинами сердечной недостаточности могут быть различные заболевания самого миокарда, изменения работы клапанов или повышенное давление:
- Инфаркт занимает ведущее положение среди причин снижения насосной функции. При этом часть сердца просто выключается из работы.
- Аритмии, при которых мышечные волокна хаотически сокращаются. Из-за этого фракция изгнания значительно уменьшается.
- Миокардит – воспалительное поражение мышечной ткани, приводит к поражению некоторых отделов сердца.
- Кардиомиопатии различного происхождения (наследственные, алкогольные) вызывают расширение полостей сердца и застой крови.
- Поражение клапанного аппарата может быть врожденным и приобретенным (атеросклеротическое, ревматическое). При стенозе (сужении отверстия) существует серьезное препятствие току крови, несмотря на нормальное сокращение желудочка. При недостаточности клапана (неполном смыкании створок) большая часть крови возвращается обратно в левый желудочек, а в системный кровоток попадет лишь небольшое количество.
Симптомы
Клинические формы нарушения работы левого желудочка могут быть острыми и хроническими.
Дыхательные нарушения возникают вследствие набухания стенки бронхов и последующим поступлением жидкой части крови в полость альвеолы. Легкие постепенно наполняются изнутри водой. Процесс сопровождается выраженной одышкой, усиливающейся в горизонтальном положении, пенистой розовой мокротой, кашлем. Состояние это требует неотложной помощи врача, так как приводит к гибели 20% пациентов в первые сутки.
- Болезни сердечных клапанов – приводят к поступлению излишнего количества крови в желудочки и их гемодинамической перегрузке.
- Артериальная гипертензия (гипертоническая болезнь) – нарушается отток крови из сердца, увеличивается объем крови, находящийся в нем. Работа в усиленном режиме приводит к переутомлению сердца и растяжению его камер.
- Стеноз устья аорты – сужение просвета аорты приводит к тому, что кровь скапливается в левом желудочке. Давление в нем повышается, желудочек растягивается, его миокард ослабляется.
- Дилатационная кардиомиопатия – заболевание сердца, характеризующееся растяжением сердечной стенки без ее утолщения. При этом выброс крови из сердца в артерии уменьшается наполовину.
- Миокардиты – воспаления сердечной мышцы. Они сопровождаются нарушением проводимости и сократимости сердца, а также растяжением его стенок.
- Ишемическая болезнь сердца, перенесенный инфаркт миокарда – данные заболевания приводят к нарушению снабжения миокарда кровью.
- Тахиаритмии – нарушается наполнение сердца кровью во время диастолы.
- Гипертрофическая кардиомиопатия – происходит утолщение стенок желудочков, уменьшается их внутренний объем.
- Перикардиты – воспаления перикарда создают механические препятствия для заполнения предсердий и желудочков.
- Базедова болезнь – в крови содержится большое количество гормонов щитовидной железы, которые оказывают токсическое действие на сердце.
Данные заболевания ослабляют сердце и приводят к тому, что включаются механизмы компенсации, которые направлены на восстановления нормального кровообращения. На время кровообращение улучшается, но скоро резервные возможности заканчиваются и симптомы сердечной недостаточности проявляются с новой силой.
Нарушения в работе сердца:
- Осложнение хронической сердечной недостаточности при сильных психоэмоциональных и физических нагрузках.
- Тромбоэмболия легочной артерии (ее мелких ветвей). Повышение давления в легочных сосудах приводит к чрезмерной нагрузке на правый желудочек.
- Гипертонический криз. Резкое повышение давления приводит к спазму мелких артерий, питающих сердце – развивается ишемия. Одновременно количество сердечных сокращений резко увеличивается и возникает перегрузка сердца.
- Острые нарушения сердечного ритма – ускоренное сердцебиение вызывает перегрузку сердца.
- Острое нарушение движения крови внутри сердца может быть вызвано повреждением клапана, разрывом хорды, сдерживающей створки клапана, перфорацией створок клапана, инфарктом межжелудочковой перегородки, отрывом сосочковой мышцы, отвечающей за работу клапана.
- Острые тяжелые миокардиты – воспаление миокарда приводит к тому, что насосная функция резко снижается, нарушается сердечный ритм и проводимость.
- Тампонада сердца – скопление жидкости между сердцем и околосердечной сумкой. При этом полости сердца сдавливаются, и оно не может полноценно сокращаться.
- Остро возникшая аритмия (тахикардия и брадикардия). Тяжелые нарушения ритма нарушают сократимость миокарда.
- Инфаркт миокарда – это острое нарушение кровообращения в сердце, которое приводит к гибели клеток миокарда.
- Расслоение аорты – нарушает отток крови из левого желудочка и деятельность сердца в целом.
Несердечные причины развития острой сердечной недостаточности:
- Тяжелый инсульт. Мозг осуществляет нейрогуморальную регуляцию деятельности сердца, при инсульте данные механизмы сбиваются.
- Злоупотребление алкоголем нарушает проводимость в миокарде и приводит к тяжелым нарушениям ритма – трепетанию предсердий.
- Приступ бронхиальной астмы нервное возбуждение и острая нехватка кислорода приводят к нарушениям ритма.
- Отравление бактериальными токсинами, которые оказывают токсическое действие на клетки сердца и угнетают его деятельность. Наиболее частые причины: пневмония, септицемия, сепсис.
- Неправильно подобранное лечение сердечных болезней или самостоятельное злоупотребление лекарственными средствами.
Факторы риска развития сердечной недостаточности:
- Одышка – это проявление кислородного голодания мозга. Она появляется при физической нагрузке, а в далеко зашедших случаях и в покое.
- Непереносимость физической нагрузки. Во время нагрузки организм нуждается в активном кровообращении, а сердце не в состоянии это обеспечить. Поэтому при нагрузке быстро возникает слабость, одышка, боль за грудиной.
- Цианоз. Кожа бледная с синеватым оттенком вследствие недостатка кислорода в крови. Цианоз наиболее выражен на кончиках пальцев, носа, мочках ушей.
- Отеки. В первую очередь возникают отеки ног. Они вызваны переполнением вен и выходом жидкости в межклеточное пространство. Позже жидкость скапливается в полостях: брюшной и плевральной.
- Застой крови в сосудах внутренних органов вызывает сбой в их работе:
- Органы пищеварения. Чувство пульсации в эпигастральной области, боль в желудке, тошнота, рвота, запоры.
- Печень. Быстрое увеличение и болезненность печени, связанны с застоем крови в органе. Печень увеличивается и растягивает капсулу. В движении и при прощупывании человек испытывает боль в правом подреберье. Постепенно в печени развивается соединительная ткань.
- Почки. Уменьшение количества выделяемой мочи, повышение ее плотности. В моче обнаруживаются цилиндры, белки, клетки крови.
- Центральная нервная система. Головокружение, эмоциональное возбуждение, нарушение сна, раздражительность, повышенная утомляемость.
Лечение ХСН процесс длительный. Он требует терпения и значительных финансовых затрат. Преимущественно, лечение проводят в домашних условиях. Однако часто возникает необходимость в госпитализации.
Цели терапии хронической сердечной недостаточности:
- минимизация проявлений болезни: одышки, отеков, утомляемости
- защита внутренних органов, которые страдают от недостаточного кровообращения
- снижение риска развития острой сердечной недостаточности
Хроническая сердечная недостаточность – самая частая причина госпитализации пожилых людей.
Показания к госпитализации:
- неэффективность амбулаторного лечения
- низкий сердечный выброс, при котором необходимо лечение инотропными препаратами
- выраженные отеки при которых необходимо внутримышечное введение мочегонных средств
- ухудшение состояния
- нарушения сердечного ритма
Лечение патологии медикаментами
Группа Препарат Механизм лечебного действия Как назначается Бета-адреноблокаторы Метопролол Устраняет боли в сердце и аритмию, снижает частоту сердечных сокращений, делает миокард менее восприимчивым к дефициту кислорода. Принимают внутрь по 50-200 мг в сутки за 2-3 приема. Коррекция дозы производится индивидуально. Бисопролол Оказывает противоишемическое действие и снижает артериальное давление. Уменьшает сердечный выброс и частоту сокращений сердца. Принимают внутрь по 0,005-0,01 г 1 раз в сутки во время завтрака. Сердечные гликозиды Дигоксин Устраняет фибрилляцию предсердий (несогласованное сокращение мышечных волокон). Оказывает сосудорасширяющее и мочегонное действие. В первый день по 1 таблетке 4-5 раз в сутки. В дальнейшем по 1-3 таблетки в день. Блокаторы рецепторов ангиотензина II Атаканд Расслабляет кровеносные сосуды и способствует снижению давления в капиллярах легких. Принимают 1 раз в сутки по 8 мг с едой. При необходимости доза может быть увеличена до 32 мг. Мочегонные средства – антагонисты альдостерона Спиронолактон Выводит из организма лишнюю воду, сохраняя калий и магний. По 100-200 мг 5 дней. При продолжительном приеме дозу снижают до 25 мг. Симпатомиметические средства Допамин Повышает тонус сердца, пульсовое давление. Расширяет сосуды, питающие сердце. Оказывает мочегонное действие. Используется только в стационаре, внутривенно капельно по 100-250 мкг/мин. Нитраты Нитроглицерин
Глицерил тринитратНазначают при левожелудочковой недостаточности. Расширяет коронарные сосуды, питающие миокард, перераспределяет кровоток в сердце в пользу пострадавших от ишемии участков. Улучшает обменные процессы в сердечной мышце. Раствор, капли, капсулы для рассасывания под языком.
В стационаре вводят внутривенно по 0,10 до 0,20 мкг/кг/мин.Питание и режим дня при сердечной недостаточности.
Лечение острой и хронической сердечной недостаточности проводят индивидуально. Подбор препаратов зависит от стадии болезни, выраженности симптомов, и особенностей поражения сердца. Самолечение может привести к ухудшению состояния и прогрессированию заболевания. Питание при сердечной недостаточности имеет свои особенности. Больным Рекомендована диета № 10, а при второй и третей степени нарушения кровообращения 10а.
Основные принципы лечебного питания при сердечной недостаточности:
- Нормы приема жидкости 600 мл – 1,5 л в сутки.
- При ожирении и избыточной массе тела ({amp}gt;25 кг/м²) необходимо ограничить калорийность питания 1900-2500 ккал. Исключают жирные, жареные блюда и кондитерские изделия с кремом.
- Жиры 50-70 г в день (25% растительные масла)
- Углеводы 300-400 г (80-90 г в виде сахара и других кондитерских изделий)
- Ограничение поваренной соли, которая вызывает задержку воды в организме, увеличение нагрузки на сердце и появление отеков. Норму соли снижают до 1-3 г в сутки. При тяжелой сердечной недостаточности соль полностью выключают.
- В рацион включают продукты богатые калием, дефицит которого приводит к дистрофии миокарда: курага, изюм, морская капуста.
- Ингредиенты, которые имеют щелочную реакцию, так как нарушение обмена веществ при СН приводит к ацидозу (закислению организма). Рекомендованы: молоко, хлеб из муки грубого помола, капуста, бананы, свекла.
- При патологической потере массы тела за счет жировой массы и мышц ({amp}gt;5 кг за 6 месяцев) рекомендовано калорийное питание 5 раз в день небольшими порциями. Так как переполнение желудка вызывает подъем диафрагмы и нарушение работы сердца.
- Пища должна быть калорийной, легкоусваимой, богатой витаминами и белками. В противном случае развивается стадия декомпенсации.
Блюда и продукты, которые запрещены при сердечной недостаточности:
- крепкие рыбные и мясные бульоны
- блюда из бобовых и грибов
- свежий хлеб, изделия из сдобного и слоеного теста, оладьи
- мясо жирных сортов: свинина, баранина, мясо гуся, утки, печень, почки, колбасные изделия
- жирные сорта рыбы, копченая, соленая и консервированная рыба, консервы
- жирные и соленые сыры
- щавель, редька, шпинат, соленые, маринованные и квашеные овощи.
- острые приправы: хрен, горчица
- животные и кулинарные жиры
- кофе, какао
- алкогольные напитки
Физическая активность при сердечной недостаточности:
При острой сердечной недостаточности показан покой. Причем если больной будет находиться в лежачем положении, то состояние может ухудшиться – усилится отек легких. Поэтому желательно находиться в полу сидячем положении с опущенными ногами.
При хронической сердечной недостаточности покой противопоказан. Отсутствие движения усиливает застойные явления в большом и малом круге кровообращения.
Примерный список упражнений:
- Лежа на спине. Руки вытянуты вдоль тела. На вдохе руки поднимают, на выдохе опускают.
- Лежа на спине. Упражнение «велосипед». Лежа на спине, выполняют имитацию езды на велосипеде.
- Перейти в сидячее положение из лежачего.
- Сидя на стуле. Руки согнуты в локтевых суставах, кисти к плечам. Вращение локтями по 5-6 раз в каждую сторону.
- Сидя на стуле. На вдохе – руки вверх, туловище наклонить к коленям. На выдохе – вернуться в исходное положение.
- Стоя, в руках гимнастическая палка. На вдохе – поднять палку и повернуть туловище в сторону. На выдохе – вернуться в исходное положение.
- Ходьба на месте. Постепенно переходят на ходьбу на носках.
Все упражнения повторяют 4-6 раз. Если во время Лечебной физкультуры возникает головокружение, одышка и боль за грудиной, то необходимо прекратить занятия. Если же при выполнении упражнений пульс ускоряется на 25-30 ударов, а через 2 минуты возвращается в норму, то занятия оказывают положительное влияние. Постепенно нагрузку необходимо увеличивать, расширяя список упражнений.
Противопоказания к физической активности:
- активный миокардит
- сужение клапанов сердца
- тяжелые нарушения сердечного ритма
- приступы стенокардии у больных со снижением выброса крови
Клиника ХСН
Хроническая сердечная недостаточность — синдром, который выражается в снижении систолической и диастолической функции сердца и хронической гиперактивации нейрогормональных систем. Возникает в результате различных сердечно-сосудистых заболеваний.
Сегодня в мире отмечается значительное число людей с хронической сердечной недостаточностью. Из тех, кто обращается в поликлинику, пациентов с этим диагнозом всего 1-2%, однако в старших возрастных группах встречаемость заболевания повышается до 10%. Почти каждый второй больной (49%) с заболеванием в стадии декомпенсации подлежит госпитализации в кардиологическое отделение стационара.[1] Благодаря успехам в развитии кардиологии выявление сердечной недостаточности среди населения повысилось настолько, что выглядит как настоящая эпидемия. Если своевременно лечить инфаркты и прочие заболевания, можно значительно увеличить продолжительность жизни пациентов.
Хроническая сердечная недостаточность возникает в основном из-за атеросклероза, ишемической болезни сердца, гипертонии. Сахарный диабет часто приводит к хронической сердечной недостаточности у людей старшего возраста. В России к заболеванию приводит также хроническая обструктивная болезнь легких (13%) и острое нарушение мозгового кровообращения в анамнезе (10,3%).[6] Многие другие заболевания сердечно-сосудистой системы, которые приводят к хронической сердечной недостаточности (порок сердца, кардиомиопатия, миокардит, нарушение сердечного ритма) в общем числе составляют не более 5%, так как успешно лечатся.[2] В случае отказа от своевременно предложенного хирургического лечения могут быть необратимые последствия для жизни и здоровья.
В России хроническая сердечная недостаточность чаще регистрируется у женской части населения, а во всем мире ее зачастую можно встретить у мужчин. Возможно, это объясняется более пристальным вниманием женщин к вопросам своего здоровья.
Формы дисфункции левого желудочка при хронической сердечной недостаточности:
- Хроническая сердечная недостаточность с нарушением систолической функции — когда фракция выброса левого желудочка снижается в 75% случаев.
- Хроническая сердечная недостаточность с нарушением диастолической функции — фракция выброса левого желудочка не снижена, а определяется нарушение его наполнения, вследствие чего повышается давление в легочных венах у 25% больных.
Жалобы при острой сердечной недостаточности
Сердечная недостаточность может проявляться разными симптомами в зависимости от того, какой отдел сердца больше поражен. Могут возникать одышка, аритмии, головокружение, потемнение в глазах, обмороки, набухание шейных вен, бледность кожи, отеки ног и боли в ногах, увеличение печени, асцит (свободная жидкость в брюшной полости).
Симптомы сердечной недостаточности зависят от того, какая сторона сердца, правая, левая или обе, функционирует неэффективно. Если плохо работает правая сторона сердца, кровь переполняет периферические вены и в результате просачивается в ткани ног и брюшной полости, включая печень. Это вызывает отеки и увеличение печени.
Если поражена левая сторона, то кровь переполняет сосуды малого круга кровообращения и сердца и частично переходит в легкие. Учащенное дыхание, кашель, частый сердечный ритм, голубоватый или бледный цвет кожи характерны для этого случая сердечной недостаточности. Симптомы могут быть различной степени тяжести, возможен смертельный исход.
Отеки являются одним из первых симптомов правожелудочковой сердечной недостаточности. Вначале больных беспокоят незначительные отеки, обычно затрагивающие стопы и голени. Отеки равномерно поражают обе ноги. Отеки возникают ближе к вечеру и проходят к утру. С развитием недостаточности отеки становятся плотными и полностью к утру уже не проходят.
Затем жидкость накапливается в брюшной полости (асцит). При развитии анасарки больной обычно сидит, так как в положении лежа отмечается резкая нехватка воздуха. Развивается гепатомегалия – увеличение печени в размерах за счет переполнения ее венозной сети жидкой частью крови. Больные с увеличенной в размерах печенью нередко отмечают дискомфорт (неприятные ощущения, тяжесть) и боли в правом подреберье.
Быстрая утомляемость является признаком, характерным как для право-, так и для левожелудочковой недостаточности. Поначалу больные отмечают нехватку сил при выполнении ранее хорошо переносимой физической нагрузки. Со временем продолжительность периодов физической активности уменьшается, а пауз для отдыха – увеличивается.
Одышка является основным и нередко первым симптомом хронической левожелудочковой недостаточности. Во время одышки больные дышат чаще, чем обычно, как бы пытаясь наполнить свои легкие максимальным объемом кислорода. Поначалу больные отмечают одышку лишь при выполнении интенсивной физической нагрузки (бег, быстрый подъем по лестнице и т.д.).
Приступообразный кашель, возникающий преимущественно после выполнения интенсивной нагрузки, больными нередко воспринимается как проявление хронических заболеваний легких, например, бронхита. Поэтому при опросе врача больные, особенно курильщики, не всегда жалуются на кашель, считая, что он не имеет отношения к заболеванию сердца.
Учащенное сердцебиение (синусовая тахикардия) воспринимается больными как ощущение «трепыхания» в грудной клетке, которое возникает при какой-либо двигательной активности и исчезает через некоторое время по ее завершению. Нередко больные привыкают к учащенному сердцебиению, не фиксируя на нем своего внимания.
Самыми распространенными при назначении медикаментозного лечения, являются ингибиторы АПФ. Действуют они следующим образом. Расширяют периферические сосуды и послабляют действие симпатоадреналовой системы, что приводит к улучшению обменных процессов в клетках и уменьшению растяжения миокарда.
Гликозиды. При постоянном приеме этих препаратов нормализуется содержание кальция и калия в тканях сердца, это провоцирует возбудимость миоцитов, что способствует облегчению сократительных действий органа. Принимать их следует строго назначенной дозировке, поскольку даже незначительное ее повышение может стать следствием нежелательных последствий.
При нарушении работы правого желудочка назначаются диуретики. Говоря доступным языком – мочегонные средства. Они способствуют избавлению от скопившейся лишней жидкости и солей. Благодаря этому отеки стают меньше. В комплексе с этими таблетками назначают курс препаратов содержащих калий, поскольку диуретики вместе с излишками соли вымывают соли калия из организма.
Также используются блокаторы рецепторов. При их приеме клетки теряют чувствительность к гормону ангиотензина II, это обеспечивает выравниванию внутрисосудистого давления, минимизирует риск гипертрофии миокарда, снижает образование вазопрессина и альдостерона.
В случаях когда медикаментозные препараты, таблетки, инъекции справится с недугом не в состоянии лечащий врач-кардиолог советует прибегнуть к трансплантации всего органа или пораженного клапана.
Проведя анализ самых распространенных в лечении сердечной недостаточности таблеток, хотим предоставить небольшой список-рейтинг топовых препаратов, а именно таблеток для внутреннего применения. Поскольку единой таблетки от сердечной недостаточности, которая будет способна справиться со всеми проявлениями патологии еще не придумали, рассмотрим таблетки по видам действия.
1. Ингибиторы АПФ. К самым «востребованным» таблеткам этого вида следует отнести:
- «Каптоприл» – показан для лечения симптомов хронического проявления недуга, а также артериальной гипертензии. Выпускается в таблетках дозировкой 25 мг и 50 мг действующего вещества;

- «Трандолаприл» – препарат считается сильнее и применяется как профилактическое средство после инфаркта миокарда. Назначается при эссенциальной артериальной гипертензии. Выпускается в капсулах с 2 мг действующего вещества.
2.Сердечные гликозиды. В эту группу входят:
- «Дигитоксин» – является чистым гликозидом, который получают из трав наперстянки. Назначается при хронической форме, которая влечет за собой нарушение кровотока второй и третьей степени. Также выписывается при аритмии в основном мерцательной, клапанных пороках. Выписывается гипертоникам. Выпускается в виде таблеток и свечей (ректально);
- «Метилдигоксин» – так же как и выше приведенный препарат выписывается при хронической форме заболевания. Показан в случаях перегрузки миокарда, тахисистолической мерцательной аритмии, артериальной гипертензии, кардиосклерозе, трепетания сердца. Форм выпуска лекарства довольно много, таблетки, капли и раствор для инъекций.
3. Мочегонные таблетки. Их довольно большое количество. Поэтому выделить группу, которая подходит непосредственно для лечения сердечной недостаточности довольно сложно. Каждый врач-кардиолог отдает предпочтение таблеткам, по его мнению, оказывающим наибольшее мочегонное действие.
4. Таблетки бета-адреноблокаторы. На сегодняшний день их довольно много, но хотелось бы отметить следующие:
- «Карведилол» – принимается в составе комбинированного лечения хронической формы заболевания, артериальной гипертензии, стабильной стенокардии. Выпускается в таблетках 12,5 мг и 25 мг;

- «Бисопролол» – бета1-адреноблокатор выписывают при гипертензии и ишемической болезни сердца (как профилактика стенокардии). В аптеке имеются таблетки, в состав которых входит по 5 мг и по 10 мг действующего вещества;
- «Метопролол» — имеет довольно большой спектр показаний для применения это и артериальная гипертензия (гиперкинетический тип, тахикардия), и ишемическая болезнь (приступы стенокардии, инфаркты миокарда), сбои ритма сердцебиения, гипертиреоз, профилактика мигрени. Выпускают таблетки в форме 100 мг и 50 мг действующего вещества;
- «Дигоксин» – является самым сильным препаратом из приведенной группы, назначается при наличии клинических проявлений хронической формы сердечной недостаточности, а также при тахисистолической форме мерцания.
-
Корень любистка, настоянный на спирте, действует как прекрасное мочегонное средство, тонизирует, бодрит, стимулирует сердечную деятельность. 100 г измельченного корня настоять в 300 г 60–70%-ного спирта в течение 2 недель. Пить по 1 столовой ложке 3 раза в день до еды.
- Периодическое жевание лимонной корки, богатой эфирными маслами, улучшит работу сердца.
- 7–9 г травы почечного чая, или ортосифона, заливают стаканом кипятка, нагревают на водяной бане, охлаждают, процеживают, отжимают гущу и доводят объем до 200 мл. Отвар пьют в теплом виде по 1/3–1/2 стакана 2–3 раза в день как мочегонное при отеках, возникших на почве сердечно-сосудистой недостаточности.

- При слабом сердце, его замираниях эффективным средством для укрепления служит мята перечная. Чайную ложку сухих мятных листьев залейте стаканом крутого кипятка, укутайте и дайте настояться 20 минут. Затем процедите. Пейте отвар мелкими глотками утром за 30–40 минут до завтрака. Его необходимо пить ежедневно, не пропуская ни одного дня, в течение 1-2 лет.
- Залейте 15 г сухой травы тысячелистника стаканом воды и кипятите 15 минут, затем настаивайте в течение часа. Принимайте по 1 столовой ложке настоя 3 раза в день.
- 30 г сухих стручков фасоли залейте 300 мл воды и кипятите 15 минут. Дайте отвару настояться 45 минут и пейте по 35 мл 3 раза в день до еды.
- Настой вахты трехлистной. 2 чайные ложки сухой травы залить 200 мл кипятка, настаивать 20 минут. Пить по 50 мл 2–3 раза за 20 минут до еды.
- Отвар земляники лесной. 20 г сухих плодов и листьев на 200 мл воды, кипятить 10 минут, настаивать 2 часа. Принимать по 1 столовой ложке 3 раза в день.
- Отвар татарника колючего. 1 столовая ложка сухих цветков и листьев на 200 мл воды, кипятить 15 минут, принимать по 100 мл 3–4 раза в день.
- Настой фиалки трехцветной. 20 г сухой травы залить 200 мл кипятка, настаивать 1–2 часа, принимать по 100 мл 2 раза в день.
- Кардамон, употребляемый в малых дозах как добавка к чаю и овощам, стимулирует работу сердца, улучшает дыхание, возбуждает аппетит, утоляет боль и выводит газы. Использовался в древней индийской медицине.
- Для устранения различных отеков на ногах и лице надо хорошо промыть корни и зелень петрушки и пропустить через мясорубку. Стакан полученной массы выложить в стеклянную или эмалированную посуду, залить 2 стаканами крутого кипятка и настоять в теплом месте в течение 8–9 часов. Затем настой процедить, остатки зелени отжать. Добавить к настою петрушки сок 1 лимона (среднего размера). Пить по 1/3 стакана в течение 2 дней подряд, после 3-дневного перерыва возобновить прием еще на 2 дня.
- Обязательно нужно растирать отекшие ноги. Очень полезно это делать утром и вечером. Приготовьте отвар чеснока (1 столовую ложку кашицы чеснока варите 5 минут, залив 2 стаканами воды). Охладите, процедите и растирайте ноги чесночной смесью.
- 2 чайные ложки измельченных листьев березы заливают стаканом кипятка, настаивают 30 минут, фильтруют, добавляют на кончике ножа питьевую соду. Дозу пьют 3-4 раза в день через каждые 3-4 часа для уменьшения одышки, вызванной сердечной недостаточностью.

- Чайную ложку корней валерианы лекарственной залить 1 стаканом кипятка, настоять в закрытой посуде в течение 2 часов и процедить. Принимать по 1 столовой ложке 3–4 раза вдень. Применяется для улучшения сердечно-сосудистой деятельности.
- Применяйте как успокаивающее и болеутоляющее средство следующий настой: 1 столовую ложку листьев мяты перечной залейте стаканом кипятка и настаивайте 2 часа. Принимайте по 1 столовой ложке 3-4 раза в день.
- Стакан плодов калины залить 1 л горячей воды, кипятить 8– 10 минут, процедить, добавить 3 столовые ложки меда. Пить по 1/2 стакана 3-4 раза в день. Дает хороший эффект при заболеваниях сердца, гипертонии.
- Чайную ложку цветков ландыша майского залить 1 стаканом кипятка, настаивать 30 минут. Принимать по 1 столовой ложке 2–3 раза в день. Ландыш майский применяют в виде настоев и отваров при острой и хронической сердечной недостаточности, кардиосклерозе, для усиления сердечных сокращений.
- 4 столовые ложки травы пустырника (цветущие верхушки растений длиной до 40 см, толщиной не более 4 мм) залить 1 стаканом горячей воды, закрыть крышкой и нагревать на водяной бане при частом помешивании 15 минут, охладить в течение 45 минут при комнатной температуре, процедить, оставшееся сырье отжать. Полученный настой долить кипяченой водой до 1 стакана. Принимать по 1/3 стакана 2 раза в день за 1 час до еды. Настой хранить в прохладном месте не более 2 суток.
- Цветки боярышника кроваво-красного (1 часть), листья мяты перечной (3 части), плоды фенхеля обыкновенного (2 части), корневище с корнями валерианы (4 части) залить стаканом кипятка (на столовую ложку смеси) в термосе, выдержать ночь и процедить. Выпить в течение дня в 3–5 приемов при сердечной недостаточности.
- Корни валерианы лекарственной (1 часть), плоды аниса (2 части), трава тысячелистника (1 часть), листья мелиссы лекарственной (1 часть) залить 1 стаканом кипятка (на столовую ложку смеси), настоять 30 минут и процедить. Принимать в течение дня в 2-3 приема при сердцебиении, сердечной слабости, болях в области сердца.
- 2 чайные ложки травы шандры обыкновенной залить стаканом холодной кипяченой воды, настоять 4 часа и процедить. Принимать по 1/3 стакана 3 раза в день до еды для регуляции сердечной деятельности.
-
10 г сухой измельченной травы горицвета весеннего залить стаканом кипятка и настоять 1 час. Принимать по столовой ложке 3– 5 раз вдень при сердечной недостаточности. Детям давать по 1/2– 1 чайной или десертной ложке 3–5 раз в день.
В начале заболевания симптомы сердечной недостаточности отмечаются исключительно при физических нагрузках. Наблюдается появление одышки (частое и глубокое дыхание, не соответствующее уровню нагрузки), при повышении давления в легочных сосудах возникает кашель, иногда с кровью. В результате физической активности, принятия большого количества пищи и в лежачем положении — усиленное сердцебиение. Пациент жалуется на чрезмерную утомляемость и слабость. С течением времени происходит усиление симптомов, которые теперь беспокоят не только при физической активности, но и в состоянии покоя.
При сердечной недостаточности, как правило, происходит уменьшение количества мочи, пациенты ходят в туалет в основном в ночное время суток. К вечеру появляются отеки нижних конечностей, начинаются со стоп, а затем «поднимаются» вверх, скапливается жидкость в брюшной полости — асцит, грудной клетке — гидроторакс, перикарде — гидроперикард.[3] Кожа стоп, кистей, мочек ушей и кончика носа становится синюшного оттенка. Сердечную недостаточность сопровождает застой крови в сосудах печени, способствуя возникновению чувства тяжести и боли под правым ребром.
Со временем при сердечной недостаточности происходит нарушение кровообращения во всем организме, приводя к общему раздражению, быстрому утомлению в результате умственных нагрузок. Снижается масса тела, уменьшается двигательная активность, происходит нарастание одышки и отеков. Слабость увеличивается, пациент уже не встает в постели, сидит или на лежит на подушках с высоким изголовьем. Иногда больные насколько месяцев находятся в тяжелом состоянии, после чего наступает смерть.
Правильно подобранная медикаментозная терапия способна значительно продлить жизнь больных даже с тяжелыми формами хронической сердечной недостаточности (по данным литературы — до 10 лет).[4] Стандарты диагностики и лечения сердечной недостаточности, которые утверждены Минздравом, предписывают определенные исследования и манипуляции для пациентов, обратившихся с симптомами, напоминающими сердечную недостаточность; там же есть список лекарственных средств, но без указания, кто и как должен это лечить. Терапевты в поликлиниках не имеют соответствующей подготовки и не могут грамотно оказывать помощь этим больным. В России сегодня почти нет специализированных отделений, где принимали бы больных с этим заболеванием, проводили бы дифференциальную диагностику и подбирали лечение (в Западной Европе введена врачебная специальность «специалист по сердечной недостаточности»). Кто реально занимается индивидуальным подбором лекарственных препаратов для больного? Терапевт, который назначает преимущественно фуросемид (мочегонный препарат), выводящий калий, снижающий давление и ускоряющий наступление летального исхода? Кардиологические отделения районных больниц, куда с огромным трудом можно госпитализировать тяжелого больного на очень короткий срок, где опять же назначат фуросемид и лишь выведут избыточно накопленную жидкость, а через 1-2 месяца опять наступит ухудшение (правило 4-х госпитализаций: время между каждой последующей госпитализацией сокращается, состояние ухудшается, после 4-й госпитализации больных не остается!) В то время как современные препараты в постепенно повышающихся дозах могут обеспечить гемодинамическую разгрузку сердца, улучшить состояние пациента, уменьшить потребность в госпитализациях, продлить жизнь больного.
При хронической сердечной недостаточности показано сохранять режим питания и нагрузок и непрерывно принимать лекарственные препараты. Одно-двухдневный пропуск может ухудшить состояние, симптомы могут вернуться, и станет неизбежной госпитализация. Хроническая сердечная недостаточность часто встречается у людей пожилого возраста и сочетается с энцефалопатией, и помощь близких может значительно повысить их приверженность к лечению. Нужно обучение правильному питанию, режиму дня, контролю за задержкой жидкости (за рубежом эти функции выполняет специально обученная медсестра, которая осуществляет патронаж больного).
Острая или тяжелая форма хронической сердечной недостаточности подразумевает постельный режим, полный психический и физический покой. В остальных случаях показаны умеренные нагрузки, которые не сказываются на самочувствии. Следует потреблять не более 500-600 мл жидкости в сутки, соли – 1-2 г. Назначается витаминизированное, легкоусвояемое диетическое питание, олигомерные питательные смеси.
Медикаментозное лечение
- Ингибиторы ангиотензинпревращающего фермента (ИАПФ) и блокаторы рецептора ангиотензина II (БРА): снижают нагрузку на сердце. В наше время неназначение ингибиторов АПФ/БРА больному с ХСН приравнивается к неоказанию медицинской помощи пациенту. Назначаются в минимально переносимых дозах, которые постоянно титруются на повышение под контролем АД и уровня креатинина. [12]
- Бета-блокаторы: уменьшают повреждающее воздействие адреналина на сердце, снижают число сердечных сокращений, удлиняя диастолу, улучшают коронарный кровоток. Дозы этих препаратов тоже постепенно увеличивают.
- Диуретики (мочегонные средства): позволяют вывести из организма задержанную жидкость, принимаются ежедневно (а не дважды в неделю, как было принято 10-15 лет назад). Современные диуретики не так значительно выводят калий, а в комбинации с калийсберегающими диуретиками это побочное действие значительно уменьшено. Они предотвращают развитие фиброза миокарда, остановливают прогрессирование ХСН.[8]
- Ингибиторы неприлизина: позволяют увеличить продолжительность жизни больных с ХСН.
- Блокаторы IF каналов: уменьшают частоту сердечных сокращений. ЧСС около 70 в 1 мин. при хронической сердечной недостаточности делают работу сердца наиболее эффективной.
- Сердечные гликозиды: усиливают работу сердца, урежают сердечный ритм.
- Антикоагулянты и антиагреганты: снижают риск тромбообразования, а это, с учетом заболеваний, которые вызывают хроническую сердечную недостаточность, является одной из главных задач в профилактике осложнений.
- Препараты омега-3 полиненасыщенных жирных кислот: улучшают свойства эндотелия сосудов, увеличивают сократимость миокарда, снижают риск жизнеопасных аритмий. В комплексе с основными препаратами дополнительно уменьшают риск смерти.
Если развивается приступ острой левожелудочковой недостаточности (отек легких), больной подлежит госпитализации, где ему оказывают неотложную помощь. Лечение заключается в введении диуретиков, нитроглицерина, препаратов, которые повышают сердечный выброс (добутамин, дофамин), проводятся ингаляции O2.
Если развивается асцит, показано проведение пункционного удаления жидкости из брюшной полости, при возникновении гидроторакса — плевральная пункция.
Поскольку сердечная недостаточность сопровождается выраженной гипоксией тканей, пациентам показана кислородная терапия. [10]
Хирургические и механические методы лечения
- Восстановление кровотока по коронарным артериям: стентирование коронарных артерий, аорто-коронарное шунтирование, маммаро-коронарное шунтирование (если сосуды сердца значительно поражены атеросклерозом).
- Хирургическая коррекция клапанных пороков сердца (если значительно выражен стеноз или недостаточность клапанов).
- Трансплантация (пересадка) сердца (при ХСН, не поддающейся медикаментозной терапии).
- Ресинхронизирующая терапия при ХСН с широкими комплексами QRS{amp}gt;130 мс., имплантация кардиостимулятора, регулирующего работу сердца.
- Имплантация кардиовертера-дефибрилятора, способного остановить приступ жизнеопасной аритмии.
- Лечение мерцательной аритмии — восстановление синусового ритма.
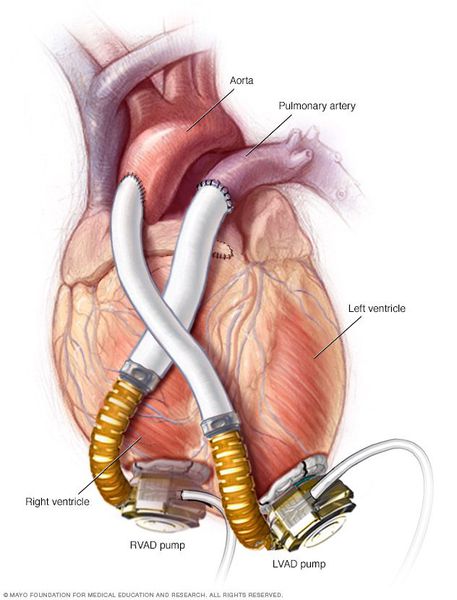
- Использование аппаратов вспомогательного кровообращения — искусственных желудочков сердца. Они полностью внедряются в организм, через поверхность кожи соединяются с аккумуляторными батареями на поясе у пациента. Искусственные желудочки перекачивают из полости левого желудочка в аорту до 6 л крови в минуту, в результате левый желудочек разгружается, и восстанавливается его сократительная способность.
Клиника ХСН
Классификация и стадии развития сердечной недостаточности
- Снижается пропускная (насосная) способность сердца – появляются первые симптомы болезни: непереносимость физических нагрузок, одышка.
Подключаются компенсаторные механизмы, направленные на сохранение нормальной работы сердца: укрепление сердечной мышцы, увеличение уровня адреналина, увеличение объема крови за счет задержки жидкости. - Нарушение питания сердца: мышечных клеток стало намного больше, а количество кровеносных сосудов увеличилось незначительно.
- Компенсаторные механизмы истощены. Работа сердца значительно ухудшается – с каждым толчком оно выталкивает недостаточно крови.
Кардиогенный шок

При развитии любой острой сердечной патологии, сопровождающейся интенсивным болевым синдромом, больной может отмечать:
- выраженную слабость;
- сильное головокружение;
- предобморочное состояние;
- холодный липкий пот;
- тошноту, иногда – рвоту;
- заторможенность.
При объективном осмотре врач выявляет:
- резкое снижение артериального давления;
- высокую частоту сердечных сокращений.
Такие признаки характерны для кардиогенного шока.
Что выявляется врачом при обследовании больного с отеком легких
Одышка—учащенное и затрудненное дыхание с тягостным ощущением недостатка воздуха при работе и движениях является основной жалобой сердечного больного, поскольку главная задача кровообращения—это снабжение тканей кислородом; одышка, наступающая при покойном положении в постели,—показатель истощения резервов сердца.
Одышка развивается, помимо недостаточности сердца, и при других заболеваниях, когда страдает, как уже указывалось выше, легочная вентиляция или изменяется состав крови, что нарушает транспортную ее функцию,—при болезнях дыхательных путей, легких, плевры, при анемиях, отравлениях, ведущих к метгемоглобинемии, карбоксигемоглобинемии и т. д.
Сердечная одышка обусловлена разными факторами:
- Большое значение имеет застой крови в малом кругу кровообращения при недостаточности левого сердца. Переполнение кровью легочной системы нервнорефлекторным путем через блуждающий нерв повышает легочную вентиляцию; дыхание стимулируется также рефлекторно в результате повышения давления в правом предсердии и в полых венах.
В опытах на животных введение больших количеств солевого раствора в вену, приводя к переполнению сосудистого русла и, в частности, сосудов легких, вызывает, вследствие сосудисто-рефлекторного механизма!, одышку и кашель.
При остро возникающей левожелудочковой недостаточности с развитием приступа сердечной астмы застой крови в легких может достигать степени отека легких, причем больные принимают вынужденное сидячее положение (ортопноэ). Если приступы сердечной астмы часты, больные предпочитают длительно оставаться в кресле с опущенными ногами, которые при этом нередко сильно отекают,—такое положение облегчает одышку. Присоединение в этих случаях правожелудочковой недостаточности уменьшает застой крови в легких и часто облегчает одышку больного. У больных с очень большим, так называемым «бычьим», сердцем и тяжелой левожелудочковой недостаточностью, вынужденных долгое время находиться в сидячем положении, при попытке принять горизонтальное положение в постели одышка и кашель резко усиливаются. Одним из обусловливающих одышку моментов является то, что увеличенное сердце при положении больного на спине прежде всего чисто механически—это представляется наиболее правдоподобным—сдавливает легочные вены н еще более усиливает переполнение кровью малого круга; при этом может резко упасть минутный объем сердца. В лежачем положении усиливается и приток венозной крови к сердцу. Сердечная одышка, например, при приступе сердечной астмы, облегчается массивным кровопусканием, перетяжкой жгутом конечностей с задержкой венозной крови на периферии, ксантиновыми препаратами, вызывающими также задержку крови в кровяных депо большого круга, меркузалом, обезвоживающим ткани, а также назначением сердечных средств.
Следует особенно подчеркнуть, что даже при тяжелом приступе сердечной астмы, как показывают специальные исследования, в артериальной крови может иметь место нормальное насыщение кислородом и нормальное содержание молочной кислоты, а содержание углекислоты и крови может быть даже пониженным против нормы в результате гипер-вентиляции; следовательно, даже тяжелая сердечная одышка может не зависеть от химического изменения крови.
Одышка при физической работе у сердечного больного—рабочая одышка—возникает так же, как и у здорового человека, прежде всего вследствие увеличения притока венозной крови из работающих мышц и кровяных депо к правому сердцу и переполнения сосудов малого круга. - В ряде случаев у сердечного больного имеет место и одышка в результат е изменения химического состава крови вследствие нарушения артериализации крови при прохождении ее через легкие и образования кислых продуктов тканевого обмена, особенно в скелетных мышцах и в печени.
Так, недостаточность сердца часто развивается в результате эмфиземы легких, пневмосклероза, приводящих к недонасыщению артериальной крови кислородом. Однако и в результате недостаточности кровообращения как такового создаются худшие условия газового обмена в легких и поглощения кислорода (диффундирующего во много раз труднее, чем углекислота) из-за скопления отечной жидкости в легочных альвеолах, гидроторакса с ателектазом легких, застойного пневмосклероза (бурая индурация легких), тромбозов и эмболии легочных сосудов с инфарктами легких, пневмонических очагов, высокого стояния диафрагмы вследствие асцита, застойной печени, кишечного метеоризма и т. д. Резкое уменьшение жизненной емкости легких, малая дыхательная подвижность грудной клетки, учащенное дыхание еще более ухудшают газовый обмен ввиду плохого перемешивания воздуха, плохого обмена его в альвеолах.
Ацидотический сдвиг крови при сердечной декомпенсации связывается также с повышенным содержанием в крови пировиноградной и молочной кислоты в результате нарушенного химизма застойных тканей, особенно скелетных мыши, а также нарушения химической функции печени. - Одышка у сердечного больного может, наконец, зависеть от гипоксемического раздражения центров продолговатого мозга вследствие недостатка кислорода из-за местного нарушения мозгового кровообращения, особенно при одновременной тяжелой левожелудочковой недостаточности. Большей частью кровоснабжение мозга, как сердца и других жизненно важных органов, обеспечивается и при падении систолического объема приспособительными механизмами—сужением периферических сосудов с повышением артериального давления и т. д. Для регуляции кровоснабжения мозга имеет, как полагают, наибольшее значение каротидный синус с его сложными нервными связями, расположенный в начале внутренней сонной артерии, снабжающей кровью головной мозг. При склерозе или спазмах мозговых артерий, особенно на фоне присоединяющейся тяжелой левожелудочковой недостаточности сердца с уменьшением минутного объема, аноксемическое раздражение центров может вызвать «мозговую», или «центрогенную», астму, а также нарушение регуляции дыхания в виде чейн-стоксова дыхания. При сердечной астме может иметь значение гипоксемия мозга с нарушением деятельности коры головного мозга и ряда вегетативных процессов.
Чейн-стоксово дыхание наблюдается и при аноксемиях иной природы, при отравлениях, при тяжелой пневмонии, менингите, уремии, при опьянении и т. д.Одышка, являясь показателем сложных нарушений кровообращения и регулятором физической активности сердечного больного, может способствовать нарастанию декомпенсации, так как усиленная работа дыхательных мышц является сама по себе добавочной нагрузкой для сердца, поскольку из-за повышенного присасывающего действия увеличивается поступление венозной крови к сердцу, что вызывает беспокойство больного, лишает его необходимого сна.
В происхождении одышки, как было сказано выше, помимо чисто механических нарушений, биохимических сдвигов и других более элементарных факторов, имеет основное значение нервнорефлекторный фактор с локализацией очага раздражения как в дыхательных путях и сосудах малого круга, так и в других органах и системах;
при жалобах больного на одышку следует придавать большое значение и сложным корково-висцеральным взаимоотношениям, поскольку и функциональные нарушения высшей нервной деятельности, возникающие под влиянием воздействий среды через экстерорецепторы, а равно и под влиянием извращенной сигнализации с инторорецепторов, принимают большое участие в пропс-хождении такого симптома, как одышка.

-Равным образом и в происхождении других важнейших субъективных жалоб сердечного больного—болей в области сердца, сердцебиения, кашля, кровохаркания, головокружения и т. д.—следует приписывать основную роль нервнорефлекторному механизму, нарушениям взаимодействия коры и подкорки с внутренними органами при учете индивидуальных особенностей реакций больного.
Также и объективные признаки, обнаруживаемые у больных с недостаточностью кровообращения, как сердечный цианоз, отеки и др., должны рассматриваться не только с точки зрения более узких закономерностей химического, механического порядка и т. д., а главным образом с точки зрения нарушения неврогенных факторов, включая нарушение трофической регуляции обменных и других процессов со стороны центральной нервной системы.
Боли в области сердца—частая жалоба сердечных больных. Эти боли разнообразного происхождения и могут иметь различное значение.Прежде всего боли в области сердца могут зависеть от острой недостаточности венечного кровообращения, приводящей к ишемии миокарда, являющейся адэкватным возбудителем болевых ощущений, в то время как мышца сердца нечувствительна, например, к механическому ее раздражению.
Болевой синдром, возникающий от ишемии миокарда, называется стенокардией, или грудной жабой. Боли локализуются обычно за грудиной или несколько влево от грудины и иррадиируют в шею и левую руку. Они связаны обычно с физической работой, волнением и облегчаются от покоя, тепла, сосудорасширяющих средств.
Б более тяжелых случаях боли возникают без видимого повода и могут не уступать обычным мероприятиям.Стенокардия наблюдается при разных условиях, когда изменения иннервации венечных сосудов, гемодинамики, состава крови вызывают острую коронарную недостаточность—чаще всего при коронаро-спазме, функциональном или сопутствующем коронаросклерозу, а также при сифилитическом поражении устьев венечных сосудов, при коро-наритах—ревматическом, тромбангитическом и т. д.
, при эмболии венечной артерии, при резкой гипертрофии сердца, например, при ревматическом стенозе устья аорты или недостаточности аортальных клапанов, при пароксизмальной тахикардии, при тяжелом малокровии, острой кровопотере различного происхождения, а также при отравлении окисью углерода.Во всех этих случаях боли возникают вследствие несоответствия количества поступающей через венечные артерии крови, точнее, кислорода, потребностям миокарда в кислороде в данный момент.
Боли за рукояткой грудины постоянного характера, не зависящие от движения и связанные, повидимому, со сдавленией или вовлечением в воспалительный процесс нервных сплетений наружной оболочки аорты— аорталгия, наблюдаются при сифилитическом аортите, реже при склерозе аорты.Боли у верхушки сердца, не связанные с нарушением венечного кровообращения,—частая жалоба при функциональных заболеваниях сердца (сердечно-сосудистых неврозах), общем переутомлении и обычно не имеют серьезного значения.
Сердцебиение
Диагностика ХСН
В диагностике нужно начинать с анализа жалоб, выявления симптомов. Пациенты жалуются на одышку, утомляемость, сердцебиение.
Врач уточняет у больного:
- Как тот спит;
- Не менялось ли за прошлую неделю количество подушек;
- Стал ли человек спать сидя, а не лежа.

Вторым этапом диагностики является физическое обследование, включающее:
- Осмотр кожи;
- Оценку выраженности жировой и мышечной массы;
- Проверку наличия отеков;
- Пальпацию пульса;
- Пальпацию печени;
- Аускультацию легких;
- Аускультацию сердца (I тон, систолический шум в 1-й точке аускультации, анализ II тона, «ритм галопа»);
- Взвешивание (снижение массы тела на 1% за 30 дней говорит о начале кахексии).
Цели диагностики:
- Раннее установление факта наличия сердечной недостаточности.
- Уточнение степени выраженности патологического процесса.
- Определение этиологии сердечной недостаточности.
- Оценка риска развития осложнений и резкого прогрессирования патологии.
- Оценка прогноза.
- Оценка вероятности возникновения осложнений заболевания.
- Контроль за течением заболевания и своевременное реагирование на изменения состояния пациента.
Задачи диагностики:
- Объективное подтверждение наличия или отсутствия патологических изменений в миокарде.
- Выявление признаков сердечной недостаточности:, одышки, быстрой утомляемости, учащённого сердцебиения, периферических отёков, влажных хрипов в лёгких.
- Выявление патологии, приведшей к развитию хронической сердечной недостаточности.
- Определение стадии и функционального класса сердечной недостаточности по NYHA (New York Heart Association).
- Выявление преимущественного механизма развития сердечной недостаточности.
- Выявление провоцирующих причин и факторов, усугубляющих течение заболевания.
- Выявление сопутствующих заболеваний, оценка их связи с сердечной недостаточностью и её лечением.
- Сбор достаточного количества объективных данных для назначения необходимого лечения.
- Выявление наличия или отсутствия показаний к применению хирургических методов лечения.
Диагностику сердечной недостаточности необходимо проводить с использованием дополнительных методов обследования:
- На ЭКГ обычно присутствуют признаки гипертрофии и ишемии миокарда. Нередко это исследование позволяет выявить сопутствующую аритмию или нарушение проводимости.
- Проба с физической нагрузкой проводится для определения толерантности к ней, а также изменений, характерных для ишемической болезни сердца (отклонение сегмента ST на ЭКГ от изолинии).
- Суточное холтеровское мониторирование позволяет уточнить состояние сердечной мышцы при типичном поведении пациента, а также во время сна.
- Характерным признаком ХСН является снижение фракции выброса, которое без труда можно увидеть при ультразвуковом исследовании. Если дополнительно провести допплерографию, то станут очевидными пороки сердца, а при должном умении можно даже выявить их степень.
- Коронарография и вентрикулография проводятся для уточнения состояния коронарного русла, а также в плане предоперационной подготовки при открытых вмешательствах на сердце.
При диагностике врач расспрашивает пациента о жалобах и пытается выявить признаки, типичные для ХСН. Среди доказательств диагноза важное значение имеют обнаружение у человека в анамнезе болезней сердца. На этом этапе лучше всего задействовать ЭКГ или определить натрийуретический пептид. Если не найдено отклонений от нормы, ХСН у человека нет.
На последующих этапах постановки диагноза медики выявляют причины хронической сердечной недостаточности, уточняют тяжесть, обратимость изменений, чтобы определиться с адекватным лечением. Возможно назначение дополнительных исследований.
- электрокардиограмма;
- эхокардиограмма (ЭхоКГ, УЗИ сердца);
- рентген грудной клетки;
- холтеровский мониторинг;
- общеклинические анализы: общий анализ крови, мочи, биохимия (креатинин, биллирубин, белок, холестерин и др.);
- анализ крови на мозговой натрийуритический пептид (гормон, уровень которого повышается даже при незначительной сердечной недостаточности).[3]
Осмотр. При осмотре выявляется цианоз (побледнение губ, кончика носа и участков, удаленных от сердца). Пульс частый слабого наполнения. Артериальное давление при острой недостаточности снижается на 20-30 мм рт ст. по сравнению с рабочим. Однако сердечная недостаточность может протекать на фоне повышенного давления.
Выслушивание сердца. При острой сердечной недостаточности выслушивание сердца затруднено из-за хрипов и дыхательных шумов. Однако можно выявить:
- ослабление I тона (звука сокращения желудочков) из-за ослабления их стенок и повреждения клапанов сердца
- расщепление (раздвоение) II тона на легочной артерии свидетельствует о более позднем закрытии клапана легочной артерии
- IV тон сердца выявляется при сокращении гипертрофированного правого желудочка
- диастолический шум – звук наполнения крови во время фазы расслабления – кровь просачивается сквозь клапан легочной артерии, вследствие ее расширения
- нарушения сердечного ритма (замедление или ускорение)
Электрокардиография (ЭКГ) проводится обязательно при всех нарушениях работы сердца. Однако данные признаки не являются специфическими для сердечной недостаточности. Они могут возникнуть и при других болезнях:
- признаки рубцовых поражений сердца
- признаки утолщения миокарда
- нарушения сердечного ритма
- нарушение проводимости сердца
ЭХО-КГ с доплерографией (УЗИ сердца доплер) является наиболее информативным методом диагностики сердечной недостаточности:
- снижение количества выбрасываемой из желудочков крови снижается на 50%
- утолщение стенок желудочков (толщина передней стенки превышает 5 мм)
- увеличение объема камер сердца (поперечный размер желудочков превышает 30 мм)
- снижена сократимость желудочков
- расширена легочная аорта
- нарушение работы клапанов сердца
- недостаточное спадение нижней полой вены на вдохе (менее 50%) свидетельствует о застое крови в венах большого круга кровообращения
- повышение давления в легочной артерии
Рентгенологическое исследование подтверждает увеличение правых отделов сердца и повышение давления крови в сосудах легких:
- выбухание ствола и расширение ветвей легочной артерии
- нечеткие контуры крупных легочных сосудов
- увеличение размеров сердца
- участки повышенной плотности, связанные отечностью
- первые отеки появляются вокруг бронхов. Формируется характерный «силуэт летучей мыши»
Исследование уровня натрийуретических пептидов в плазме крови – определение уровня гормонов, выделяемых клетками миокарда.
Нормальные уровни:
- NT-proBNP – 200 пг/мл
- BNP –25 пг/мл
Чем больше отклонение от нормы, тем тяжелее стадия болезни и хуже прогноз. Нормальное содержание этих гормонов свидетельствует об отсутствии сердечной недостаточности.Лечение острой сердечной недостаточности
При появлении симптомов острой сердечной недостаточности необходимо вызвать бригаду скорой помощи. Если диагноз подтвердится, то больного обязательно госпитализируют в отделение реанимации (при отеке легких) или интенсивной терапии и неотложной помощи.
Основные цели терапии острой сердечной недостаточности:
- быстрое восстановление кровообращения в жизненно важных органах
- ослабление симптомов болезни
- нормализация сердечного ритма
- восстановление кровотока в сосудах питающих сердце
В зависимости от вида острой сердечной недостаточности и ее проявлений вводят препараты, улучшающие работу сердца и нормализующие кровообращение. После того, как удалось купировать приступ, начинают лечение основного заболевания.
| Группа | Препарат | Механизм лечебного действия | Как назначается |
| Прессорные (симпатомиметические) амины | Допамин | Увеличивает сердечный выброс, сужает просвет крупных вен, стимулируя продвижение венозной крови. | Внутривенно капельно. Доза зависит от состояния больного 2-10 мкг/кг. |
| Ингибиторы фосфодиэстеразы III | Милринон | Повышает тонус сердца, Снижают спазм легочных сосудов. | Вводят внутривенно капельно. Сначала «нагрузочная доза» 50 мкг/кг. В дальнейшем 0,375-0,75 мкг/кг в минуту. |
| Кардиотонические средства негликозидной структуры | Левосимендан (Симдакс) | Повышает чувствительность сократительных белков (миофибрилл) к кальцию. Увеличивает силу сокращений желудочков, не влияет на их расслабление. | Начальная доза 6–12 мкг/кг. В дальнейшем непрерывное внутривенное введение со скоростью 0,1 мкг/кг/мин. |
| Вазодилятаторы Нитраты | Нитропруссид натрия | Расширяют вены и артериолы, снижая артериальное давление. Улучшает сердечный выброс. Часто назначают совместно с мочегонными средствами (диуретиками) для уменьшения отека легких. | Внутривенно капельно по 0,1-5 мкг/кг в мин. |
| Нитроглицерин | Под язык по 1 таблетке каждые 10 минут или 20-200 мкг/мин внутривенно. | ||
| Диуретики | Фуросемид | Помогают вывести лишнюю воду с мочой. Уменьшают сопротивление сосудов, снижают нагрузку на сердце, избавляют от отеков. | Ударная доза 1 мг/кг. В дальнейшем дозу уменьшают. |
| Торасемид | Принимают вянуть в таблетках по 5-20 мг. | ||
| Наркотические анальгетики | Морфин | Устраняет боль, выраженную одышку, оказывает успокаивающее действие. Уменьшает частоту сердечных сокращений при тахикардии. | Вводят 3 мг внутривенно. |
Процедуры, которые помогают купировать приступ острой сердечной недостаточности:
- Кровопускание показано для срочной разгрузки легочных сосудов, снижения артериального давления, устранения венозного застоя. С помощью ланцета врач вскрывает большую вену (чаще на конечностях). Из нее выводится 350-500 мл крови.
- Наложение жгутов на конечности. Если нет патологий сосудов и других противопоказаний, то искусственно создают венозный застой на периферии. На конечности ниже паха и подмышечной впадины накладывают жгуты на 15-30 мин. Таким образом, удается снизить объем циркулирующей крови, разгрузить сердце и сосуды легких. Для этой же цели может использоваться горячая ножная ванна.
- Дыхание чистым кислородом для устранения гипоксии тканей и органов. Для этого используют кислородную маску с высокой скоростью подачи газа. В тяжелых случаях может понадобиться аппарат для искусственной вентиляции легких.
- Ингаляции кислородом с парами этилового спирта используется для гашения белковой пены, образовавшейся при отеке легких. Перед проведением ингаляции необходимо очистить от пены верхние дыхательные пути, иначе больному грозит удушье. Для этих целей применяют механические или электрические отсосы. Ингаляцию проводят с помощью носовых катетеров или маски.
- Дефибрилляция необходима при сердечной недостаточности с тяжелым нарушением ритма. Электроимпульсная терапия деполяризирует весь миокард (лишает его разобщенных патологических импульсов) и перезапускает синусовый узел, отвечающий за сердечный ритм.
Осложнения сердечной недостаточности
У пациентов с хронической сердечной недостаточностью могут развиться такие опасные состояния, как
- частые и затяжные пневмонии;
- патологическая гипертрофия миокарда;
- многочисленные тромбоэмболии вследствие тромбозов;
- общее истощение организма;
- нарушение сердечного ритма и проводимости сердца;
- нарушение функций печени и почек;
- внезапная смерть от остановки сердца;
- тромбоэмболические осложнения (инфаркт, инсульт, тромбоэмболия легочных артерий).
Профилактикой развития осложнений служат прием назначенных лекарств, своевременное определение показаний к оперативному лечению, назначение антикоагулянтов по показаниям, антибиотикотерапия при поражении бронхолегочной системы.
- внезапная смерть (втрое чаще, чем у людей без ХСН);[3]
- тромбоэмболия легочной артерии, сосудов головного мозга и т. д.;
- инфаркт;
- нарушения ритма;
- острая сердечная недостаточность, отек легких.
Профилактика и прогноз
Для предотвращения сердечной недостаточности необходимо правильное питание, достаточная физическая активность, отказ от вредных привычек. Все заболевания сердечно-сосудистой системы должны быть своевременно выявлены и пролечены.
Прогноз при отсутствии лечения ХСН неблагоприятный, так как большинство болезней сердца приводят к его изнашиванию и развитию тяжелых осложнений. При проведении медикаментозного и/или кардиохирургического лечения прогноз благоприятный, потому что наступает замедление прогрессирования недостаточности или радикальное излечение от основного заболевания.
50% пациентов с сердечной недостаточностью живут более пяти лет. Отдаленный прогноз зависит от степени тяжести заболевания, образа жизни, эффективности подобранного лечения, сопутствующего фона и т. д.
Успешное лечение на ранних стадиях может полностью компенсировать состояние пациентов; при третьей стадии сердечной недостаточности прогноз самый печальный.
Для профилактики сердечной недостаточности нужно минимизировать влияние факторов, которые способствуют ее возникновению (ИБС, гипертония, пороки сердца и др.).[11]
Чтобы сердечная недостаточность не прогрессировала, нужно соблюдать рекомендованный режим физической активности, регулярно и без пропусков принимать назначенные лекарства, постоянно наблюдаться у кардиолога.
Сердечная астма
При отсутствии лечения на ранних этапах и долговременном течении основного заболевания, развивается застой в малом круге кровообращения. Для больных ХСН классическим симптомом при этом является сердечная астма. Ее следует рассматривать как начальную стадию отека легких.Главный признак сердечной астмы – внезапно возникающая одышка, особенно по ночам. Сопровождается приступообразным кашлем. Облегчение самочувствия наблюдается в сидячем положении.
Такие больные не спят ночами из-за страха смерти. Днем одышка может не беспокоить.
При декомпенсации хронической сердечной недостаточности все вышеперечисленные симптомы ярко выражены. В тяжелых случаях она протекает по типу отека легких.
Обобщение данных
Независимо от того, какая форма сердечной недостаточности диагностируется, симптомы и характерные признаки можно представить в следующей таблице.
| Жалобы | Признаки, определяемые специалистом | ||
| Обычные | Менее типичные | Более специфические | Менее специфические |
| Одышка | Кашель по ночам | Высокое давление в яремных венах | Периферические отеки |
| Вынужденное положение тела | Патологическое увеличение массы тела – более 2кг за 7 дней | Ритм галопа | Тахикардия |
| Сердечная астма | Сердцебиение | Гепато-югулярный рефлекс (при надавливании на область печени, яремные вены выбухают) | Аритмии |
| Снижение переносимости к нагрузкам | Потеря аппетита | Смещение верхушечного толчка и изменение границ сердца | Увеличение размеров печени |
| Слабость, утомляемость, хроническая усталость | Кардиальная кахексия на поздних стадиях | Патологические шумы при аускультации | Асцит |
| Отеки | Обморочные состояния | При аускультации легких – влажные хрипы или крепитация | |
| Дезориентация | Наличие плеврального выпота | ||

