Оглавление
- 1 Факторы риска инфаркта миокарда и инсульта.
- 2 Как распознать инфаркт?
- 3 Опасность и осложнения
- 4 Первые признаки и симптомы инфаркта миокарда
- 5 Атипичные формы
- 6 Диагностика инфаркта миокарда
- 7 Первые признаки и симптомы инфаркта миокарда
- 8 Лечение инфаркта миокарда
- 9 Прогноз при инфаркте миокарда
- 10 Последствия инфаркта миокарда
- 11 Последствия инфаркта миокарда
- 12 Профилактика
Факторы риска инфаркта миокарда и инсульта.
При инфаркте миокарда происходит закупорка одного из коронарных сосудов тромбом. Это запускает процесс необратимых изменений в клетках и через 3-6 часов от начала окклюзии мышца сердца на этом участке погибает.
Заболевание может возникнуть на фоне ишемической болезни сердца, артериальной гипертонии, а также при атеросклерозе. Основными причинами, способствующими возникновению инфаркта миокарда, являются: переедание, неправильное питание, избыток в пище животных жиров, недостаточная двигательная активность, гипертоническая болезнь, вредные привычки.
В зависимости от размера погибшего участка выделяют крупно и мелкоочаговый инфаркт. Если некроз захватывает всю толщу миокарда, его называют трансмуральным.
Причины инфаркта миокарда самые различные, но прежде всего, стоит выделить, что чаще всего заболевание диагностируется у пожилых или малоактивных людей, страдающих ожирением или малоподвижностью. Если к этому добавить частые психоэмоциональные перегрузки, смена настроений, стрессы и т. п., то в итоге получится 100% синдром инфаркта миокарда.
Иногда инфаркт миокарда поражает и людей с хорошей физической подготовкой, причём как молодых, таки пожилых. Причиной недуга у людей с развитой системой групп мышц являются преимущественно вредные привычки и частые психоэмоциональные расстройства. Любое расстройство приводит к отмиранию клеток. Среди основных причин формирования инфаркта миокарда стоит также выделить следующие факторы:
- Частые переедания. Человек должен питаться 3–4 раза в сутки, но допускается и более, если при этом потребляется пища в малых количествах. Лучше чаще, но небольшими порциями питаться, нежели один/два раза в сутки, но при этом переедать.
- Гипертонические заболевания.
- Низкая двигательная активность. Человек ежедневно должен проходить не менее двух километров, чтобы мышцы имели возможность сокращаться.
- Отсутствие в пище жиров животного происхождения.
- Вредные привычки. К ним относится не только курение и чрезмерное употребление алкоголя, но и приём наркотических и токсических препаратов.
- Высокий уровень холестерина. Холестерин — это основной компонент, который приводит к формированию бляшек на стенках артерий.
- Сахарный диабет. Увеличенный состав сахара в крови приводит к ухудшению транспортировки кислорода кровотоком.
На основании исследований все же было выявлено, что преимущественно синдром возникает у малоподвижных и неактивных людей. В основном это женщины в возрасте от 40–50 лет и мужчины от 30. Особенно часто встречаются рецидивы у мужчин, которые потребляют чрезвычайно много алкогольных напитков. У физически активных людей сердечный инфаркт встречается крайне редко и зачастую его причиной является серьёзный эмоциональный стресс.
На фоне всех вышеперечисленных причин происходит закупорка сосудов сердца тромбом, который представляет собой пробку в артерии. Соответственно кровь со свежим запасом кислорода не поступает к отделам сердца. Без кислорода сердечная мышца может обойтись в течение 10 секунд, если по истечении этого времени не восстанавливается процесс снабжения кислородом, тогда происходит постепенное отмирание мышцы. Около 30 минут после полной закупорки сердечная мышца является жизнеспособной, а после уже развиваются необратимые процессы.
Таким образом, чтобы исключить такое заболевание, необходимо переключить свой организм и сознание на ведение здорового образа жизни и не поддаваться стрессовым ситуациям. Как же проявляется инфаркт сердца у человека?
Развитие инфаркта миокарда происходит из-за внезапного прекращения кровоснабжения определенного участка сердечной мышцы. Причины остановки локального кровотока могут быть следующими:
- атеросклеротическое поражение коронарных артерий – «бляшки» холестерина и липидов перекрывают просвет сосуда;
- резкий спазм коронарных артерий по причине острого стресса;
- разрыв атеросклеротической бляшки с образованием тромба, закупоривающего просвет коронарной артерии;
- отрыв имеющегося тромба, закупоривающего коронарную артерию.
Факторы и заболевания, способствующие развитию инфаркта сердца:
- атеросклероз кровеносных сосудов, развившийся на фоне высокого уровня холестерина крови;
- хроническая артериальная гипертензия, особенно при нерегулярном приеме гипотензивных препаратов;
- сахарный диабет;
- избыточный вес и ожирение;
- частые стрессовые состояния;
- злоупотребление табакокурением;
- недостаточная физическая активность;
- злоупотребление жирной пищей и фаст-фудом;
- мужской пол (у женщин риск развития инфаркта появляется после 50 лет, у мужчин – после 30 и даже ранее);
- возраст более 45 – 50 лет;
- генетическая предрасположенность (наличие инфарктов у родственников).
В том случае, если коронарные сосуды, которые несут кровь к сердцу, здоровы, то инфаркта не разовьется. Ведь его причиной является три следующих друг за другом события, и обязательное условие – наличие атеросклероза и бляшки внутри сосуда:
- Внешний выброс адреналина и ускорение коронарного кровотока. Это рядовая ситуация, например, волнение на работе, стресс, подъем артериального давления, либо физическая нагрузка, которая может быть совсем небольшой;
- Увеличение скорости крови в просвете коронарного сосуда повреждает и разрывает атеросклеротическую бляшку;
- После этого на месте разрыва кровь формирует прочный тромб, который выпадает при взаимодействии крови с веществом бляшки. В результате кровоток ниже места катастрофы либо прекращается, либо резко снижается.
Чаще всего распадаются недавно образованные, «молодые» и нестабильные бляшки. Проблема в том, что старые бляшки «сидят» прочно, даже если перекрывают 70% просвета сосуда, а молодые, которые перекрывают 40%, могут быть причиной. Что приводит к образованию бляшек?
Факторы риска
Вряд ли новые исследования могут добавить еще один фактор риска к существующим. Все они хорошо изучены:
- возраст мужчин старше 40 лет, женщин – старше 50 лет;
- наличие инфарктов, или внезапной сердечной смерти у родственников;
- курение;
- избыточная масса тела, или ожирение. Проще всего его определить по окружности талии: норма для мужчин не более 102, а для женщин – не более 88 см;
- гиподинамия и пониженная физическая активность;
- гиперхолестеринемия – повышенное содержание холестерина, его атерогенной фракции;
- наличие диагноза артериальной гипертензии, или гипертонической болезни;
- диабет;
- постоянные стрессы.
В том же случае, когда развивается инфаркт, то как же он протекает? Каковы его симптомы?
Инфаркт миокарда является острой формой ИБС. В 97—98% случаев основой для развития инфаркта миокарда служит атеросклеротическое поражение венечных артерий, вызывающее сужение их просвета. Нередко к атеросклерозу артерий присоединяется острый тромбоз пораженного участка сосуда, вызывающий полное или частичное прекращение кровоснабжения соответствующей области сердечной мышцы. Тромбообразованию способствует повышенная вязкость крови, наблюдаемая у пациентов с ИБС. В ряде случаев инфаркт миокарда возникает на фоне спазма ветвей венечных артерий.
Развитию инфаркта миокарда способствуют сахарный диабет, гипертоничесая болезнь, ожирение, нервно-психическое напряжение, увлечение алкоголем, курение. Резкое физическое или эмоциональное напряжение на фоне ИБС и стенокардии может спровоцировать развитие инфаркта миокарда. Чаще развивается инфаркт миокарда левого желудочка.
Во многих эпидемиологических исследованиях сообщается о факторах, которые непосредственно отвечают за появление у человека сердечно-сосудистых заболеваний. В группу риска попадают курильщики, приверженцы нездорового питания (человек ест мало овощей и фруктов, но злоупотребляет насыщенными жирами и поваренной солью), люди, недостаточно активные физически, и те, кто избыточно потребляет алкоголь.
Вышеперечисленные причины относятся к неправильным поведенческим факторам, ведущим к формированию биологических катализаторов. Сюда входят артериальная гипертония, высокий уровень холестерина, ожирение и сахарный диабет. Низкий уровень образования и дохода, стрессы, а также тревожно-депрессивные состояния усугубляют ситуацию. По данным Всемирной Организации Здравоохранения, свыше ¾ смертей от сердечно-сосудистой патологии можно избежать, скорректировав образ жизни.
Для этого требуется:
- прекратить курить;
- уделять достаточное внимание собственной физической активности;
- употреблять здоровую, преимущественно растительную пищу, ограничив потребление насыщенных жирных кислот
- следить за весом (не допускать ожирения)
- контролировать цифры своего артериального давления (в идеале менее 140/90 мм.рт.ст.)
- контролировать уровень холестерина в крови (5,2 ммоль/л и менее)
- контролировать уровень сахара в крови (натощак 6,1 ммоль/л и менее)
- исключить стресс и уметь грамотно освобождаться от психоэмоционального напряжения.
Причины инфаркта миокарда
Инфаркт возникает вследствие препятствия кровоснабжению в коронарной артерии. Основная причина возникновения инфаркта миокарда — атеросклероз сосудов, вызвавший тромбоэмболию (95% случаев). На сосудах образуются бляшки, которые сужают их просвет, нарушая кровоток.
В других случаях, при отсутствии атеросклероза, происходит длительный спазм неизмененной коронарной артерии. В редких случаях возникает на фоне других патологий (эндокардит, артериит и т.д.).
Риск возникновения инфаркта значительно увеличивается при наличии таких факторов:
- Возраст после 45-50 лет.
- Гипертоническая болезнь, при которой миокард больше нуждается в кислороде.
- Перенесенный раньше инфаркт.
- Ожирение – атеросклероз развивается более интенсивно при нарушении обмена жиров. Человек рискует заболеть диабетом, гипертонией.
- Гиподинамия. Вследствие малой подвижности нарушается обмен веществ, что является одним из факторов накопления лишнего веса.
- Курение. При воздействии никотина коронарные артерии сужаются, приводя к недостатку кислорода в сердечной мышце.
- Сахарный диабет. При повышении уровня глюкозы в крови страдают сосудистые стенки и качество гемоглобина. Его транспортная функция ухудшается.
Как распознать инфаркт?
Основной симптом острого инфаркта миокарда – сильная «жгучая», «сжимающая» или «кинжальная» боль в загрудинном пространстве, которая может иррадиировать (отдавать) в левую лопатку или левое плечо, в нижнюю челюсть либо в обе руки. Боль длится более 10 минут и не снимается приемом Нитроглицерина. Также наблюдается побледнение кожных покровов, появление обильного холодного липкого пота.
Опасность и осложнения
К осложнениям относят следующие состояния:
- Рецидив инфаркта миокарда – появление повторного приступа в течение 28 дней после первого.
- Постинфарктная стенокардия – возобновление эпизодов стенокардии в ранний (острый) период после инфаркта.
- Отек легких
- Кардиогенный шок
- Нарушение сердечного ритма
- Фибрилляция желудочков
- Желудочковая экстрасистолия
- Желудочковая тахикардия
- Синусовая брадикардия
- Синусовая тахикардия
- Фибрилляция предсердий и трепетание предсердий
- Пароксизмальная суправентикулярная тахикардия
- Нарушение проводимости: развитие АВ-блокад
- Асистолия (остановка сердца)
- Разрыв межжелудочковой перегородки и отрыв папиллярных мышц
- Эпи стенокардический перикардит (воспаление внешней оболочки сердечной мышцы)
- Синдром Дресслера (тяжелое аутоиммунное осложнение, проявляющееся плевритом и перикардитом)
- Внутриполостной тромбоз левого желудочка
- Аневризма левого желудочка

Вышеперечисленные состояния обычно развиваются при крупноочаговых инфарктах миокарда, поэтому лучшей их профилактикой является своевременно оказанная помощь.
В первые три часа от начала приступа пациенту необходимо провести либо ЧБКА, а при невозможности оказать хирургическую помощь или наличии противопоказаний к ней – тромболитическую терапию. Кроме того, для профилактики нарушений ритма, в том числе фибрилляции предсердий, наряду с восстановлением коронарного кровотока, назначают препараты группы бета-адреноблокаторов и осуществляют контроль концентрации электролитов в крови, раннее выявление и лечение сердечной недостаточности.
Нередко осложнения возникают уже в первые часы и дни инфаркта миокарда, утяжеляя его течение. У большинства пациентов в первые трое суток наблюдаются различные виды аритмий: экстрасистолия, синусовая или пароксизмальная тахикардия, мерцательная аритмия, полная внутрижелудочковая блокада. Наиболее опасно мерцание желудочков, которое может перейти в фибрилляцию и привести к гибели пациента.
Левожелудочковая сердечная недостаточность характеризуется застойными хрипами, явлениями сердечной астмы, отека легких и нередко развивается в острейший период инфаркта миокарда. Крайне тяжелой степенью левожелудочковой недостаточности является кардиогенный шок, развивающийся при обширном инфаркте и обычно приводящий к летальному исходу. Признаками кардиогенного шока служит падение систолического АД ниже 80 мм рт. ст., нарушение сознания, тахикардия, цианоз, уменьшение диуреза.
Разрыв мышечных волокон в зоне некроза может вызывать тампонаду сердца – кровоизлияние в полость перикарда. У 2-3% пациентов инфаркт миокарда осложняется тромбоэмболиями системы легочной артерии (могут стать причиной инфаркта легких или внезапной смерти) или большого круга кровообращения.
Пациенты с обширным трансмуральным инфарктом миокарда в первые 10 суток могут погибнуть от разрыва желудочка вследствие острого прекращения кровообращения. При обширном инфаркте миокарда может возникать несостоятельность рубцовой ткани, ее выбухание с развитием острой аневризмы сердца. Острая аневризма может трансформироваться в хроническую, приводящую к сердечной недостаточности.
Отложение фибрина на стенках эндокарда приводит к развитию пристеночного тромбоэндокардита, опасного возможностью эмболии сосудов легких, мозга, почек оторвавшимися тромботическими массами. В более позднем периоде может развиться постинфарктный синдром, проявляющийся перикардитом, плевритом, артралгиями, эозинофилией.
Известно, что от неосложненного инфаркта человек, в принципе, не умирает. Смерть возникает от осложнений. Какие осложнения бывают у коронарного тромбоза? Разве мало омертвевшего участка сердца? Оказывается, мало. Инфаркт может осложниться:
- Отеком легких (одышка, цианоз, холодный пот, кашель с пенистой мокротой, хрипы, пена изо рта);
- Кардиогенным шоком, развивающимся на фоне обширного инфаркта и связаный со снижением функции сердца — включает в себя болевой и аритмический шок;
- Фибрилляцией желудочков, являющаяся самым опасным нарушением ритма. Без дефибрилляции неизбежен летальный исход. Развивается уже в первые часы после начала инфаркта;
- Желудочковые экстрасистолы, идиовентрикулярный ритм и другие аритмии;
- Нарушения проводимости импульса и тяжелые блокады;
- Асистолия (полное электрическое «молчание» сердца);
- Разрыв сердца (стенки левого желудочка). Возникает при обширной трансмуральной зоне некроза;
- Внутриполостной тромбоз;
- Разрыв межжелудочковой перегородки и отрыв папиллярных мышц, сердечных клапанов.
Кроме этих очень тяжелых осложнений, некоторые из которых, безусловно, смертельны, может возникнуть некроз миокарда в правом желудочке, как осложнение некроза слева.
В довершение всего, после попадания в кровь большого количества мышечных структур развивается синдром Дресслера, связанный с аутоиммунным воспалением, и проявляется лихорадкой, полиартритом и перикардитом. Он возникает спустя 2 недели после инфаркта.
Мышцы миокарда, испытывая кислородное голодание, начинают отмирать (некроз). Это вызывает острый процесс – инфаркт. Он имеет необратимые последствия. Пораженное место рубцуется. Сердце уже не может функционировать в полном объеме, как раньше.
Заболевание опасно своей непредсказуемостью. На его осложнения влияют несколько факторов:
- площадь поражения миокарда;
- размещение очага повреждения;
- период восстановления кровообращения в миокарде.
Разделяют ранние и поздние осложнения инфаркта миокарда.
Поздние:
- постинфарктный синдром или кардиосклероз;
- нейротрофические расстройства;
- тромбоэндокардит.
Осложнения отражаются на работе всего организма. Обширный инфаркт сердца влечет за собой образование большого рубца и развитие аневризм аорты сердца. Такое состояние опасно для жизни.
Первые признаки и симптомы инфаркта миокарда
Острый сердечный приступ сопровождается сильными грудными болями, способными даже вызвать шок. Иногда симптомы инфаркта бывают нечеткими, особенно это касается женщин. В этом случае приступ легко принять за усталость или грипп, это особо опасно, т. к. больной может не понять всю серьезность заболевания.
- боль и дискомфорт в груди;
- тошнота, рвота;
- боль в верхней части тела, отдающая в спину, руки, шею, зубы;
- затрудненное дыхание;
- тревожность;
- паническая атака;
- головокружение;
- обильное потоотделение;
- возможен обморок.
Распознавать вовремя признаки появления приступа помогают определенные условия. Как правило, предвестники инфаркта (нарушение сна, усталость) часто возникают за несколько дней до того момента, когда происходит перекрытие кровотока и начинается некроз. Давление при инфаркте повышается. Но это лишь в первый день, дальше оно падает.
Пульс
Если у человека начинает учащаться пульс, то это сигнал к развитию заболевания. Как правило, пульс при инфаркте составляет 50-60 ударов в минуту. Кожа при ощупывании в тяжелых случаях часто холодная, при этом пульс прощупывается слабо, отмечаются перебои. Чем обширнее приступ, тем ярко выражена тахикардия (учащенное сердцебиение) и быстрее пульс.
Сердечный приступ сопровождается сильными грудными болями, которые иррадиируют в левую руку. При этом человек чувствует покалывание пальцев. В определенных случаях боль из руки способна переходить в онемение, отражаться в шее, плечах, челюсти. Возможны боли в животе, неприятные ощущения отмечаются в желудке, зоне пупка.
- Астматическая форма недуга напоминает приступ астмы. У человека появляется кашель, чувство заложенности грудной клетки. Выражение лица измученное, губы – синие, дыхание – шумное.
- Абдоминальный недуг характеризуется болью верхней части живота. Болезнь сопровождается рвотой, тошнотой, вздутием живота, икотой, поносом.
- Церебральная форма характеризуется тошнотой, потерей сознания, болью в животе.
Некоторые люди с высоким порогом чувствительности, гипоксией и гипертонией сердечной мышцы могут не ощутить явные симптомы при инфаркте, поэтому они переносят его на ногах. Во многих случаях речь идет о микроинфарктах, когда поражен лишь небольшой участок мышцы сердца. При этом продолжительная и резкая боль отсутствует, из явных признаков ощущаются скачки давления, недомогание, тошнота.
- бледность кожных покровов;
- отек легких;
- резкое понижение артериального давления;
- нарушение ритма сердца (аритмия);
- ослабление пульса;
- паническая атака.
Основным симптомом инфаркта миокарда у мужчин и женщин является сильная боль в груди. Боль до того сильная, что воля пациента полностью парализуется. У человека возникает мысль о близкой смерти.
Первые признаки инфаркта:
- Колющая боль за грудной клеткой является одним из первых признаков инфаркта. Эта боль очень резкая и похожа на удар ножа. Может длиться более 30 минут, иногда часами. Боль способна отдавать в шею, руку, спину и область лопаток. Также она может быть не только постоянной, но и перемежающейся.
- Страх смерти. Это неприятное ощущение на самом деле не такой плохой признак, так как свидетельствует о нормальном тонусе центральной нервной системы.
- Одышка, бледность, обморочное состояние. Симптомы возникают из-за того, что сердце не способно достаточно активно толкать кровь к легким, где она насыщается кислородом. Мозг пытается скомпенсировать это, посылая сигналы, учащающие дыхание.
- Еще одним важным отличительным признаком инфаркта миокарда является отсутствие уменьшения или прекращения боли в состоянии покоя или при приеме нитроглицерина (даже повторном).
Далеко не всегда болезнь проявляется такой классической картиной. Могут наблюдаться и нетипичные симптомы инфаркта миокарда, например, вместо болей в груди человек может ощущать простой дискомфорт и перебои в работе сердца, боль может отсутствовать вообще, зато может присутствовать боль в животе и затруднённое дыхание (одышка) – данная картина нетипична, она особенно трудна в диагностике.
Главными отличиями болей при инфаркте миокарда от стенокардии являются:
- сильная интенсивность болей;
- продолжительность более 15 минут;
- боли не прекращаются после приема нитроглицерина.
Именно у женщин боль во время приступа локализуется в верхней части живота, спины, шеи, челюсти. Случается, что сердечный приступ очень напоминает изжогу. Очень часто у женщины сначала появляется слабость, тошнота, только после этого возникает боль. Такие виды симптомов инфаркта миокарда зачастую не вызывают у женщин подозрений, так что есть риск проигнорировать серьезное заболевание.
Симптомы инфаркта миокарда у мужчин ближе к классическому набору, что позволяет быстрее поставить диагноз.
Предынфарктный (продромальный) период
Около 43% пациентов отмечают внезапное развитие инфаркта миокарда, у большей же части больных наблюдается различный по продолжительности период нестабильной прогрессирующей стенокардии.
Острейший период
Типичные случаи инфаркта миокарда характеризуются чрезвычайно интенсивным болевым синдромом с локализацией болей в грудной клетке и иррадиацией в левое плечо, шею, зубы, ухо, ключицу, нижнюю челюсть, межлопаточную зону. Характер болей может быть сжимающим, распирающим, жгучим, давящим, острым («кинжальным»). Чем больше зона поражения миокарда, тем более выражена боль.
Болевой приступ протекает волнообразно (то усиливаясь, то ослабевая), продолжается от 30 минут до нескольких часов, а иногда и суток, не купируется повторным приемом нитроглицерина. Боль сопряжена с резкой слабостью, возбуждением, чувством страха, одышкой.
Возможно атипичное течение острейшего периода инфаркта миокарда.
У пациентов отмечается резкая бледность кожных покровов, липкий холодный пот, акроцианоз, беспокойство. Артериальное давление в период приступа повышено, затем умеренно или резко снижается по сравнению с исходным (систолическое {amp}lt; 80 рт. ст., пульсовое {amp}lt; 30 мм мм рт. ст.), отмечается тахикардия, аритмия.
В этот период может развиться острая левожелудочковая недостаточность (сердечная астма, отек легких).
Острый период
В остром периоде инфаркта миокарда болевой синдром, как правило, исчезает. Сохранение болей бывает вызвано выраженной степенью ишемии околоинфарктной зоны или присоединением перикардита.
В результате процессов некроза, миомаляции и перифокального воспаления развивается лихорадка (от 3-5 до 10 и более дней). Длительность и высота подъема температуры при лихорадке зависят от площади некроза. Артериальная гипотензия и признаки сердечной недостаточности сохраняются и нарастают.
Подострый период
Болевые ощущения отсутствуют, состояние пациента улучшается, нормализуется температура тела. Симптомы острой сердечной недостаточности становятся менее выраженными. Исчезает тахикардия, систолический шум.
Постинфарктный период
В постинфарктном периоде клинические проявления отсутствуют, лабораторные и физикальные данные практически без отклонений.
Атипичные формы инфаркта миокарда
Иногда встречается атипичное течение инфаркта миокарда с локализацией болей в нетипичных местах (в области горла, пальцах левой руки, в зоне левой лопатки или шейно-грудного отдела позвоночника, в эпигастрии, в нижней челюсти) или безболевые формы, ведущими симптомами которых могут быть кашель и тяжелое удушье, коллапс, отеки, аритмии, головокружение и помрачение сознания.
Атипичные формы инфаркта миокарда чаще встречаются у пожилых пациентов с выраженными признаками кардиосклероза, недостаточностью кровообращения, на фоне повторного инфаркта миокарда.
Однако атипично протекает обычно только острейший период, дальнейшее развитие инфаркта миокарда становится типичным.
Стертое течение инфаркта миокарда бывает безболевым и случайно обнаруживается на ЭКГ.
Чтобы суметь своевременно оказать экстренную помощь при ИМ, необходимо знать особенности его симптоматики.
При инфаркте миокарда наблюдаются:
- Усиленные загрудинные боли, для которых характерны изменения ощущений. Сначала это могут быть давящие боли, которые сменяются режущими и жгучими. Болевые приступы отдаются в другие части тела (рука, шея, плечо). Боль продолжается не меньше 20 минут. Прием нитроглицерина не дает анестезирующего эффекта.
- При поражении задней стенки миокарда появляются боли в брюшной полости.
- Тахикардия – биение сердца может то учащаться, то пульс может отсутствовать вовсе. При потере пульса больной теряет сознание.
- Одышка – при нехватке кислорода человек задыхается.

При атипичных формах ИМ могут возникать другие симптомы:
- тошнота;
- рвота;
- кашель;
- отечность.
Важно! Не всегда инфаркт имеет четко выраженные симптомы. О его приступе косвенно могут указывать нарушение сна, чувство страха и депрессия, быстрая утомляемость.
Симптомы заболевания в основном проявляются в виде возникновения острой боли в грудной клетке. Но такие симптомы присущи преимущественно для представителей мужского пола. У женщин симптомы проявляются и в другом виде.
Симптомы инфаркта миокарда зависят от степени сложности заболевания, клинических проявлений, поражения миокарда и прочих сопутствующих факторов. Было выявлено, что у женщин и мужчин симптоматика недуга в некотором роде отличается. Рассмотрим основные виды симптомов недуга и нетипичные признаки.
На фоне вышеупомянутых причин у человека возникает болевой симптом, представляющий собой приступ боли в области груди. Порой достаточно сложно сказать, что болит именно сердце, так как характерным местом локализации болевого ощущения является область ниже сердца. Боль формируется преимущественно во время выполнения физических нагрузок, которые ранее могли не выполняться, при сильных и продолжительных эмоциональных расстройствах.

Ранние симптомы инфаркта миокарда
Атипичные формы
Инфаркт миокарда может протекать с ярко выраженной клиникой, описанной выше, но может и «маскироваться». Существует несколько форм с нетипичными для сердечной патологии симптомами:
- Абдоминальная, или гастралгическая форма инфаркта характеризуется болями в верхней области живота, диспепсическими явлениями, отрыжкой, изжогой, тошнотой и рвотой.
- Аритмическая – проявляется серьезными нарушениями сердечного ритма, а также атриовентрикулярными блокадами, которые мешают распознать инфаркт даже на электрокардиограмме.
- Астматическая – протекает в виде тяжелого приступа бронхиальной астмы с удушьем, выделением пенистой мокроты, хрипами в легких. Часто такая форма возникает при повторных инфарктах.
- Церебральная – характерна симптоматикой нарушения мозгового кровообращения: головокружением, головной болью, пирамидальными расстройствами, центральной тошнотой и рвотой, спутанностью сознания.
- Безболевая (стертая) форма инфаркта наблюдается нечасто, в основном, у больных сахарным диабетом. Может выявиться на стадии сформировавшегося рубца и расцениваться как перенесенный на ногах инфаркт.
Диагностика инфаркта миокарда
Прежде всего, предполагают диагноз инфаркта, опираясь на жалобы, осмотр и анамнез пациента (наличие факторов риска, стенокардии). Инструментальная диагностика классического острого коронарного тромбоза довольно простая.

Проводят запись ЭКГ. Одним из характерных признаков значительной зоны некроза является патологический зубец Q. ЭКГ нужно записывать через каждые 15 минут, а в отделении проводится постоянный мониторинг ЭКГ. Этот метод определяет локализацию зоны некроза. Можно измерить ее глубину (от поверхностной, до сквозной, или трансмуральной), а также стадию развития процесса (смотрите расшифровку ЭКГ).
В диагностике острого инфаркта миокарда большую помощь оказывает определение уровня ферментов: КФК-МВ, креатинфосфокиназа, которая повышается через 3 часа после начала некроза, достигает максимума к концу первых суток, а еще через сутки возвращается к норме. Исследуются тропонины, проводится тропониновый тест. В общем анализе крови повышается СОЭ и лейкоцитоз.
Также в диагностике применяются УЗИ сердца, и другие методы исследования.
Кроме распознавания ИМ по клиническим проявлениям, существуют другие методы диагностики заболевания. Чтобы подтвердить диагноз, проводят ЭКГ и лабораторные исследования. Атипичные формы можно обнаружить только такими методами.
Электрокардиограмма показывает наличие рубца Q, который свидетельствует о некрозе мышечной ткани. Снижается величина зубца R, и поднимаются сегменты ST от изолинии.
Изменения в крови:
- лейкоцитоз;
- увеличение СОЭ;
- появление С-реактивного белка;
- повышение уровня фибриногена, сиаловых кислот.
ИМ нужно дифференцировать с заболеваниями, для которых характерны загрудинные боли (острый перикардит, стенокардия, плеврит, межреберная невралгия и т.д.).
Диагностика инфаркта миокарда осуществляется по трём основным факторам:
- Клиническая картина.
- ЭКГ.
- Лабораторные исследования и тропониновый тест.

Тест для выявления тропонина в крови
Клиническая картина заболевания определяется преимущественно близкими людьми, которые наблюдают за обострением ситуации. На основании следующих симптомов: резкой острой боли в грудине, невозможность вдоха, тошнота, рвота, ослабление организма, холодный пот и трудность речи, необходимо вызвать неотложку и рассказать все признаки прибывшему доктору.
На основании клинической картины опытный доктор и без анализов определит точный диагноз. Но обязательной процедурой также является проведение ЭКГ в стационаре или же в машине скорой помощи. В случаях инфаркта миокарда нельзя терять ни минуты, поэтому все диагностические процедуры проводятся очень быстро.
Исследование отклонений сердечной деятельности посредством электрокардиограммы подтверждает предварительно поставленный опытным врачом диагноз. На ЭКГ инфаркт миокарда проявляется в виде образования зубцов Q и подъёма сегмента ST в отведениях. Врач по полученным данным наблюдает картину повреждения определённых частей сердечных отделов, что является признаком инфаркта.

Изменения ЭКГ при инфаркте миокарда с течением времени
Анализ крови, который проводится в редких случаях, но также даёт отчётливое представление о диагнозе. Если в крови наблюдается повышение уровня повреждаемых клеток сердечной мышцы, то это первый признак инфаркта.
Что такое тропониновый тест? Многие даже и не слышали об этом, но это процедура, которую можно проводить в домашних условиях. Тест даёт отчётливое представление о наличие инфаркта уже в течение часа. Тропонины — это вещества, содержащиеся преимущественно в поперечно-полосатых мышцах. Собственно мышца миокард также входит в это число.
Для здорового человека недопустимо наличие тропонинов в крови, поэтому их наличие свидетельствует об отклонениях. Тропониновый тест даёт возможность определить точный диагноз между инфарктом и стенокардией. Тест можно проводить даже дома, а для этого необходимо иметь специальный прибор. Процесс определения диагноза с помощью теста включает в себя:
- Взятие крови из пальца.
- На индикатор помещаются 4 капли крови.
- Запустить таймер.
- Получение результата.
Тест очень прост и, главное, эффективен, по полученным результатам делается заключение: если прибор показывает окрашивание двух полос, то уместен диагноз инфаркта.
Среди диагностических критериев инфаркта миокарда важнейшими являются анамнез заболевания, характерные изменения на ЭКГ, показатели активности ферментов сыворотки крови. Жалобы пациента при инфаркте миокарда зависят от формы (типичной или атипичной) заболевания и обширности поражение сердечной мышца. Инфаркт миокарда следует заподозрить при тяжелом и продолжительном (дольше 30-60 минут) приступе загрудинных болей, нарушении проводимости и ритма сердца, острой сердечной недостаточности.
К характерным изменениям ЭКГ относятся формирование отрицательного зубца Т (при мелкоочаговом субэндокардиальном или интрамуральном инфаркте миокарда), патологического комплекса QRS или зубца Q (при крупноочаговом трансмуральном инфаркте миокарда). При ЭхоКГ выявляется нарушение локально сократимости желудочка, истончение его стенки.
В первые 4-6 часов после болевого приступа в крови определяется повышение миоглобина – белка, осуществляющего транспорт кислорода внутрь клеток.Повышение активности креатинфосфокиназы (КФК) в крови более чем на 50% наблюдается спустя 8—10 ч от развития инфаркта миокарда и снижается до нормы через двое суток. Определение уровня КФК проводят через каждые 6-8 часов. Инфаркт миокарда исключается при трех отрицательных результатах.
Для диагностики инфаркта миокарда на более поздних сроках прибегают к определению фермента лактатдегидрогеназы (ЛДГ), активность которой повышается позже КФК – спустя 1-2 суток после формирования некроза и приходит к нормальным значениям через 7-14 дней. Высокоспецифичным для инфаркта миокарда является повышение изоформ миокардиального сократительного белка тропонина – тропонина-Т и тропонина-1, увеличивающихся также при нестабильной стенокардии. В крови определяется увеличение СОЭ, лейкоцитов, активности аспартатаминотрансферазы (АсАт) и аланинаминотрансферазы (АлАт).
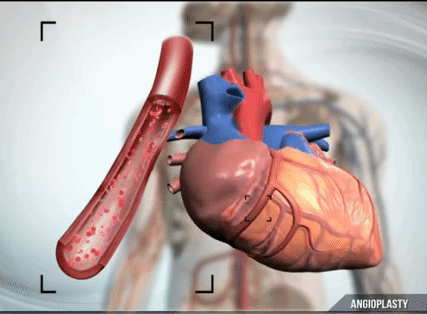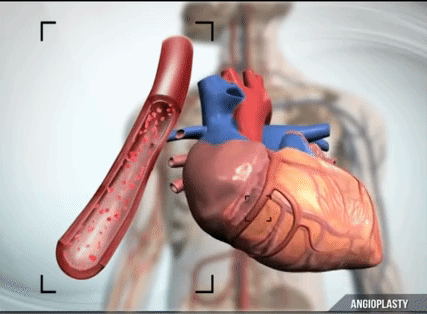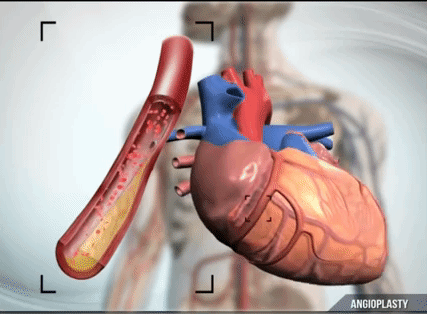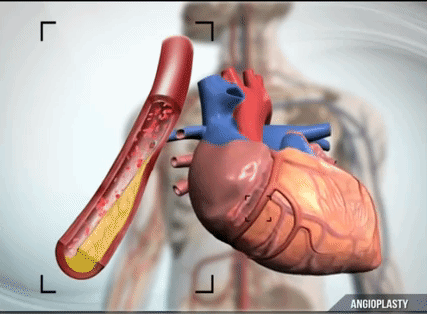
Коронарная ангиография (коронарография) позволяет установить тромботическую окклюзию коронарной артерии и снижение желудочковой сократимости, а также оценить возможности проведения аортокоронарного шунтирования или ангиопластики – операций, способствующих восстановлению кровотока в сердце.
Первые признаки и симптомы инфаркта миокарда
Характерные первые призаки инфаркта
Главный признак – это острая боль в груди (70-90% всех случаев). Она продолжается больше 20 минут, «накатывая» приступами. Каждый последующий приступ сильнее предыдущего.
- Характер боли — мучительный, давящий, грызущий, сжимающий. Сразу ясно, что боль «серьёзная, потому, что раньше такой не было»;
- Локализация боли – обычно за грудиной, или в проекции сердца (50%). В 25% случаев боли возникают на периферии: левая челюсть, лопатка слева, левая рука и кисть, левое плечо, позвоночник, и даже глотка;
- Сила боли, или интенсивность, различна. В тяжелых случаях больные не могут терпеть, стонут, но иногда боль бывает слабой или отсутствует вовсе. Чаще всего, это бывает при сахарном диабете, на фоне нарушения чувствительности вследствие полинейропатии. Бывает «запредельная» боль, которая не снимается даже морфином и промедолом, либо снимается неполностью;
- Длится боль никак не меньше 20 минут (минимум), но может продолжаться несколько суток, она не купируется нитроглицерином, либо исчезает на короткое время с возобновлением;
- К приступу приводит физическая нагрузка, от дефекации и застилания постели до тяжелой работы и полового акта, стрессы, выход из дома на мороз, купание в проруби, периоды сонного апноэ, при обильной трапезе и даже перевод тела от сидения к лежанию.
В довершение всего можем сказать, что инфаркт может возникнуть вообще, без всякой провокации, среди полного покоя.
Какие симптомы сопровождают приступ инфаркта?
Чаще всего возникают такие характерные спутники острого коронарного синдрома, как:
- беспокойство, общая слабость, или возбуждение;
- страх смерти, потливость, землистый цвет лица, резкая бледность;
- гастроинтестинальные признаки: тошнота, понос, рвота и вздутие в животе;
- кардиальные симптомы: лабильность пульса, нитевидный пульс, снижение давления;
- может появляться холодный пот.
Атипичные варианты течения
Кроме классического, «ангинозного» инфаркта миокарда с выраженной болью за грудиной, нужно уметь диагностировать основные «маски», или атипичные варианты. К ним относятся:
- Абдоминальный вариант. Есть полная уверенность, что проблема в «животе». Боль возникает в животе, в проекции желудка, в правом подреберье, сопровождается тошнотой и рвотой, вздутием живота;
- Астматический, который может быть проявлением острой сердечной астмы: удушье, одышка, а также кашель с пенистой мокротой розового цвета. Чаще свидетельствует об остром застое по малому кругу кровообращения. Это происходит часто при повторных процессах;
- Аритмический вариант. Почти все симптомы сводятся к нарушению сердечного ритма, боль выражена слабо;
- Церебральный, «инсультоподобный» вариант. При нем возникают «мушки» перед глазами, интенсивное головокружение, оглушенность, обморочное состояние, тошнота и рвота.
Эти варианты можно ожидать при диабете, у пациентов с инфарктами в анамнезе, а также в пожилом возрасте.
Знания о первых симптомах инфаркта миокарда просто необходимы каждому. Вот потрясающие цифры:
- Если не обращаться к врачам, то в первый час развития инфаркта умирает 28% больных. В течение первых 4 часов погибает 40% пациентов, через сутки – половина всех пациентов будет мертва;
- Если взять даже Москву, то в течение первых 6 часов от начала оказываются в профильном отделении около 8% всех пациентов, а в США их 80%.
Почему люди не вызывают «скорую» сразу же, или хотя бы через полчаса после начала сильных, необычных болей? Потому, что русские люди непривычны к суете вокруг себя, а терпение русского народа безгранично. Тем не менее, при подозрении на инфаркт нужно немедленно сделать следующее:
- Взять себя в руки;
- Уложить больного в кровать или на диван, запретить вставать;
- Положить под язык нитроглицерин, затем, через 3 минуты повторно (если боль не отпускает), а затем – еще одну;
- Пока нитроглицерин действует, вызывается «скорая»;
- По возможности открыть окно, проветрить помещение;
- При наличии аппаратуры нужно измерить давление, посчитать пульс, проверить его на наличие аритмии;
- Дать понять человеку, что его не собираются бросать, успокоить его. Это очень важно, поскольку при инфаркте может быть страх смерти;
- Пациенту можно дать порошок аспирина, в дозе 325 мг;
- В случае низкого давления можно приподнять ноги, подложив под них что-либо.
На этом ваше участие в первой помощи при остром инфаркте миокарда окончено, и остается дождаться кардиобригады. Врачи сразу дают кислород, записывают ЭКГ, при выраженной боли вводят наркотические анальгетики, и при стопроцентной уверенности в диагнозе проводят на дому тромболизис, чтобы растворить тромб и дать возможность крови «пробиться» к страдающему участку сердечной мышцы.
Но как диагностировать инфаркт? Что помогает врачам поставить правильный диагноз?
При подозрении на инфаркт миокарда следует действовать немедленно. Срочно вызывается бригада скорой помощи, желательно кардиологическая. Пациенту следует придать полусидячее положение, ноги согнуть в коленных суставах. Ослабить давление одежды на шее и в поясе, обеспечить доступ свежего воздуха. Дать разжевать таблетку Аспирина, под язык положить таблетку Нитроглицерина. Нитроглицерин дается трехкратно с интервалом в 5 минут. Определить пульс и давление и мониторировать показатели до приезда бригады.
Для снятия болевого синдрома следует дать разжевать таблетку Анальгина или Баралгина. Если есть препарат из группы бета-блокаторов (больной принимает их постоянно), нужно дать разжевать «внеочередную» таблетку. Возможен прием 1 таблетки Аспаркама или Панангина, 50 – 60 капель Валокордина или Корвалола.
При наличии этих признаков надо срочно вызвать «скорую помощь», а до ее приезда с 15‑минутным интервалом принять таблетки нитроглицерина в дозировке 0,5 мг, но не более трех раз, во избежание резкого падения давления. Нитроглицерин можно давать только при нормальных показателях давления, при низком артериальном давлении он противопоказан. Также стоит разжевать таблетку аспирина дозировкой 150-250 мг.
Пациента следует уложить таким образом, чтобы верхняя часть туловища была немного выше нижней, что позволит снизить нагрузку на сердце. Следует расстегнуть или снять стесняющую одежду и обеспечить приток свежего воздуха для того чтобы избежать приступов удушья.
При отсутствии пульса, дыхания и сознания больного следует уложить на пол и приступить к немедленным реанимационным мероприятиям, таким как искусственное дыхание и непрямой массаж сердца.
В первую очередь необходимо дать больному нитроглицерин. Человека нужно положить на ровную поверхность, запрокинув голову вверх. Если нитроглицерин не действует, можно ввести инъекцию анальгина или промедола.
Чтобы проходимость дыхательных путей была максимальной, изо рта нужно извлечь съемные протезы, если они есть. При рвоте больного перевернуть на бок. Если человек потерял сознание и не может самостоятельно дышать, сделать искусственную вентиляцию легких.
Очень важно при первых признаках инфаркта прибегнуть к оказанию помощи больному. Для этого необходимо выполнить следующие мероприятия:
- Уложить больного на спину, подложить валик под голову, дать таблетку Нитроглицерина и Аспирина в разжёванном виде.
- Дать таблетку Анальгина, накапать 60 капель Корвалола и поставить горчичник на грудь, ближе к сердцу.
- Вызвать неотложку.
Очень важна также неотложная помощь при инфаркте миокарда, если после процедуры приема таблеток состояние больного ухудшается, и он теряет сознание. Для этого необходимо:
- Проверить наличие дыхания. Если оно отсутствует, нужно приступить к проведению искусственной вентиляции лёгких. Для этого необходимо делать искусственное снабжение лёгких больного кислородом по способу «рот в рот» или «рот в нос».
- Проверить наличие пульса. Если пульс не прощупывается, то дополнительно к вентиляции добавляется непрямой массаж сердца.
- Проверять наличие эффективности выполняемых действий.
- Не переставать выполнять процедуры до приезда скорой помощи или прихода больного в чувство.
Таким образом, чем быстрее и эффективнее применяются меры со стороны родных и медперсонала, тем выше шансы спасти больного даже с острой формой инфаркта миокарда.
В зависимости от того, переносил пациент ранее данное заболевание или нет, инфаркт классифицируется как «первичный» (первый), «повторный» (второй по счету) и «рецидивирующий». О первичном говорят, если ранее пациент не переносил инфаркт. Повторный – это инфаркт, который развивается позднее 29 суток после перенесенного первого инфаркта и в течение всей жизни. Если же инфаркт развивается ранее 29ых суток после первичного, говорят о рецидиве инфаркта.
Лечение инфаркта миокарда
При инфаркте миокарда показана экстренная госпитализация в кардиологическую реанимацию. В остром периоде пациенту предписывается постельный режим и психический покой, дробное, ограниченное по объему и калорийности питание. В подостром периоде больной переводится из реанимации в отделение кардиологии, где продолжается лечение инфаркта миокарда и осуществляется постепенное расширение режима.
Купирование болевого синдрома проводится сочетанием наркотических анальгетиков (фентанила) с нейролептиками (дроперидолом), внутривенным введением нитроглицерина.
Терапия при инфаркте миокарда направлена на предупреждение и устранение аритмий, сердечной недостаточности, кардиогенного шока. Назначают антиаритмические средства (лидокаин), ß-адреноблокаторы (атенолол), тромболитики (гепарин, ацетилсалициловая к-та), антогонисты Са (верапамил), магнезию, нитраты, спазмолитики и т. д.
В первые 24 часа после развития инфаркта миокарда можно произвести восстановление перфузии путем тромболизиса или экстренной баллонной коронарной ангиопластики.
Если появились характерные болезненные ощущения, важно:
- прервать нагрузку
- сесть и принять нитроглицерин (поместить таблетку под язык)
Если имеет место приступ стенокардии, то через 10-15 минут болевые ощущения стихнут. Нет необходимости госпитализировать больного. Тем не менее, если пациенту трудно переносить боль, а результата от приема таблетки нет через 15 минут, важно немедленно вызвать бригаду скорой помощи: есть риск развития инфаркта миокарда.
- Больного усадить / уложить, приподняв изголовье постели
- Дать разжевать и проглотить 0,25 мг аспирина (ацетилсалициловой кислоты) и 0,25 мг нитроглицерина (если препарат в капсулах, нужно раскусить одну и положить под язык; если в форме ингалятора – задержать дыхание и распылить в полости рта одну дозу)
- Открыть окно, чтобы в комнату поступал свежий воздух
Если прошло пять минут, а ситуация не меняется к лучшему, важно вызвать «скорую помощь» и снова принять препарат.
Если больной ощущает внезапную слабость, нужно уложить его, приподняв его ноги на возвышение (подушечка, скатанная в рулон одежда).
Прием аспирина (ацетилсалициловой кислоты) противопоказан, если есть аллергия на него, а также в случае обострения болезней ЖКТ и внутренних кровотечениях в ближайшем анамнезе.
При подозрении на развитие инфаркта запрещено:
- подниматься на ноги
- куда-либо идти
- курить
- есть
до тех пор, пока не будет получено согласие доктора.
Сердечная катастрофа представляет непосредственную опасность для человеческой жизни: в первые же часы вероятны осложнения, которые могут повлечь за собой смерть пациента. Если нет возможности немедленно вызвать бригаду медиков, нужно, не стесняясь, просить о помощи: кто-то должен сесть за руль и доставить человека в медицинское учреждение.
Вести машину самостоятельно больному категорически нельзя, за исключением полностью безвыходных ситуаций. Временной фактор чрезвычайно важен: при своевременно оказанной врачебной помощи, развитие инфаркта можно остановить. Современная медицина располагает методами, позволяющими вовремя выявить тромбы в сосудах сердца и разрушить их, вернув коронарной артерии проходимость.
капотен (каптоприл) и нифедипин (кордафен, коринфар), и мочегонный препарат фуросемид. Эти медикаменты не используются в ходе катастрофы. Их цель – предотвращение эксцессов, могущих к ней привести. Например, гипертонический криз (резкое повышение артериального давления) может спровоцировать нестабильную стенокардию – вплоть до развития инфаркта.
Лечение начинают уже на этапе скорой помощи. Затем важно госпитализировать человека в специализированное кардиологическое отделение, желательно в блок интенсивной терапии.
Во время транспортировки больного в стационар для купирования болевого синдрома используются ненаркотические и наркотические анальгетики, чаще всего Морфин. Иногда при неэффективности вводятся бета-блокаторы внутривенно (Обзидан). При необходимости и определенной оснащенности уже в условиях скорой помощи начинают процедуру тромболизиса.

В условиях стационара главная задача при лечении инфаркта – восстановить кровоток в коронарных артериях. С этой целью проводят малоинвазивную операцию – ангиопластику с установлением стента – сетчатого искусственного «сосуда». В тяжелых случаях проводят шунтирование сердца. Аортокоронарное шунтирование – это операция по установлению шунтов, по которым будет проходить кровоснабжение сердца.
Больные с инфарктом миокарда госпитализируются в отделения интенсивной терапии или реанимации, затем по состоянию переводятся в кардиологические отделения. Медикаментозное лечение назначается врачом индивидуально в зависимости от тяжести процесса и показателей исследований (методы функциональной диагностики, общие анализы крови и мочи, биохимические анализы крови и другие).
Лечение инфаркта миокарда направлено, прежде всего, на восстановление кровотока к сердечным отделам. Это возможно и для этого имеются соответствующие методы:
- Использование Аспирина. Аспирин в составе имеет действующие вещества, которые способны привести к угнетению тромбоцитов.
- Плавикс и его составляющие. Более мощное средство, которое также способствует выведению тромба.
- Препараты тромболитической группы. Производят растворение сформировавшегося тромба.
Нет необходимости в приёме всех препаратов, поэтому назначаются преимущественно более мощные.
Все вышеперечисленные методы помогают исключительно в редких случаях, поэтому переходят к более серьёзным медицинским процедурам — срочное проведение операции.

Ангиопластика

Аортокоронарное шунтирование
Чем быстрее осуществляется лечение инфаркта миокарда, тем выше шансы спасти человека. После удаления тромба оперативным или лечебным способом, больному необходимо в течение 24 часов находиться под наблюдением в стационаре.
Помимо основных средств излечения недуга, возможно применение и дополнительных, которые включают в себя:
- Устранение болевых ощущений достигается путём применения Нитроглицерина.
- Избавление от аритмии осуществляется с помощью Лидокаина, Атропина.
- Ограничение размера инфаркта проводится с применением бета-блокаторов: Метапролола, Атенолола, Бисопролола и т. п.
Как лечить инфаркт миокарда, какие препараты и лекарства включают в терапию при этом осложнении ИБС? Оказание медицинской помощи должно быть поэтапным.
- Догоспитальный этап – оказание экстренной помощи и транспортировка в больницу.
- Госпитальный – поддержание организма медикаментозными средствами в условиях стационара. Он включает восстановление сердечного ритма, предотвращение и устранение тромбов и т.д.
- Реабилитационные мероприятия.
- Диспансерное наблюдение и амбулаторное лечение.
При остром приступе обязательно больного помещают в стационар. Для того чтобы возобновить кровоснабжение к очагу поражения при инфаркте миокарда, назначается тромболитическая терапия.
Благодаря тромболитикам бляшки в артериях миокарда растворяются, кровоток восстанавливается. Их прием желательно начать в первые 6 часов после ИМ. Это минимизирует риск неблагоприятного исхода заболевания.
Для этих целей назначают:
- Гепарин;
- Аспирин;
- Плавикс;
- Прасугрел;
- Фраксипарин;
- Алтеплаза;
- Стрептокиназа.
Для обезболивания назначаются:
- Промедол;
- Морфин;
- Фентанил с дроперидолом.
Для нормализации сердечного ритма внутривенно вводят 4,4% раствор магнезии. Улучшить кровоснабжение сердечной мышцы помогают антагонисты кальция, нитраты, β-адреноблокаторы. При выраженном чувстве страха и сильном возбуждении назначают транквилизаторы. Больше о сестринском процессе в этот период рассказано тут.
При неэффективности или недопустимости приема медикаментозных средств проводят срочное аорто-коронарное шунтирование. В некоторых случаях это единственный метод спасти жизнь пациента и восстановить кровоснабжение миокарда.
Частью комплексного лечения является строгое соблюдение постельного режима первые 2 недели после приступа. Физические нагрузки должны быть минимальными. Нужно начинать ходить с большой осторожностью. В стационаре больной должен находиться около 3 недель. Такой режим должны соблюдать и те, кто перенес ИМ на ногах.
Грамотное лечение острого инфаркта миокарда имеет свои цели. Мы не будем здесь говорить о купировании болевого синдрома, о подаче кислорода или действиях при внезапной остановке сердца. Расскажем о принципах лечения обычного и неосложненного инфаркта миокарда в самой общей и доступной форме.

Тромболизис
Если попытаться растворить свежий тромб, то шансы на восстановление 55% зоны некроза имеются в первые 1,5 часа от начала инфаркта, к концу 6 –го часа этот процент снижается до 15%. При более позднем обращении к врачу тромболизис проводить бессмысленно.
Гепарин и антикоагулянты
Известно, что неделя применения гепарина уменьшает летальность на 60%. При этом текучесть крови увеличивается, и предотвращаются тромботические осложнения, например, внутри камер сердца. В настоящее время используются низкомолекулярные гепарины.
Прогноз при инфаркте миокарда
Инфаркт миокарда является тяжелым, сопряженным с опасными осложнениями заболеванием. Большая часть летальных исходов развивается в первые сутки после инфаркта миокарда. Насосная способность сердца связана с локализацией и объемом зоны инфаркта. При повреждении более 50% миокарда, как правило, сердце функционировать не может, что вызывает кардиогенный шок и гибель пациента. Даже при менее обширном повреждении сердце не всегда справляется нагрузками, в результате чего развивается сердечная недостаточность.
По истечении острого периода прогноз на выздоровление хороший. Неблагоприятные перспективы у пациентов с осложненным течением инфаркта миокарда.
Относительно прогнозов, то они напрямую зависят от объема поражения сердечной мышцы, а также от своевременности и качества экстренной помощи. Даже, если серьезных осложнений после острого инфаркта нет, нельзя гарантировать абсолютного выздоровления. Если площадь поражения миокарда большая, он не сможет полностью восстановиться.
В будущем человек будет страдать от проблем сердечно-сосудистой системы. Это требует постоянного наблюдения у кардиолога. Согласно статистике, на протяжении года после приступа рецидив случается в 20-40% случаев. Чтобы этого избежать, необходимо тщательно следовать всем установленным рекомендациям специалиста.
Последствия инфаркта миокарда
Клинический опыт показывает, что после перенесенного инфаркта «медицинская судьба» пациентов складывается по-разному. У некоторых амбулаторный период после выписки из стационара протекает благоприятно безо всяких последствий; о перенесенном инфаркте миокарда может говорить только выписка из истории болезни и ЭКГ, записанная в острой стадии заболевания.
У других после выписки из стационара появляются симптомы стенокардии и сердечной недостаточности. Ряд пациентов приобретают нарушения ритма сердца, чаще всего – фибрилляцию предсердий. Часть пациентов нередко поступают с повторным, а иногда с несколькими повторными в течение года инфарктами миокарда.

В связи неоднородностью клинических и инструментальных проявлений постинфарктного состояния можно выделить шесть вариантов:
- Постинфарктное состояние без клинических проявлений с сохраненной сократительной функцией миокарда.
Пациенты чувствуют себя удовлетворительно. Этот вариант отмечается чаще всего у тех, кому вовремя было проведено стентирование коронарных артерий (чаще – одной артерии).
- Постинфарктное состояние с бессимптомной дисфункцией миокарда.
При этом самочувствие пациентов также удовлетворительное; за медицинской помощью не обращаются до тех пор, пока не возникнут клинические проявления хронической сердечной недостаточности. Дисфункцию миокарда можно выявить при дополнительном обследовании – например, при эхокардиографии.
- Постинфарктное состояние с клиническими проявлениями сердечной недостаточности.
Такие пациенты требуют тщательного наблюдения, так как им необходимы целый арсенал медикаментозных и немедикаментозных методов и тщательный контроль ряда параметров: веса, диуреза (количества выделяемой за сутки мочи), числа сердечных сокращений и артериального давления.
- Постинфарктное состояние с нарушениями ритма и проводимости.
У таких пациентов могут наблюдаться синусовая тахикардия, фибрилляция предсердий, трепетание предсердий, пароксизмы желудочковой тахикардии, а также развитие различных блокад. Такие состояния требуют назначения дополнительных антиаритмических препаратов, либо, при развитии атриовентрикулярных блокад, – постановки искусственного водителя ритма.
- Постинфарктное состояние с наличием аневризмы левого желудочка.
Аневризма сердца – это патологическое выпячивание сердца в месте истончения, состоящее из соединительной ткани (кардиосклероз). Клинически может не проявляться и сопровождаться симптомами хронической сердечной недостаточности; выявляется одним из методов: эхокардиография, сцинтиграфия миокарда, МРТ сердца.
- Постинфарктное состояние с повторным инфарктом миокарда.
Требует выяснения причин возникновения повторных инфарктов, которые могут быть связаны:
- с неадекватным лечением после выписки больного из стационара (например, пациент не принимает антиагреганты после установки стента);
- с сохранением или прогрессированием таких факторов как выраженная артериальная гипертензия, курение, декомпенсированный сахарный диабет;
- с агрессивным лечением атеросклероза (в таких случаях необходимо назначения дополнительных препаратов, влияющих на обмен холестерина).
На месте некроза со временем формируется рубец – постинфарктный кардиосклероз. В зависимости от его величины может нарушаться работа сердца: возникают аритмии, развивается сердечная недостаточность. Возможно развитие аневризмы сердца, требующее оперативного вмешательства.
Последствия инфаркта миокарда преимущественно возникают при обширном и глубоком (трансмуральном) повреждении сердечной мышцы.
- аритмия является самым частым осложнением инфаркта миокарда;
- сердечная недостаточность;
- артериальная гипертония;
- аневризма сердца, разрыв межжелудочковой перегородки;
- рецидивирующий (постоянно повторяющийся) болевой синдром встречается у примерно у 1/3 пациентов с инфарктом миокарда.
- синдром Дресслера.
Последствия инфаркта миокарда

Мы достаточно рассказали о том, что это такое – инфаркт миокарда, и каковы могут быть последствия и прогноз при несвоевременном обращении за срочной помощью. Реабилитация после инфаркта миокарда ставит своей целью снизить социальные, физические и даже психологические последствия болезни, и предотвратить возможность рецидива и иных фатальных осложнений.
Известно, что в отличие от инсульта, после инфаркта около 80% через полгода возвращаются к нормальной (в быту) жизни, а в случае легкого течения– через 2-3 месяца. Что касается профессиональной реабилитации, то перенесшие инфаркт пациенты уже не могут работать летчиками, машинистами, диспетчерами, на других ответственных работах.
Физическая реабилитация предусматривает увеличение двигательной активности, которая при грамотном подходе (ЛФК) может на четверть уменьшить смертность.
- Главным в реабилитации является выделение четырех функциональных классов, и соответствие программ их возможностям.
Пациенты должны иметь различный уровень физической активности, в зависимости от тяжести состояния, наличии постинфарктной стенокардии, аритмий. Так, 1 класс не имеет бытовых ограничений, а у пациентов 4 класса любая физическая активность провоцирует приступы стенокардии.
Также важным является питание, профилактика увеличения массы тела, прием дезагрегантов, статинов под контролем биохимических анализов крови, поддержка нормального уровня артериального давления и лечение сопутствующих заболеваний – например, диабета или артериальной гипертонии.

Только так можно снизить риск рецидива инфаркта миокарда и его отдаленных осложнений.
Следует осознавать всю серьезность заболевания и продолжать мероприятия, начатые в стационаре и согласованные с врачом. Обязательна диета с низким содержанием жиров и углеводов. Рекомендуются продукты, богатые микроэлементами и витаминами. Следует включать в рацион клетчатку и продукты, способствующие легкому опорожнению кишечника. Пищу принимать нужно небольшими порциями, 5 – 6 раз за день. Алкоголь и возбуждающие напитки исключить из рациона.
Особое внимание уделяется физической активности. Следует постепенно вводить и увеличивать нагрузки согласно предписаниям врача. Активность способствует улучшению насосной функции сердца, предотвращает застойные явления в конечностях и внутренних органах. Жизнь после инфаркта и стентирования или шунтирования должна быть упорядоченной и наполненной обязательными действиями.
Следует ответственно подходить к нарушенному здоровью и стараться сохранить и укрепить его. Нужно забыть о вредных привычках и помнить о том, что медикаменты, выписанные врачом, необходимо принимать пожизненно. Занятиям физкультурой следует посвящать определенное время, не менее 4 – 5 раз в неделю.
Многих интересует, дают ли инвалидность после перенесенного инфаркта и связанных с ним операций. Вопрос о трудоспособности решает врачебная комиссия. При необходимости возможно ограничение в труде до третьей группы либо полное освобождение – вторая группа инвалидности.
Современные методы лечения и реабилитации позволяют вести полноценный образ жизни после перенесенного инфаркта миокарда. И для людей, привыкших к активному и разнообразному образу жизни, связанному с передвижениями на большие расстояния, актуален вопрос: можно ли летать на самолете после инфаркта? Нельзя летать в следующих случаях:
- после тяжелого инфаркта прошло меньше полугода, а после неосложненного – меньше месяца;
- при сердечной недостаточности или стойкой гипертензии;
- при нестабильной стенокардии;
- при тяжелых формах аритмий.
Если после инфаркта прошло более полугода, самочувствие хорошее, осложнения и противопоказания отсутствуют, после совета с врачом и его одобрения можно совершать перелеты.
Восстанавливающие процедуры начинают с первых дней после ИМ. Их цель – предупредить развитие осложнений, восстановить эмоциональное состояние человека, мобилизовать компенсаторные механизмы организма.
Реабилитация должна быть комплексной (кардиологическая и физическая). Кардиологическая реабилитация направлена на минимизацию осложнений. Она помогает больному восстановиться и уменьшить риск повтора ИМ.
Восстановление продолжается длительное время. Человек может оставаться нетрудоспособным до 3 лет, а иногда и не возвращается к трудовой деятельности. Узнайте, когда после инфаркта дают группу инвалидности и на основании чего.
Всю оставшуюся жизнь человек должен принимать комплекс лекарственных препаратов:
- Аспирин (в случае индивидуальной непереносимости – тиклопидин);
- Бета-блокаторы;
- Гиполипидемические средства;
- Ингибиторы ангиотензин.
Под контролем специалиста постепенно следует начинать нагружать организм физическими нагрузками. Со временем интенсивность и продолжительность занятий должна возрастать. Благодаря физическим упражнениям, уровень кислорода в крови возрастает, тренируется сердечная мышца.
Восстановление после ИМ невозможно без соблюдения правильного питания. В рационе больного не должно быть жареных, жирных, острых блюд. Нужно ограничить применение соли. Исключить алкогольные напитки, кофе, крепкий чай.
Люди, пережившие острый инфаркт миокарда, получают самую настоящую психологическую травму и зачастую нуждаются в поддержке родственников и специалистов. Зачастую у них формируются депрессивные состояния и тревожные расстройства, а также ипохондрические проявления, то есть зацикленность на малейших изменениях в своем самочувствии, ложная самодиагностика. Нередко пациенты считают, что перенесенный инфаркт накладывает массу ограничений на привычный образ их жизни и работы.
Цели этапа психологической реабилитации следующие:
- появление у больных взвешенного, адекватного отношения к своему здоровью
- избавление от психоэмоционального стресса, обусловленного пережитым опытом
- обучение методам самоконтроля и самоуспокоения
- аутотренинг
- формирование положительных социальных установок
- повышение доверия к рекомендациям врача и желания им следовать

Прежде всего, необходимо нормализовать режим дня. Непрерывный ночной сон должен длиться не менее 7-8 часов. Любые рабочие нагрузки должны чередоваться с отдыхом и расслаблением. Нельзя допускать переутомлений, игнорировать выходные и праздничные дни, пренебрегать ежегодным отпуском. Физическая активность должна включать в себя по показаниям неспешные пешие прогулки, спокойное плавание и т.д.
В случае необходимости, пациенту может быть предложена консультация психолога или психотерапевта. При клинически выраженных тревожно-депрессивных расстройствах может появиться необходимость в медикаментозной коррекции. Наибольшая доказательная база по применению антидепрессантов такими пациентами накоплена для сертралина и циталопрама. Но любые медикаменты выписываются только по строгим показаниям и только врачом.
После выписки человек, перенесший острый инфаркт миокарда, обязан посетить врача в первые три дня. Во многих стационарах кардиологического профиля существует практика при выписке делать активный вызов участкового терапевта на дом. Следующие посещения пациент осуществляет самостоятельно. Частота визитов соответствует состоянию здоровья. Обычно рекомендуется посещать врача каждый месяц первые полгода, далее – дважды в год.
Месяц-два предпочтительнее ограничить физическую нагрузку. У людей с успешной реваскуляризацией этот временной промежуток будет короче. Вождение автомобиля разрешают ориентировочно через месяц.
Важно определиться с безопасным уровнем физической активности. С этой целью пациенту предлагается пройти так называемую стресс-пробу на велго-эргометре с обязательным контролем пульса. Пороговым (потенциально опасным) считается тот уровень активности, который вызывает ощущение усталости, при нем начинаются одышка и сердцебиение, а ЭКГ может начать фиксировать ишемические изменения. Безопасной является тренировка, интенсивность которой составляет не более 70% от порогового уровня.
Состояние пациента должно оставаться стабильным во время всего начального периода реабилитации. Также немаловажную роль в успешной реабилитации играет дисциплинированность пациента и его лояльность к предписаниям лечащего врача.
Профилактика
Пациент должен обсудить со своим врачом особенности клинически выявленного у него состояния, тактику дальнейшего ведения его заболевания, получить информацию о необходимых ему инструментальных и лабораторных исследованиях и их периодичности. Врач и пациент должны совместно выработать и проговорить схему действий больного на экстренный случай: прием необходимых препаратов, способы обращения за помощью; контактные данные ближайшего медицинского стационара.
спустя год не курят всего 1% из всех, кто самостоятельно отказался от привычки. Табачная зависимость включает в себя не только биохимические изменения в организме, но и социальную и психологическую зависимости. Сформировавшуюся у курильщика модель поведения непросто изменить. Сформировать у пациента стойкую мотивацию часто под силу только специалисту.
Такого понятия как «безопасная доза табака» не бывает, поэтому единственный путь к выздоровлению – это абсолютное воздержание. В противном случае вероятность повторного обращения к привычке под влиянием тех или иных причин колоссальна. В качестве средств немедикаментозной поддержки используют психологическое консультирование, гипнотерапию, акупунктуру.
Особое внимание уделяется рациону питания и двигательной активности. Существуют и медикаментозные средства, помогающие пациенту бросить курить, – так называемая никотинсодержащая терапия. Но следует сделать акцент, что острый период инфаркта миокарда и нестабильная стенокардия, а также мозговой инсульт являются относительными противопоказаниями для применения этих средств. В любом случае, назначение любого препарата должно обсуждаться со специалистом и кардиологом, наблюдающим пациента.

Больного следует информировать о допустимости физических нагрузок. По согласованию с врачом рекомендуются пешие прогулки в среднем (посильном, то есть не вызывающем неприятных ощущений) темпе на протяжении получаса в день.
-
Нормализация холестеринового обмена
Это важно для предупреждения осложнений. Наряду с коррекцией рациона широко используются гиполипидемические препараты – статины: розувастатин, симвастатин, аторвастатин.
- Коррекция артериального давления
Повышенное артериальное давление необходимо тщательно контролировать. При лечении его показатель должен быть менее 140/90 мм рт.ст
- Лечение сахарного диабета
Современная медицина принимает во внимание не только уровень сахара в крови пациента, но и целевой уровень гликированного гемоглобина (HbA1c).
- Особенный этап профилактики кардиологических заболеваний – ежегодная вакцинация против гриппа.
Она настоятельно рекомендуется всем, кто перенес инфаркт, а особенно – пациентам старшей возрастной группы, если для нее нет противопоказаний.
Здоровое питание
Основная цель – профилактика ожирения и уменьшение концентрации общего холестерина крови. Основные принципы питания таковы:
- употреблять до 2000 ккалорий в сутки
- содержание общего холестерина не более 300 мг в сутки
- на жиры приходится не более 30% энергетической ценности продуктов
Строгой диетой можно добиться снижения общего уровня холестерина плазмы на 10-15%.
Наиболее физиологичной принято считать потерю веса на 2-4 килограмма в месяц. Рекомендуются следующие продукты:
- молочные продукты: 200 мл молока / кефира 0,5-1% жирности, 30 грамм творога / сыра (20-30% жирности)
- фрукты: 5 порций (400 грамм) в день (1 порция – это 1 банан/ апельсин / киви/ большой кусок дыни / ананаса / 2 сливы / 1 столовая ложка сухофруктов / 1 стакан сока)
- 2-3 чайные ложки подсолнечного масла, 1 чайная ложка оливкового масла в день; сокращение потребления сливочного масла
- 100 грамм рыбы, нежирной птицы, очень постного мяса в день
- овощи: 400 грамм свежих или 800 грамм вареных овощей
- зерновые: 1 кусочек хлеба из грубой муки / 200 грамм каши в первой половине дня, 100 грамм пасты, риса
- напитки: соки без содержания сахара, несладкий зеленый чай, кофе, вода, минеральная вода без газа
- бобовые (чечевица, фасоль, горох, бобы): 100 грамм дважды в неделю
- пектины из фруктов: 15 грамм в день
- алкоголь: максимальная суточная доза для мужского организма – 30 грамм чистого этанола, для женского – 20 грамм; в некоторых случаях употребление алкоголя исключается
Необходимо резко ограничить употребление хлебобулочных изделий, быстрых углеводов (сладости, газировка, кондитерские изделия), сократить количество соли до 3-5 грамм в сутки, исключить копчености и мясные деликатесы.
Растительные продукты обладают разносторонним положительным действием на организм человека. Употребление 25-30 грамм растворимой клетчатки в сутки снижает значения холестерина на 10-15% и уменьшает смертность от кардиологических заболеваний на 25%, а также минимизирует риски развития сахарного диабета.
Необходимыми условиями профилактики инфаркта миокарда являются ведение здорового и активного образа жизни, отказ от алкоголя и курения, сбалансированное питание, исключение физического и нервного перенапряжения, контроль АД и уровня холестерина крови.
Профилактические меры могут быть первичными и вторичными. Цель первичной профилактики – предотвратить ИМ, вторичной – не допустить повторного приступа болезни.
В профилактике нуждаются не только люди с заболеваниями сердечно-сосудистой системы, но и здоровые. Особенно в зоне риска находятся люди с лишним весом, страдающие сахарным диабетом, курильщики, а также те, кому за 50.
Как предупредить инфаркт миокарда:
- Контролировать массу тела.
- Регулярно делать физические нагрузки для улучшения обмена веществ.
- Отказаться от пагубных привычек.
- Контролировать уровень холестерина в крови.
- Регулярно мерять артериальное давление. Если наблюдается стойкая гипертензия, необходимо проводить коррекцию с помощью лекарственных средств.
- Контролировать уровень сахара с целью своевременно выявления диабета.
- Придерживаться здорового питания. Ограничить употребление продуктов, содержащих холестерин. Есть больше овощей, фруктов, клетчатки.
- При склонности к сердечно-сосудистым заболеваниям принимать препараты с аспирином (Кардиомагнил, Аспикор и т.д.). Дозировку должен подбирать врач.
Инфаркт миокарда – серьезная патология, которая требует срочной медицинской помощи. При несвоевременном лечении могут возникнуть неприятные последствия, вплоть до летального исхода.
Лучшая защита от болезни – это профилактика. Поэтому, нужно вести здоровый образ жизни, правильно питаться, заниматься спортом, и регулярно контролировать состояние своего здоровья.
- Следует отказаться от курения. Курильщики умирают от сердечных приступов в два раза чаще.
- Если обнаружится, что холестерин выше нормы, то лучше ограничить животные жиры, которых много в сливочном масле, яичном желтке, сыре, сале, печенке. Отдавайте предпочтение овощам и фруктам. Молоко и творог должны быть обезжиренными. Полезны рыба, куриное мясо.
- Развитию инфаркта способствует и высокое артериальное давление. Борясь с гипертонией, можно предупредить инфаркт.
- Избыточный вес увеличивает нагрузку на сердце — приведите его в норму.

