Оглавление
- 1 Как диагностируется антифосфолипидный синдром?
- 2 Почему возникает?
- 3 Диагностика антифосфолипидного синдрома
- 4 Механизм болезни
- 5 Варианты патологии
- 6 Клиническая картина
- 7 О беременности
- 8 Как распознать?
- 9 Тромбозы в венах и артериях
- 10 Лечение
- 11 Чего ожидать от этого синдрома?
- 12 Влияние АФЛА на органы и системы
- 13 Основа развития синдрома фосфолипидных антител
Как диагностируется антифосфолипидный синдром?
Антифосфолипидный синдром – аутоиммунная патология, в основе которой лежит образование антител к фосфолипидам, являющимся главными липидными компонентами клеточных мембран.
Антифосфолипидный синдром может проявляться венозными и артериальными тромбозами, артериальной гипертензией, клапанными пороками сердца, акушерской патологией (привычным невынашиванием беременности, внутриутробной гибелью плода, гестозом), поражением кожи, тромбоцитопенией, гемолитической анемией.
Основными диагностическими маркерами антифосфолипидного синдрома являются Ат к кардиолипину и волчаночный антикоагулянт. Лечение антифосфолипидного синдрома сводится к профилактике тромбообразования, назначению антикоагулянтов и антиагрегантов.
Антифосфолипидный синдром (АФС) – комплекс нарушений, вызванных аутоиммунной реакцией к фосфолипидным структурам, присутствующим на клеточных мембранах. Заболевание было детально описано английским ревматологом Hughes в 1986 году.
Данные об истинной распространенности антифосфолипидного синдрома отсутствуют; известно, что незначительные уровни АТ к фосфолипидам в сыворотке крови обнаруживаются у 2-4% практически здоровых лиц, а высокие титры – у 0,2%.
Антифосфолипидный синдром в 5 раз чаще диагностируется среди женщин молодого возраста (20-40 лет), хотя заболеванием могут страдать мужчины и дети (в т. ч. новорожденные).
Как мультидисциплинарная проблема, антифосфолипидный синдром (АФС) привлекает внимание специалистов в области ревматологии, акушерства и гинекологии, неврологии, кардиологии.
Основополагающие причины развития антифосфолипидного синдрома неизвестны. Между тем, изучены и определены факторы, предрасполагающие к повышению уровня антител к фосфолипидам.
Так, транзиторное нарастание антифосфолипидных антител наблюдается на фоне вирусных и бактериальных инфекций (гепатита С, ВИЧ, инфекционного мононуклеоза, малярии, инфекционного эндокардита и др.).

Высокие титры антител к фосфолипидам обнаруживаются у пациентов с системной красной волчанкой, ревматоидным артритом, болезнью Шегрена, склеродермией, узелковым периартериитом, аутоиммунной тромбоцитопенической пурпурой.
Гиперпродукция антифосфолипидных антител может отмечаться при злокачественных новообразованиях, приеме лекарственных средств (психотропных препаратов, гормональных контрацептивов и др.), отмене антикоагулянтов.
Имеются сведения о генетической предрасположенности к повышенному синтезу антител к фосфолипидам у лиц-носителей антигенов HLA DR4, DR7, DRw53 и у родственников больных антифосфолипидным синдромом.
В целом иммунобиологические механизмы развития антифосфолипидного синдрома требуют дальнейшего изучения и уточнения.
В зависимости от структуры и иммуногенности различают «нейтральные» (фосфатидилхолин, фосфатидилэтаноламин) и «отрицательно заряженные» (кардиолипин, фосфатидилсерин, фосфатидилинозитол) фосфолипиды.
Взаимодействуя с фосфолипидами мембран клеток эндотелия сосудов, тромбоцитов, нейтрофилов, антитела вызывают нарушение гемостаза, выражающиеся в склонности к гиперкоагуляции.
С учетом этиопатогенеза и течения различают следующие клинико-лабораторные варианты антифосфолипидного синдрома:
- первичный – связь с каким-либо фоновым заболеванием, способным индуцировать образование антифосфолипидных антител, отсутствует;
- вторичный – антифосфолипидный синдром развивается на фоне другой аутоиммунной патологии;
- катастрофический – острая коагулопатия, протекающая с множественными тромбозами внутренних органов;
- АФЛ-негативный вариант антифосфолипидного синдрома, при котором серологические маркеры заболевания (Ат к кардиолипину и волчаночный антикоагулянт) не определяются.
Согласно современным взглядам, антифосфолипидный синдром представляет собой аутоиммунную тромботическую васкулопатию.
При АФС поражение может затрагивать сосуды различного калибра и локализации (капилляры, крупные венозные и артериальные стволы), что обусловливает чрезвычайно разнообразный спектр клинических проявлений, включающий венозные и артериальные тромбозы, акушерскую патологию, неврологические, сердечно-сосудистые, кожные нарушения, тромбоцитопению.
Наиболее частым и типичным признаком антифосфолипидного синдрома являются рецидивирующие венозные тромбозы: тромбоз поверхностных и глубоких вен нижних конечностей, печеночных вен, воротной вены печени, вен сетчатки.
У больных с антифосфолипидным синдромом могут возникать повторные эпизоды ТЭЛА, легочная гипертензия, синдром верхней полой вены, синдром Бадда-Киари, надпочечниковая недостаточность. Венозные тромбозы при антифосфолипидном синдроме развиваются в 2 раза чаще артериальных.
Среди последних преобладают тромбозы церебральных артерий, приводящие к транзиторным ишемическим атакам и ишемическому инсульту.
Прочие неврологические нарушения могут включать мигрень, гиперкинезы, судорожный синдром, нейросенсорную тугоухость, ишемическую нейропатию зрительного нерва, поперечный миелит, деменцию, психические нарушения.
Поражение сердечно-сосудистой системы при антифосфолипидном синдроме сопровождается развитием инфаркта миокарда, внутрисердечного тромбоза, ишемической кардиомиопатии, артериальной гипертензии.
Довольно часто отмечается поражение клапанов сердца – от незначительной регургитации, выявляемой с помощью ЭхоКГ, до митрального, аортального, трикуспидального стеноза или недостаточности.
В рамках диагностики антифосфолипидного синдрома с сердечными проявлениями требуется проведение дифференциальной диагностики с инфекционным эндокардитом, миксомой сердца.
Типичные поражения кожи и мягких тканей представлены сетчатым ливедо, ладонной и подошвенной эритемой, трофическими язвами, гангреной пальцев; опорно-двигательного аппарата – асептическими некрозами костей (головки бедренной кости).
Гематологическими признаками антифосфолипидного синдрома служат тромбоцитопения, гемолитическая анемия, геморрагические осложнения.
У женщин АФС часто выявляется в связи с акушерской патологией: повторным самопроизвольным прерыванием беременности в различные сроки, задержкой внутриутробного развития плода, фетоплацентарной недостаточностью, гестозом, хронической гипоксией плода, преждевременными родами. При ведении беременности у женщин с антифосфолипидным синдромом акушер-гинеколог должен учитывать все возможные риски.
Антифосфолипидный синдром диагностируется на основании клинических (сосудистый тромбоз, отягощенный акушерский анамнез) и лабораторных данных. Основные иммунологические критерии включают выявление в плазме крови средних или высоких титров Ат к кардиолипину класса IgG/IgM и волчаночного антикоагулянта дважды в течение шести недель.
Диагноз считается достоверным при сочетании, по меньшей мере, одного основного клинического и лабораторного критерия. Дополнительными лабораторными признаками антифосфолипидного синдрома являются ложноположительная RW, положительная реакция Кумбса, повышение титра антинуклеарного фактора, ревматоидного фактора, криоглобулинов, антител к ДНК.
Также показано исследование ОАК, тромбоцитов, биохимического анализа крови, коагулограммы.
Беременные с антифосфолипидным синдромом нуждаются в мониторинге показателей свертывающей системы крови, проведении динамического УЗИ плода и допплерографии маточно-плацентарного кровотока, кардиотографии.
Изменения створок сердечных клапанов выявляются в процессе ЭхоКГ.
Дифференциально-диагностические мероприятия должны быть направлены на исключение ДВС-синдрома, гемолитико-уремического синдрома, тромбоцитопенической пурпуры и др. Учитывая полиорганность поражения, диагностика и лечение антифосфолипидного синдрома требуют объединения усилий врачей различных специальностей: ревматологов, кардиологов, неврологов, акушеров-гинекологов и др.
Основной целью терапии антифосфолипидного синдрома служит предотвращение тромбоэмболических осложнений. Режимные моменты предусматривают умеренную физическую активность, отказ от долгого нахождения в неподвижном состоянии, занятий травматичными видами спорта и длительных авиаперелетов.
Женщинам с антифосфолипидным синдромом не следует назначать пероральные контрацептивы, а перед планированием беременности необходимо обязательно обратиться к акушеру-гинекологу.
Беременным пациенткам в течение всего периода гестации показан прием малых доз глюкокортикоидов и антиагрегантов, введение иммуноглобулина, инъекции гепарина под контролем показателей гемостазиограммы.
Медикаментозная терапия при антифосфолипидном синдроме может включать назначение непрямых антикоагулянтов (варфарина), прямых антикоагулянтов (гепарина, надропарина кальция, эноксапарина натрия), антиагрегантов (ацетилсалициловой кислоты, дипиридамола, пентоксифиллина).
Профилактическая антикоагулянтная или антиагрегантная терапия большинству больных с антифосфолипидным синдромом проводится длительно, а иногда пожизненно.
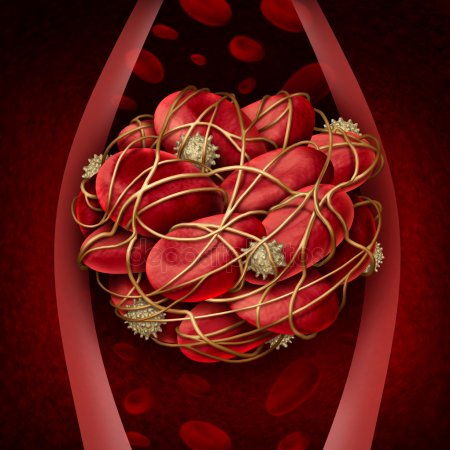
При катастрофической форме антифосфолипидного синдрома показано назначение высоких доз глюкокортикоидов и антикоагулянтов, проведение сеансов плазмафереза, переливание свежезамороженной плазмы и т. д.
Своевременная диагностика и профилактическая терапия позволяют избежать развития и рецидивирования тромбозов, а также надеяться на благоприятный исход беременности и родов. При вторичном антифосфолипидном синдроме важным представляется контроль за течением основной патологии, профилактика инфекций.
Прогностически неблагоприятными факторами служат сочетание антифосфолипидного синдрома с СКВ, тромбоцитопения, быстрое нарастание титра Ат к кардиолипину, стойкая артериальная гипертензия.
Почему возникает?
Причины, по которым развивается АФС, до сих пор точно не установлены. Неясным является, почему у некоторых людей, которые имеют высокие титры антифосфолипидных антител, заболевание не проявляет? Есть ряд факторов, которые инициируют его развитие. Условно их можно разделить на факторы, вызывающие первичные тромбофилии и обуславливающие вторичные.
Первичные тромбофилии инициируют:
- гипергомоцистеинемия;
- синдром слипающихся тромбоцитов
- малое количество противосвертывающих веществ;
- большое количество и высокая активность 8 фактора свертывания;
- малое количество 11 и 12 факторов свертывания крови;
- явление полиморфизма в протромбиновом гене и в гене 5 фактора свертывания крови.
 Нефропатия при беременности
Нефропатия при беременности- инфекции вирусного и бактериального характера (гепатиты А, В, С, мононуклеоз, эндокардит, который вызван инфекцией);
- злокачественные новообразования;
- лекарственные средства (гормоны, психотропы);
- генетическая предрасположенность (носительство антигенов определенного характера) и наследственность (возникновение болезни у лиц, чьи родственники ею страдали);
- болезни, которые имеют аутоиммунную природу (скв, ревматоидный артрит, узелковый периартериит);
- травмы;
- беременность и роды;
- болезни миелопролиферативного характера;
- антифосфолипидный синдром;
- сердечная недостаточность с явлениями застоя;
- воспалительный процесс в кишечнике;
- нефротический синдром.
Диагностика антифосфолипидного синдрома

Антифосфолипидный синдром относится к тем патологиям, принципы выявления которых для взрослых и детей несколько разнятся, хотя общие положения ведения больных разных возрастных категорий (как и их лечение) примерно одинаковые. Потому мы решили рассмотреть оба случая отдельно.
Как определить АФС?
1. Сбор анамнеза и предварительный осмотр:
- обстоятельный разговор с пациентом с выявлением имевших место в прошлом возможных признаков синдрома (частые кровоизлияния, внезапная потеря зрения, изменение окраса кожи и т. п.);
- анализ истории болезни (особенности, ранее проводившиеся обследования, результаты лечебных мероприятий);
- если на приеме женщина, выявление хронических гинекологических проблем и патологий беременности: внутриутробная гибель плода, спонтанные аборты на раннем сроке;
- общий осмотр с определением сердечного ритма (фонендоскоп, тонометр).
2. Лабораторные исследования:
- общий анализ крови: особое внимание врач обратит на повышенный уровень тромбоцитов и пониженный — эритроцитов, гемоглобина;
- двойной анализ крови на наличие АФС-антител.
3. Выявление закупорки сосудов:
- УЗ-исследование и допплерография даст представление о состоянии сосудов, движении крови и наличии тромбов;
- КТ и МРТ выявят скрытые патологии внутренних органов (легкие, печень, почки);
- рентгенологическое исследование (при отсутствии беременности, если на приеме женщина);
- ангиография определит проходимость даже небольших сосудов.
1. Клинические:
- случаи венозного или артериального тромбоза в любых органах или тканях;
- наличие в медицинской карте задокументированных результатов доплеровского и гистологического исследований.
2. Лабораторные:
- высокий или умеренный уровень антител к кардиолипину (классов IgC, IgM), если анализ (с интервалом не менее 6 недель) был двойным: стандартным и иммуноферментным (в общем случае это касается не только детей, но и взрослых);
- двойной анализ на волчаночный антикоагулянт (интервал между исследованиями — не менее полутора месяцев) дал положительный результат.
3. Семейные (наличие у ближайших родственников следующих заболеваний и патологий):
- ранние инсульты и инфаркты (до 50 лет);
- рецидивирующий тромбофлебит;
- хронические ревматические заболевания;
- проблемы с беременностью (эклампсия, преэклампсия, невынашивание).
Недостаточное обследование (имеется в виду определение какого-то одного, чаще наиболее стандартизированного и доступного метода, которым, например, нередко считают антикардиолипиновый тест), скорее всего, приведет к гипердиагностике, ведь данный анализ дает позитивный результат и при других патологических состояниях.
Очень важными методами лабораторной диагностики на сегодняшний день является определение:
- Волчаночных антикоагулянтов (ВА) (главное условие при диагностике АФС);
- Иммуноглобулинов к кардиолипиновому антигену (реакция Вассермана, которая в случае САФА будет положительной);
- Титры антителк отдельным мембранным фосфолипидам (β-2-гликопротеин-1-кофакторзависимые АТ к фосфолипидам) – как правило, они будут повышенными.
Данные тесты в первую очередь используются для скрининга, позитивные результаты которого должны верифицироваться подтверждающими иммунологическими исследованиями в течение определенного промежутка времени (12 недель).

Достаточным лабораторным критерием для диагностики АФС можно считать любой из тестов, если:
- ВА определился 2 или более раза в течение вышеуказанного промежутка времени;
- Иммуноглобулины классов G и М к кардиолипиновому антигену проявились также не менее чем 2 раза за 12 (и не менее) недель в определенных концентрациях;
- АТ к β-2-гликопротеину-1 выявились не менее чем дважды за12 недель, на достаточном для диагностики уровне.
В качестве дополнительных анализов с целью диагностики фосфолипидного синдрома используют:
- Анализ ложноположительной реакции Вассермана;
- Постановку пробы Кумбса;
- Определение ревматоидного (РФ) и антинуклеарного факторов;
- Исследование криоглобулинов и титра АТ к ДНК.
Следует отметить, что без определения волчаночных антикоагулянтов в половине случаев АФС остается нераспознанным, но если провести все исследования, то есть высокая вероятность, что диагноз будет установлен правильно и лечение будет начато без опоздания. Благо, сейчас многие фирмы предлагают удобные и надежные тест-системы, содержащие необходимый набор реагентов.
В данной статье мы попробуем разобраться, что же это за симптомокомплекс, почему он возникает, как проявляется, а также рассмотрим принципы диагностики, лечения и профилактики данного состояния.
Антифосфолипидный синдром может развиваться на фоне аутоиммунных заболеваний.

К сожалению, на сегодняшний день достоверные причины возникновения данного симптомокомплекса неизвестны.
Считается, что это заболевание в ряде случаев является генетически обусловленным, такой его вариант называют первичным антифосфолипидным синдромом, и он определяется, как самостоятельная форма болезни.
Гораздо чаще антифосфолипидный синдром развивается не сам по себе, а на фоне каких-либо других заболеваний или патологических состояний, основными из которых являются:
- аутоиммунные заболевания (васкулиты, системная красная волчанка, системная склеродермия);
- злокачественные опухоли;
- микроангиопатии (гемолитико-уремический синдром, тромбоцитопении и так далее);
- инфекционные – вирусные, бактериальные, паразитарные – заболевания, особенно СПИД, инфекционный мононуклеоз;
- синдром диссеминированного внутрисосудистого свертывания.
Также он может стать следствием приема ряда лекарственных препаратов: психотропных лекарственных средств, пероральных гормональных контрацептивов, гидралазина, новокаинамида и других.
При антифосфолипидном синдроме в организме больного образуется большое количество аутоантител к фосфолипидам, имеющим несколько разновидностей, расположенным на мембранах тромбоцитов и эндотелиоцитов, а также на нервных клетках.
У здорового человека частота обнаружения таких антител составляет 1-12%, увеличиваясь с возрастом. При заболеваниях, указанных выше, резко повышается продукция антител к фосфолипидам, что и приводит к развитию антифосфолипидного синдрома.
Антитела к фосфолипидам оказывают негативное воздействие на определенные структуры организма человека, а именно:
- эндотелиоциты (клетки эндотелия): снижают в них синтез простациклина, расширяющего сосуды и препятствующего агрегации тромбоцитов; угнетают активность тромбомодулина, вещества белковой природы, оказывающего антитромботический эффект; тормозят выработку факторов, препятствующих свертыванию, и инициируют синтез и высвобождение веществ, способствующих агрегации тромбоцитов;
- тромбоциты: антитела взаимодействуют с этими клетками, стимулируя образование веществ, усиливающих агрегацию тромбоцитов, а также способствуют быстрому разрушению тромбоцитов, что вызывает тромбоцитопению;
- гуморальные компоненты системы свертывания крови: снижают концентрацию в крови веществ, препятствующих ее свертыванию, а также ослабляют активность гепарина.
В результате описанных выше эффектов кровь приобретает повышенную способность к свертыванию: в сосудах, снабжающих кровью различные органы, образуются тромбы, органы испытывают гипоксию с развитием соответствующей симптоматики.
Венозный тромбоз может быть одним из признаков антифосфолипидного синдрома.
Со стороны кожи могут определяться следующие изменения:
- сосудистая сеть на верхних и нижних конечностях, чаще – на кистях, хорошо заметная при охлаждении – сетчатое ливедо;
- сыпь в виде точечных кровоизлияний, напоминающих внешне васкулит;
- подкожные гематомы;
- кровоизлияния в области подногтевого ложа (так называемый, «симптом занозы»);
- омертвение участков кожи в области дистальных отделов нижних конечностей – кончиков пальцев;
- длительно незаживающие язвенные поражения конечностей;
- покраснение кожи ладоней и подошв: подошвенная и ладонная эритема;
- подкожные узелки.
Для поражения сосудов конечностей характерны следующие проявления:
- хроническая ишемия вследствие нарушений тока крови ниже места, закупоренного тромбом: конечность холодная на ощупь, пульс ниже места тромбоза резко ослаблен, мышцы – атрофированы;
- гангрена: омертвение тканей конечности в результате длительной ишемии их;
- тромбоз глубоких или поверхностных вен конечностей: боли в области конечности, резкая отечность, нарушение ее функции;
- тромбофлебиты: сопровождаются выраженным болевым синдромом, повышением температуры тела, ознобом; по ходу вены определяется покраснение кожи и болезненные уплотнения под ней.
В случае локализации тромба в крупных сосудах могут определяться:
- синдром дуги аорты: давление на верхних конечностях резко повышено, диастолическое («нижнее») давление на руках и ногах значительно различается, на аорте при аускультации определяется шум;
- синдром верхней полой вены: отечность, посинение, расширение подкожных вен лица, шеи, верхней половины туловища и верхних конечностей; могут определяться кровотечения из носа, пищевода, трахеи или бронхов;
- синдром нижней полой вены: выраженные, разлитые боли в области нижних конечностей, паха, ягодиц, брюшной полости; отечность данных частей тела; расширенные подкожные вены.
Со стороны костной ткани могут отмечаться следующие изменения:
- асептический некроз кости: омертвение участка костной ткани в области суставной поверхности кости; чаще отмечается в области головки бедренной кости; проявляется болевым синдромом неопределенной локализации, атрофией прилежащих к области поражения мышц, нарушением движений в суставе;
- обратимый остеопороз, не связанный с приемом глюкокортикоидов: проявляется болевым синдромом в области поражения, при отсутствии факторов, которые могли бы их спровоцировать.
Механизм болезни
Антифосфолипидный синдром как самостоятельное заболевание известен в медицине всего лет 30, когда характерный комплекс симптомов получил свое нынешнее название (1986 г.), а 8 годами позднее был предложен термин «синдром Хьюджа». Также иногда еще встречается название «синдром антикардиолипиновых антител», хотя общеупотребительным оно так и не стало.
Суть АФС состоит в том, что организм начинает вырабатывать антитела к собственным клеткам, воспринимая их как источник угрозы. Антифосфолипидный синдром отличается тем, что отторгаться начинают структурные компоненты так называемой клеточной стенки, тромбоциты и белковые составляющие крови, из-за чего значительно увеличивается вероятность формирования тромбов и, в самом тяжелом случае, закупорки сосудов.
Вопрос, касающийся распространенности синдрома среди разных групп населения, окончательно не прояснен. У мужчин он встречается в 5 раз реже, чем у представительниц прекрасного пола, но почему женщины оказались в столь «невыгодном» положении, неизвестно. Синдром у детей диагностируется также, но чаще все соответствующие симптомы наблюдаются у молодых людей.
Патогенез АФС, несмотря на множество исследований, остается невыясненным, из-за чего точная диагностика и адекватное лечение сильно затруднены. Также на сегодняшний день специфический анализ на антифосфолипидный синдром науке неизвестен, потому медикам приходится довольствоваться в основном косвенными данными. У детей и подростков с неустоявшейся иммунной системой и резкими скачками гормонального фона диагностика из-за этого особенно проблематична.
Основание болезни это тромбозы артерий и вен невоспалительного генеза. Существует двухфакторная теория, она выдвигает АФС в качестве фактора, который может вызывать тромбоз. Этот фактор осуществляет реализацию при наличии пускового механизма тромбофилии.
Патогенез антифосфолипидного синдрома состоит в том, что в организме больного человека вырабатываются в том или ином количестве антитела к фосфолипидам. Последние являются важным компонентом всех клеток человеческого тела. В результате взаимодействия антител и фосфолипидов возникает нарушение регуляции гомеостаза (постоянство в системе крови) в сторону гиперкоагуляции. Проявляется это тем, что тромбоциты приобретают усиленное свойство к адгезии (оседанию) и агрегации (склеиванию).
Кроме того, меняется соотношение между производством тромбоксана и простациклина, которые являются компонентами свертывающей системы крови. Также снижается уровень противосвертывающих веществ в крови, что ведет к тромбозам внутри сосудов. Тромбоз приобретает распространенный характер, у беременных он поражает фетоплацентарный комплекс, приводя к невынашиванию плода.

В основе клинических проявлений антифосфолипидного синдрома лежит генерализованный тромбоз
Варианты патологии
В случае патологических процессов, которые стали результатом активации В-клеток, концентрация АФЛА довольно высока и они с большой частотой выявляются при следующих состояниях:
-

системная красная волчанка ведет к повышенной выработке АФЛА
СКВ (системной красной волчанке);
- Аутоиммунной системной патологии соединительной ткани (системной склеродермии, синдроме Шегрена, ревматоидном артрите);
- Неопластических процессах;
- Лимфопролиферативных заболеваниях;
- АИТП (аутоиммунной тромбоцитопенической пурпуре), которая, впрочем, сама нередко сопровождает другую патологию, где гиперпродукция антифосфолипидных антител весьма характерна (СКВ, системная склеродермия, ревматоидный артрит);
- Острых и хронических процессах, вызываемых вирусами (инфекционный мононуклеоз, гепатит С, ВИЧ-инфекция), бактериальной инфекцией (эндокардит) либо паразитами (малярия);
- Отдельной патологии центральной нервной системы;
- Осложнениях беременности и родов, которые, кстати сказать, сам антифосфолипидный синдром и создает;
- Наследственной предрасположенности, обусловленной присутствием в фенотипе отдельных специфичностей 2 класса (DR4, DR7, DRw53) лейкоцитарной системы человека (HLA);
- Лечении некоторыми медикаментозными средствами (психотропными, оральными противозачаточными и пр.).

возможные проявления антифосфолипидного синдрома
Длительная выработка антифосфолипидных антител, независимо от причины ее повлекшей, как правило, заканчивается формированием антифосфолипидного синдрома. Однако, что же представляет собой антифосфолипидный синдром, каковы его клинические проявления, как с ним бороться?
Развитие синдрома антифосфолипидных антител могут вызывать разнообразные причины, его течение и клинические симптомы не всегда однородны, да и лабораторные показатели нельзя ограничить какими-то рамками, поэтому очевидно, что заболевание нуждается в классификации. Опираясь на перечисленные критерии (причины, симптомы, течение, анализы), различают:
- Первичный АФС, который этиологически не связан с определенной патологией, составляющей фон для формирования иммунного ответа подобного рода;
- Вторичный АФС – его фоном являются другие аутоиммунные процессы, а он им сопутствует, например, СКВ;
- Катастрофический – довольно редкий, но весьма опасный вариант антифосфолипидного синдрома, он дает стремительную полиорганную недостаточность по причине множественных тромбозов внутренних органов (генерализованный тромбоз) и нередко заканчивается гибелью пациента;
- АФЛА-негативная форма, которая вызывает особый интерес, поскольку создает немалые сложности в диагностике, так как протекает без присутствия в сыворотке крови пациента главных маркеров данной патологии – волчаночных антикоагулянтов и антител к кардиолипину.
В классификацию описываемой патологии нередко включается еще одна болезнь, и отдельные факты ее происхождения свидетельствуют, что влияние АФЛА является причиной так называемого синдрома Снеддона – невоспалительной тромботической васкулопатии, сопровождаемой рецидивирующими тромбозами сосудов головы, неравномерной синюшностью кожных покровов (сетчатое ливедо) и артериальной гипертензией. В связи с этим сам синдром считают одним из вариантов САФА.
Клиническая картина
Симптомы антифосфолипидного синдрома многообразны, однако, самыми частыми проявлениями будут тромбозы и патология беременности.
В большом количестве образуются тромбы, они способны появляться в сосудах разного размера, начиная от капилляров и заканчивая крупногабаритными артериями и венами. Этот факт влияет на то, что поражаются все системы организма: сердечно-сосудистая, нервная и многие другие.

АФС начинает дебютировать с тромбозов вен
Это могут быть вены нижних конечностей поверхностно и глубоко расположенные, поражаются сосуды сетчатки глаза, печеночной ткани. При этом тромбозы в венах явление во много раз более частое, чем в артериальном русле.
Тромбозы проявляют себя следующими патологиями:
- тромбоэмболия легочной артерии;
- синдромы Бадди-Киари и нижней полой вены;
- недостаточность надпочечников.
Что же касается проявлений тромбоза в артериальном русле, то тут преобладает инсульт на фоне ишемического характера, транзиторные ишемические атаки.
Нередким симптомом является гипертония. Она может развиваться из-за ишемии внутри почки, тромбами в ней либо инфарктом этого органа. Если артериальная гипертензия сочетается с сетчатым ливедо, тромботическим поражением сосудистого русла головного мозга, то ряд таких признаков называется синдромом Снеддона.
Неврологические поражения дают о себе знать тугоухостью нейросенсорного характера, прогрессирующей деменцией, поражение зрительного нерва, судороги, миелиты, гиперкинезы.
Сердце всегда включается в процесс при афс. Возникает инфаркт миокарда, кардиомиопатия, которая связана с ишемией. Нередко появляются и клапанные патологии, может быть сужение и недостаточность различных клапанов, на фоне чего возможно возникновение сердечной астмы, тяжелой недостаточности. Утолщению подвергается чаще митральный клапан (у 80% пациентов), трехстворчатый поражается в 9% случаев. Такое явление, как клапанные вегетации более характерны для первичного афс.
Симптомами со стороны почек будет белок в моче, при тяжелом течении не исключена острая недостаточность этих органов.
Желудочно-кишечный тракт при антифосфолипидном синдроме дает о себе знать увеличением печени, кровотечениями различной локализации, тромбозом мезентериальных сосудов также может быть инфаркт селезенки.
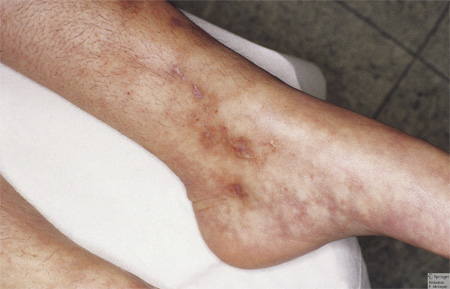
При постановке диагноза врачу на помощь приходят клинические проявления болезни на коже. Самым характерным является сетчатое ливедо. Оно представляет собой истонченную сосудистую сетку на коже, которая становится ярко выраженной при низкой температуре. Также наблюдаются множественные кровоизлияния в ногте, эритема на подошвах и ладонях, могут быть трофические язвы и даже гангрены.

Сетчатое ливедо у пациента с антифосфолипидным синдромом
Кости тоже подергаются разрушению, самое часто встречающее проявление со стороны опорно-двигательной системы это некроз головки бедренной кости.
Нарушения в кровяной системе бывают всегда при антифосфолипидном синдроме, это тромбоцитопенические расстройства, геморрагии.
Стоит отметить, что у людей с таким недугом часто наблюдается снижение остроты зрения вплоть до слепоты.

Особенности АФС у детей
О беременности
Антитела — это тип белка. Они обычно помогают защитить организм от инфекций. В АФС, однако, организм вырабатывает антитела, которые ошибочно атакуют фосфолипиды (тип жира).
Фосфолипиды встречаются во всех живых клетках и клеточных мембранах, включая клетки крови и подкладку кровеносных сосудов.
Когда антитела атакуют фосфолипиды, клетки повреждаются. Этот урон вызывает образование тромбов в артериях и венах тела. (сосуды, которые несут кровь к сердцу, органам).
Другие названия
- Синдром антикардиолипинового антитела или синдром CL
- Антифосфолипидный синдром
- синдром aPL
- Синдром Хьюза
- Синдром антикоагулянта волчанки
Причины
Антифосфолипидный синдром (АФС) возникает, если иммунная система организма делает антитела (белки), которые атакуют фосфолипиды.
Фосфолипиды — тип жира, который содержится во всех живых клетках и клеточных мембранах, включая клетки крови и подкладку кровеносных сосудов. Что заставляет иммунную систему делать антитела против фосфолипидов, неизвестно.
АФС вызывает появление нежелательных тромбов в артериях и венах. Обычно свертывание крови является нормальным телесным процессом. Он помогает герметизировать мелкие порезы или перерывы на стенках кровеносных сосудов. Это мешает потерять слишком много крови. При антифосфолипидном синдроме, свертывание крови блокирует кровоток, повреждает органы.
Исследователи не знают, почему АФС-антитела вызывают образование тромбов. Некоторые считают, что они повреждают или влияют на внутреннюю оболочку кровеносных сосудов, что вызывает образование тромбов. Другие считают, что иммунная система вырабатывает антитела в ответ на сгустки крови, повреждающие кровеносные сосуды.
Факторы риска
Антифосфолипидный синдром (АФС) может поражать людей любого возраста. Расстройство чаще встречается у женщин, чем у мужчин.
АФС чаще встречается у людей с другими аутоиммунными или ревматическими расстройствами, такими как волчанка. («Ревматизм» относится к нарушениям, влияющим на суставы, кости или мышцы).
Около 10 процентов всех людей, имеющих волчанку, имеют АФС. Около половины всех людей, которые страдают от АФС, также имеют другое аутоиммунное или ревматическое расстройство.
Люди, у которых есть АФС-антитела, но без признаков или симптомов, рискуют получить болезнь.
Проблемы со здоровьем, помимо аутоиммунных расстройств, которые могут образовывать сгустки крови:
- Длительный постельный режим
- Беременность, послеродовой период
- Противозачаточные таблетки, гормональная терапия
- Рак, заболевание почек
Признаки и симптомы синдрома антифосфолипидных антител (АФС) связаны с аномальным свертыванием крови. Результат зависит от размера сгустка и местоположения.
Сгустки крови проникают в артерии, вены, мозг, сердце, почки, легкие, конечности. Они уменьшают или блокируют кровоток. Это повреждает органы тела и может привести к смерти.
Катастрофический антифосфолипидный синдром
Катастрофический АФС — редкое осложнение, встречается приблизительно 1% случаев. Он вызывает острое образование микротромбозов, которое вызывает инфаркт нескольких органов.
Точный механизм неизвестен, но в 20% случаев вызван крупными операциями, травмами или инфекциями. Катастрофический антифосфолипидный синдром имеет смертность 50%.
Основные признаки и симптомы образования тромбов включают:
- Боль в груди, одышка
- Боль, покраснение, тепло и отек конечностей
- Постоянные головные боли
- Изменения речи
- Дискомфорт вверху тела, руках, спине, шее, челюсти
- Тошнота (чувство боли желудка)
Образование тромбов приводит к инсульту, сердечному приступу, повреждению почек, тромбозу глубоких вен, легочной эмболии.
Беременные женщины, имеющие АФС, успешно вынашивают и рожают. Тем не менее, у них повышен риск выкидышей, мертворождений, других проблем, связанных с беременностью, таких как преэклампсия.
Некоторые люди, у которых есть АФС, развивают тромбоцитопению. Заболевание, при котором кровь имеет более низкое, чем обычно, количество фрагментов клеток, называемых тромбоцитами.
Основные признаки и симптомы тромбоцитопении провоцируют кровотечения от умеренных до серьезных. Кровотечение может происходить внутри тела (внутреннее кровотечение) или под, на коже (внешнее кровотечение).
Другие признаки
Другие признаки и симптомы АФС включают хронические (текущие) головные боли, потерю памяти, проблемы с клапаном сердца. Некоторые люди, у которых есть АФС, получают кружевную красную сыпь на запястьях и коленях.
Диагностика
Врач диагностирует антифосфолипидный синдром на основании истории болезни и результатов анализов крови.
Специалисты
Гематолог участвует в уходе за людьми с АФС. Это врач, специализирующийся на диагностике и лечении заболеваний крови.

У вас может быть другое аутоиммунное расстройство, такое как волчанка. Если это так, врач, специализирующийся на этом расстройстве, обеспечит лечение.
Многие аутоиммунные нарушения, которые происходят совместно с АФС синдромом, влияют на суставы, кости, мышцы. Ревматологи занимаются лечением этих типов расстройств.
История болезни
У некоторых людей есть АФС-антитела, но нет признаков или симптомов расстройства. Наличие антител не означает, что есть заболевание. Должна быть история заболеваний, связанных с расстройством.
АФС синдром приводит ко многим проблемам со здоровьем, включая инсульт, инфаркт, повреждение почек, тромбоз глубоких вен, легочную эмболию.
Он вызывает проблемы, связанные с беременностью, такие как множественные выкидыши, выкидыш в конце беременности или преждевременные роды вследствие эклампсии. (Эклампсия, следующая за преэклампсией, является серьезным заболеванием, сопровождающимся судорогами у беременных женщин).
Тесты крови
Анализы крови используются для подтверждения диагноза антифосфолипидного синдрома. Эти тесты проверяют кровь на любые из трех антител: антикардиолипин, бета-2 гликопротеин I (β2GPI), волчаночный антикоагулянт.
Для тестирования берется небольшой образец крови. Его часто получают из вен руки с помощью иглы. Процедура обычно бывает быстрой и легкой, но может вызвать некоторый кратковременный дискомфорт и небольшой синяк.
Вам может потребоваться второй анализ крови, чтобы подтвердить положительные результаты. Это связано с тем, что один положительный тест может быть результатом краткосрочной инфекции. Второй анализ крови часто проводится через 12 недель или более после первого.
Лечение
Антифосфолипидный синдром не имеет специфичного лечения. Однако лекарства снижают риск осложнений. Целью является предотвращение образования тромбов.
У вас может быть сопутствующее аутоиммунное расстройство, такое как волчанка. Если это так, важно контролировать это состояние, чтобы исключить дополнительные проблемы.
Медикаменты
Антикоагулянты, или «разбавители крови», используются для предотвращения образования тромбов. Они удерживают существующие сгустки от увеличения. Препараты принимаются в виде таблеток, инъекций под кожу или внутривенно.
Варфарин и гепарин – два разбавителя крови, которые используются для лечения Афс синдрома. Варфарин дается в форме таблеток (Coumadin® бренд варфарина). Гепарин вводят в виде инъекций.
Существуют разные типы гепарина. Врач может одновременно назначить гепарин и варфарин. Гепарин действует быстро. Варфарин начинает работать через 2 — 3 дня.
Как только варфарин начинает действовать, принимать гепарин не надо.
Растворители крови не предотвращают синдром. Они просто уменьшают риск дальнейшего свертывания. Лечение препаратами длительное.
Побочные эффекты
Наиболее распространенным побочным эффектом разбавителей крови является кровотечение. Происходит, когда лекарство слишком сильно истощает кровь. Этот побочный эффект — угроза жизни.
Иногда кровотечение является внутренним (внутри тела). Люди, которых лечили разбавителями крови, обычно нуждаются в регулярных анализах, называемых PT и PTT, для проверки, насколько хорошо кровь сворачивается.
Эти тесты также показывают, принимаете ли вы правильное количество лекарств. Врач проверит, чтобы вы принимали достаточное количество лекарств для предотвращения сгустков, но не настолько, чтобы вызвать кровотечение.
Беременные женщины, имеющие антифосфолипидный синдром, могут успешно выносить и родить ребенка. При правильном лечении женщины рожают детей в срок.
Беременных женщин обычно, лечат гепарином или гепарином и аспирином с низкой дозой. Варфарин не используется как лечение во время беременности, потому что может нанести вред плоду.
Младенцы, чьи матери имеют АФС синдром, подвергаются более высокому риску замедления роста в утробе матери. Если вы беременны и имеете это заболевание, может потребоваться дополнительное ультразвуковое исследование (сонограмма), чтобы проверить рост ребенка. Ультразвуковой тест использует звуковые волны для изучения растущего плода.
Если у вас есть другие проблемы со здоровьем, такие как сердечные заболевания или диабет, работайте с врачом, чтобы лечить их.
Конкретное лечение зависит от клинических проявлений, как описано в таблице 1.
Всем женщинам с антифосфолипидными антителами должна быть назначена тромбопрофилактика в ближайшем послеродовом периоде (где риск развития тромбоза является самым высоким).
| Таблица 1 — Лечение антифосфолипидного синдрома | |
| Периодическая потеря беременности (≥3) | Низкомолекулярный гепарин и низкая доза аспирина во всех последующих беременностях. |
| С предшествующей преэклампсией или внутриутробным ограничением роста | Низкая доза аспирина (75 мг OD) во время последующих беременностей. |
| Сосудистый тромбоз | Долгосрочная антикоагуляция варфарином (INR 2-3). Целевой показатель INR может быть увеличен, если тромбоз был артериальным. Варфарин следует переключать на низкомолекулярный гепарин, если пациент забеременеет или пытается забеременеть. |
Профилактика
Синдром антифосфолипидного антитела не лечится. Тем не менее, можно принять меры для борьбы с расстройством и предотвращения осложнений. Принимайте все назначенные врачом лекарства.
Препараты
Как распознать?
Диагностика антифосфолипидного синдрома базируется на данных клинической картины и лабораторном обследовании. Но стоит знать, что симптоматика бывает очень смазанной, поэтому без анализов не обойтись.
Врач, в первую очередь, проводит сбор анамнеза. Пациент должен рассказать, были ли эпизоды тромбозов, патологии беременности, в том числе у близких родственников.
В 2006 году критерии этого заболевания были пересмотрены.
Существуют критерии клинические и лабораторные.
Среди клинических различают следующие признаки:
- Как минимум 1 эпизод тромбоза в любом сосуде. Он обязан быть инструментально зафиксирован, т.е. при помощи доплеровского обследования или ангиографии. Также обязательно должна быть проведена морфология, по результатам которой воспалительный процесс в сосудистой стенке должен быть минимален.
- Патологически протекающая беременность, а именно 1 или больше ситуаций, при которых произошла гибель плода после 10 недели внутриутробного развития (должно быть зафиксировано с помощью инструментального обследования, что плод имел нормальные морфологические признаки).
- Один и более случаев родов раньше срока в 34 недели по причине недостаточности в системе мать-плацента, а также эклампсии.
- Три и больше внезапных абортов до 10 недели внутриутробного развития, если исключены иные причины.
Лабораторные критерии:А также волчаночный антикоагулянт. Нормы иммуноглобулинов класса G до 25 E/мл, а класса м до 30Е/мл. Такой анализ сдается дважды. Если после первого раза он оказывается положительным, то следующая проба назначается через 6 недель. Необходимость в двукратном исследовании крови объясняется тем, что иногда у абсолютно здорового человека возникает ложноположительный результат.

Специфическим проявлением этой болезни является присутствие средних или высоких титров антител к кардиолипину вида Ig M и Ig G как минимум в 2 исследуемых жидкостях в сроки 12 недель
Рост времени свертывания крови, присутствие антител к бета2- гликопротеину (минимально два раза за 12 недель) также признак антифосфолипидного синдрома. Одним из критериев наличия болезни является отсутствие иных коагулопатий.
Диагноз выставляется, если есть хотя бы один клинический и лабораторный признак.
Степень тяжести и контроль над назначенным лечением помогут оценить дополнительные методики постановки диагноза, а именно:
- общий анализ крови (снижен уровень тромбоцитов);
- коагулограмма (определяют показатели свертываемости МНО, протромбиновое время, уровень фибриногена);
- кровь на RW (наблюдается ложноположительный результат);
- реакция Кумбса (имеет позитивную реакцию);
- иммунологическое обследование крови (определяется высокое содержание ревматоидного фактора, антинуклеарных антител);
- биохимическое исследование крови.
Важно знать, что для беременных коагулограмму нужно сдавать 1 раз в 14 дней, а после родов на 3 и 5 день. Кроме того им проводят УЗИ плода в динамике, выполняют КТГ, мониторят кровообращение в системе мать-плацента путем доплеровского обследования.
С целью подтвердить наличие тромбов в различных органах врач назначает УЗИ почек, вен и артерий головного мозга и шеи, нижних конечностей, глаза. Применяют также катетеризацию сердца и ангиографическое обследование коронарной системы, чтобы определить присутствия атеросклероза.
КТ и МРТ выполняют, чтобы различить тромб внутри полости сердца и миксоидное образование. Радиоизотопная сцинтиграфия назначается для исследования легких, выявления в них тромботических элементов.
Клапанные пороки, которые сформировались под влиянием антифосфолипидного синдрома, определяют посредством Эхо-КГ.
Тромбозы в венах и артериях
Чаще всего врачи сталкиваются с тромбозом, который носит рецидивирующий характер и поражает венозные сосуды ног. Тромбы, там образованные, отрываясь, направляются в сосуды легких, закупоривают их, а это влечет возникновение такого опасного, а нередко и смертельного, состояния, как тромбоэмболия легочной артерии или ТЭЛА.
Здесь все зависимо от размера пришедшего тромба и калибра сосуда, в котором этот тромб застрял. Если закрылся основной ствол легочной артерии (ЛА), то рассчитывать на благоприятный исход не приходится – рефлекторная остановка сердца приводит к мгновенной смерти человека. Случаи закупорки мелких ветвей ЛА дают шансы на выживание, однако не исключают геморрагии, легочную гипертензию, инфаркт легкого и развитие сердечной недостаточности, что также не «рисует» особо радужных перспектив.
На втором месте по частоте встречаемости можно поставить тромбозы в сосудах почек и печени с формированием соответствующих синдромов (нефротический, синдром Бадда-Киари).
Хотя и реже, но встречаются тромбозы подключичных вен или сосудов сетчатки, а также тромбоз, локализованный в центральной вене надпочечников, который вслед за геморрагиями и некрозом формирует у пациента хроническую надпочечниковую недостаточность.
В иных ситуациях (в зависимости от места расположения) тромбоз стоит в ряду пусковых механизмов возникновения синдрома нижней либо верхней полой вены.
Артериальные тромбозы дают явления ишемии с развитием некрозов. Словом, инфаркты, синдром дуги аорты, гангрена, асептический некроз бедренной головки – все это следствие артериального тромбоза.
Лечение
Лечение антифосфолипидного синдрома направлено на предотвращение образования тромбов.

Из немедикаментозных приемов пациенту следует выполнять следующие рекомендации врача:
- избегать долгого нахождения в одинаковом положении;
- умеренно заниматься физической активностью;
- не заниматься спортом, который может привести к травме;
- у женщин с выставленным диагнозом афс противопоказан прием оральных контрацептивов;
- перед тем как забеременеть женщина должна посетить гинеколога и пройти скрининг.
После оценки тяжести болезни доктор назначает одно лекарство или группу лекарственных средств.
Если речь идет о беременной, то такой больной нужно весь срок вынашивания ребенка принимать антиагреганты, глюкокортикостероиды в малых дозах, иммуноглобулины. Также в виде инъекций им назначают Гепарин.
Основные группы препаратов для лечения афс это:
- непрямые антикоагулянты (Варфарин);
- прямые (Гепарин);
- антиагреганты (Аспирин, Курантил, Пентоксифиллин);
- аминохолины (Плаквинил).
Самым эффективным средством является Варфарин, дозировка такого препарата подбирается нелегко, она контролируется посредством международного нормализованного времени (МНО). Лучшим при афс считается значение МНО от 2 до 3.
Однако, при длительном приеме Варфарина могут развиваться многочисленные осложнения. В таком случае доктор назначает низкомолекулярный Гепарин. Он хорош тем, что благодаря своим свойствам, его можно длительно применять без побочных явлений. Кроме того, достаточно одной инъекции в день, что очень удобно для больного. При беременности его с успехом применяют, т.к он не проходит сквозь плацентарный барьер.
Аминохолиновые средства, которые используют при СКВ, хорошо подходят и при антифосфолипидной патологии. Они имеют противотромботический эффект.Современные и высокоэффективные лекарства, которые назначают пациентам с системной красной волчанкой при наличии катастрофического варианта афс, отлично зарекомендовали себя и активно назначаются (Ретуксимаб).
В качестве симптоматического лечения для борьбы с гипертонией препаратами выбора будут ингибиторы ангиотензинпревращающего фактора.

Если синдром принял тяжелое течение, то в ход идут высокие дозы глюкокортикостероидов, антикоагулянтных средств. Иногда показаны плазмоферез (очищение плазмы крови) и переливание плазмы в свежезамороженном виде.

Женщинам в положении назначают препараты железа, фолиевой кислоты, витаминные комплексы
Несмотря на то что клиническая картина АФС негативное влияние на многие внутренние органы и системы человеческого организма, терапия болезни заключается в том, чтобы использовать консервативные методики, которые также направлены на предупреждение развития осложнений.
Медикаментозное лечение включает в себя приём:
- прямых и непрямых антикоагулянтов;
- глюкокортикоидов – при катастрофическом АФС;
- антиагрегантов;
- антибактериальных средств.
В случаях тяжёлого протекания антифосфолипидного синдрома у мужчин, женщин и детей, показано:
- внутривенное введение иммуноглобулина;
- осуществление плазмафереза;
- переливание свежезамороженной плазмы.
Кроме этого, лечение должно включать в себя:
- осуществление умеренной физической активности;
- отказ от длительного нахождения в неподвижном состоянии и занятия активными видами спорта;
- избегание авиаперелётов;
- исключение применения пероральных контрацептивов.
Иные способы терапии, в частности народная медицина, при антифосфолипидном синдроме не используются.
Главной целью лечебных мероприятий является профилактика тромбоэмболических осложнений. Прежде всего, пациента предупреждают о важности соблюдения режима:
- Тяжести не поднимать, физическая нагрузка – посильная, умеренная;
- Длительное пребывание в неподвижной позе – недопустимо;
- Спортивные занятия даже с минимальным риском травмирования – крайне нежелательны;
- Авиаперелеты в течение длительного времени – настоятельно не рекомендованы, короткие путешествия – согласованы с врачом.
Лечение фармацевтическими средствами включает:
 Непрямые антикоагулянты (варфарин);
Непрямые антикоагулянты (варфарин);- Прямые антикоагулянты (гепарин, эноксапарин натрия, надропарин кальция);
- Антиагреганты (аспиин, пентоксифиллин, дипиридамол);
- В случае катастрофического варианта назначают глюкокортикоиды и антикоагулянты в больших дозах, свежезамороженную плазму, плазмаферез.

Лечение антиагрегантами и/или антикоагулянтами сопровождает пациента длительное время, а часть больных вынуждена «сидеть» на них вообще до конца жизни.
Сложности в прогностическом плане представляют такие неблагоприятные факторы, как сочетание АСФ СКВ, тромбоцитопения, стойкая артериальная гипертензия, быстрое увеличение титров антител к кардиолипиновому антигену. Тут можно только тяжело вздохнуть: «Неисповедимы пути Господни…». Но это совсем не значит, что у больного так уж мало шансов…
Всех пациентов, имеющих уточненный диагноз «Антифосфолипидный синдром» ставят на учет у ревматолога, который наблюдает за течением процесса, периодически назначает анализы (коагулогамма, серологические маркеры), проводит профилактику и при необходимости – лечение.
1. Борьба с аутоиммунным процессом:
- гормоны-глюкокортикостероиды.
2. Предотвращение образования тромбов и снижение свертываемости крови:
- препараты для разжижения крови;
- обязательный каждодневный анализ на свертываемость крови;
- аппаратная очистка крови (плазмаферез);
- массированное лечение цитостатиками и глюкокортикостероидными гормонами;
- при вторичном АФС — терапия основного заболевания.
Медикаменты
- варфарин: от 2,5 до 5 мг в сутки;
- нефракционированный гепарин: начальная дозировка — 80 ЕД/кг массы тела, далее по 18 ЕД/кг массы тела в час;
- низкомолекулярный гепарин: 1 мг/кг массы тела в сутки;
- ацетилсалициловая кислота: от 75 до 80 мг в сутки;
- гидроксихлорохин: 400 мг в сутки;
- циклофосфамид: 2-3 мг/кг массы тела в сутки;
- иммуноглобулин: от 0,2 до 2 г/кг массы тела в сутки.
- преднизолон: 5 мг в сутки (максимальная доза — 15 мг);
- метилпреднизолон: 4 мг в сутки;
- человеческий иммуноглобулин: 25 мл через день (в I триместре);
- альфа-2 интерферон: 1000 МЕ в сутки (начиная с 24 недели);
- дипиридамол: от 75 до 150 мг в сутки;
- пентоксифиллин: от 10 до 20 мг в сутки;
- ацетилсалициловая кислота: от 80 до 100 мг в сутки (до 33-34 недели);
- нефракционированный гепарин: 15000 ЕД в сутки (подкожно), 10000 ЕД в сутки (внутривенно) или 400 мл раствора (капельно);
- надропарин кальция: 0,01 мл 2 раза в сутки;
- далтепарин натрия: от 100 до 200 анти-Ха на 1 кг массы тела 1-2 раза сутки;
- эноксопарин натрия: от 4000 до 10000 МЕ (40-100 мг) в сутки (подкожно).
Чего ожидать от этого синдрома?
При современном уровне медицины иметь надежду на хороший итог беременности и родов можно. При помощи ряда препаратов получается контролировать болезнь, а именно минимизировать тромбозы. Если речь идет о вторичном афс, то важно вылечить инициировавшую его болезнь.
В плане прогноза считается тяжело сочетанный антифосфолипидный синдром и скв (системная красная волчанка), рост антител к кардиолипину, гипертония.
Больные с таким синдромом состоят на диспансерном учете у ревматолога. Им показана регулярная сдача коагулограммы и показателей серологического вида.
Влияние АФЛА на органы и системы
Что можно ожидать от синдрома АФЛА – предсказать довольно сложно, он способен создать опасную ситуацию в любом органе. Например, не остается в стороне от неприятных событий в организме головной мозг (ГМ). Тромбоз его артериальных сосудов является причиной таких заболеваний, как ТИА (транзиторная ишемическая атака) и рецидивирующий инфаркт мозга, которые могут иметь не только характерные для себя симптомы (парезы и параличи), но и сопровождаться:
- Судорожным синдромом;
- Деменцией, неуклонно прогрессирующей и загоняющей мозг пациента в «растительное» состояние;
- Различными (и часто весьма неприятными) расстройствами психики.
Кроме этого, при синдроме антифосфолипидных антител можно встретить и другую неврологическую симптоматику:
- Головные боли, напоминающие таковые при мигрени;
- Беспорядочные непроизвольные движения конечностей, характерные для хореи;
- Патологические процессы в спинном мозге, влекущие двигательные, чувствительные и тазовые расстройства, совпадающие по клинике с поперечным миелитом.
Патология сердца, обусловленная влиянием антифосфолипидных антител, может иметь не только выраженную симптоматику, но и серьезный прогноз в отношении сохранения здоровья и жизни, ведь неотложное состояние – инфаркт миокарда, является результатом тромбоза коронарных артерий, правда, если затрагиваются только самые мелкие ветви, то поначалу можно обойтись нарушением сократительной способности сердечной мышцы.
Немало неприятностей АФС может доставить и другим органам:
 Почкам (тромбоз артериальных сосудов, инфаркт почки, микротромбоз клубочков с дальнейшей трансформацией в гломерулосклероз и ХПН). Тромбоз сосудов почек является главной причиной стойкой артериальной гипертензии, которая сама, как известно, далеко не безобидна – с течением времени и от нее можно ожидать всяких осложнений;
Почкам (тромбоз артериальных сосудов, инфаркт почки, микротромбоз клубочков с дальнейшей трансформацией в гломерулосклероз и ХПН). Тромбоз сосудов почек является главной причиной стойкой артериальной гипертензии, которая сама, как известно, далеко не безобидна – с течением времени и от нее можно ожидать всяких осложнений;- Легким (чаще всего – ТЭЛА, реже – легочная гипертензия при местном поражении сосудов);
- ЖКТ (желудочно-кишечные кровотечения);
- Селезенке (инфаркт);
- Коже (сетчатое ливедо, особенно проявляющееся на холоде, точечные геморрагии, эритема на ладонях и подошвах, «симптом занозы» – кровоизлияния в ногтевое ложе, некроз кожных покровов ног, язвенное поражение).
Многообразие симптомов, указывающих на поражение того или иного органа, часто позволяет антифосфолипидному синдрому протекать в разных формах, в виде псевдосиндромов, имитирующих другую патологию. Нередко он ведет себя, как васкулит, иногда проявляется как дебют рассеянного склероза, в одних случаях врачи начинают подозревать опухоль сердца, в других – нефрит или гепатит…
Основа развития синдрома фосфолипидных антител
Факторы риска
Таким образом, если существуют различные классы фосфолипидов, то и антитела к ним будут представлять собой довольно разнообразное сообщество. Антифосфолипидные антитела (АФЛА) должны быть разной направленности, обладать способностью реагировать с теми или иными детерминантами (либо с анионными, либо с нейтральными).
- Волчаночный антикоагулянт (иммуноглобулины классов G либо М – IgG, IgM) – эта популяция впервые была обнаружена у пациентов, страдающих СКВ (системная красная волчанка) и весьма склонных к тромбозам;
- Антитела к кардиолипиновому антигену, который является главным компонентом теста на сифилис, так называемой реакции Вассермана. Как правило, эти АТ представляют собой иммуноглобулины классов A, G, M;
- АТ, проявляющие себя в смеси холестерина, кардиолипина, фосфатидилхолина (ложноположительный результат реакции Вассермана);
- Бета-2-гликопротеин-1-кофакторзависимые АТ к фосфолипидам (суммарные иммуноглобулины классов A , G, M). Сам β-2-ГП-1 относится к естественным антикоагулянтам, то есть, к веществам, препятствующим ненужному образованию тромбов. Естественно, что появление иммуноглобулинов к бета-2-ГП-1 приводит к возникновению тромбозов.
Исследование антител к фосфолипидам очень важно в диагностике синдрома, ведь сама по себе она сопряжена с определенными трудностями.
При антифосфолипидном синдроме могут поражаться различные сосуды: от капилляров до крупных артериальных стволов, расположенных в любых частях человеческого организма, поэтому спектр симптомов данной патологии чрезвычайно широк. Он затрагивает разнообразные сферы медицины, привлекая тем самым многих специалистов: ревматологов, неврологов, кардиологов, акушеров, дерматологов и др.

А еще, иной раз бывают случаи, заставляющие некоторых особо впечатлительных людей изрядно поволноваться или вообще пережить шок. Например, пошел человек на какое-то обследование, предусматривающее проведение многих лабораторных тестов, в том числе, и анализ на сифилис. А проба оказывается положительной… Потом, конечно, все перепроверят и объяснят, что реакция была ложноположительной и, возможно, из-за присутствия в сыворотке крови антифосфолипидных антител.

