Оглавление
- 1 Описание заболевания
- 2 Классификация
- 3 Виды и формы
- 4 Этиология сепсиса
- 5 Причины сепсиса
- 6 Патогенез сепсиса
- 7 Симптомы
- 8 Сепсис новорожденных
- 9 Диагностика
- 10 Принципы лечения патологии
- 11 Терапевтические методы
- 12 Прогноз при сепсисе
- 13 Профилактические мероприятия
- 14 Осложнения и прогноз
- 15 Профилактика и рекомендации
Описание заболевания
Сепсис крови – это патология, развитию которой способствует вторичное инфицирование организма в результате попадания патогенной флоры через первичный очаг поражения в кровоток. Большинство пациентов обращаются за медицинской помощью из-за других заболеваний, и только через некоторое время у них диагностируется развитие заражения.
Сепсис – достаточно серьезный патологический процесс, который приводит может привести к нарушению всех систем и органов, он опасен для здоровья и жизни. При первых подозрениях на болезнь пациента необходимо госпитализировать.
Классификация
Сепсис делят на первичный и вторичный.
Криптогенный (первичный) – процесс без видимого очага инфекции, то есть, при котором не были обнаружены входные ворота для патогенной флоры.
Вторичный – обнаружение гнойного очага и наличие в нем возбудителя.
Относительно характера входных ворот микрофлоры заболевание делится на ожоговый, раневой и начинающийся на фоне гнойно-воспалительных заболеваний каких-либо органов.
• Ротовой (стоматогенный). Входными воротами является ротовая полость. • Одонтогенный. Очаг инфекции располагается непосредственно в твердых тканях зубов или зубодесневом прикреплении. • Отогенный. Начинается после отита острого или хронического течения. • Риногенный. Воротами патогенной флоры служат придаточные пазухи и сама полость носа.
• Тонзилогенный. С очагом в миндалинах. • Пупочный. Характерен для деток в первые 12 месяцев жизни. Очаг – область отделения культи от пуповины. • Уросепсис. Источник гноеродной флоры – почки и другие органы мочевыводящей системы. • Ангиогенный. Возникает после многократных внутривенных инъекций либо внутрисосудистых инструментальных манипуляций.
• Акушерско-гинекологический. Придатки или матка являются источником инфекции. • Эндокардиальный. Возбудители попадают в кровь из очага, расположенного в эндокарде, преимущественно на сердечных клапанах. • Кишечный. Первичный очаг – все язвенные процессы кишечника, в том числе язвенно-некротический энтероколит или колит. • Кожный.
Помимо вышеперечисленных локализаций очаг инфекции может располагаться и в других органах при их гнойно-деструктивных поражениях, например, в легких, плевре, желчных ходах и так далее.
• Раневой сепсис. Проникновение гноеродных возбудителей происходит через открытую рану. • Послеоперационный сепсис. Инфекция попадает в процессе операции или через загноившиеся швы в послеоперационном периоде. • Послеродовый сепсис. Микробы попадают из разрывов родовых путей, слизистой матки. В акушерстве на такой вид заболевания приходится более 65% случаев материнской смертности.
• Септемия – течение процесса без гнойных метастазов. • Пиемия – процесс с метастазами. • Септикопиемия – смешанная форма сепсиса.
• Молниеносный сепсис, развивающийся в течение 1–3 суток. • Острый – от 4 до 60 дней с момента формирования инфекционного очага. • Подострый сепсис с нарастанием симптомов на протяжении 2–6 месяцев. • Хронический – течение до полугода и больше. • Рецидивирующий – периодическое возникающие обострения процесса.
• стафилококковый, • стрептококковый, • менингококковый, • грибковый, • гнилостный, • синегнойный, • псевдомонозный, • колибациллярный и так далее.
Отдельного внимания заслуживает неонотальный сепсис – генерализованный инфекционный процесс, развивающийся при проникновении гноеродной или другой патогенной флоры из первоначального локального очага в кровь новорожденного. Характеризуется выраженными симптомами инфекционной интоксикации и метастазированием гнойных очагов в различные органы. Ранний вариант диагностируется у детей в первые три дня жизни, поздний – в течение первых трех месяцев.
Бывает внутриутробный сепсис, выявляемый у младенца сразу после рождения. Одни из симптомов – желтуха и геморрагический диатез.
Во врачебной практике различают две разновидности болезни: раннюю и позднюю. Ранний сепсис развивается с момента появления гноеродного очага быстро, менее чем за 2 недели. Бурное течение болезни может выглядеть как стремительная аллергическая реакция. Поздний сепсис развивается с момента возникновения очага гнойного процесса позже чем через 2 недели и прогрессирует гораздо дольше.
По длительности и характеру течения различают:
- молниеносный сепсис, который через день-два нередко приводит к смерти больного;
- острый сепсис, длящийся 1-2 недели и имеющий более благоприятный прогноз;
- подострый сепсис, прогрессирующий 1-2 месяца и завершающийся выздоровлением либо переходящий в хроническую форму;
- рецидивирующий сепсис, когда периоды стихания болезни чередуются с обострениями;
- хронический или хрониосепсис, способный длиться годами.
Септикопиемия
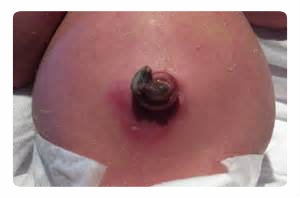
Что такое септикопиемия? Это форма патологии, при которой гнойники образуются во многих органах. Основные возбудители – синегнойные палочки и стафилококки, нередко составляющие «сладкую парочку». Сначала это большой первичный очаг, чаще в легких, потом инфекция в крови устремляется к новым местам локализации. Реакция организма на атаку болезнетворной флоры длится несколько недель.
Септицемия
Что такое септицемия? Это острая или молниеносная воспалительная реакция организма при фактическом отсутствии гнойников во внутренних органах. Самая частая причина – стафилококковая и стрептококковая инфекция. Протекает септицемия всего день-два, но очень тяжело. Может поразить маленького (до 3 лет) ребенка, напоминая острую респираторную инфекцию.
Что такое септицемия, когда воспалительный очаг возникает на поверхности сердечных клапанов? Это септический эндокардит – последствие сбоя в сердце, перекачивающем кровь. В перспективе пациенту грозит возникновение порока сердечных клапанов: развитие недуга можно заподозрить, если больной начал ощущать, как в голове, шее бьются в такт с пульсом крупные артерии, учащенно стучит сердце, перед глазами мелькают «мушки».
Виды и формы
Инфекционные провокаторы могут проникать в человеческий организм разными способами. В зависимости типа заражения начинает формироваться воспалительный очаг первичного типа. Классификация форм патологического состояния зависит в первую очередь от места локализации начального очага инфекции.
Сепсис может быть:
- стрептококковым;
- пневмококковым;
- колибациллярным;
- анаэробным;
- менингококковым;
- стафилококковым;
- синегнойным.
Исходя из места локализации возбудителя заболевание имеет такие виды:
- Послеоперационный. Провокатором его развития становится несоблюдение асептических правил в ходе выполнения хирургического вмешательства.
- Уросепсис. Отмечается активное развитие возбудителя из тех очагов, которые расположены в системе мочеполовых органов. Особенность данного типа заключается в наличии гнойных и воспалительных процессов в мочевом пузыре.
- Хирургический сепсис. В качестве источника выступают состояния гноения, а также осложнения внутренних и внешних гнойничковых образований.
- Риногенный. Диагностируется в крайне редких случаях. Для него характерно расположение первичного очага в околоносовых пазухах и в носовой полости.
- Акушерско-гинекологический. Образуется в результате патологического течения родовой деятельности, а также выступает в качестве осложнения на фоне проведения оперативных вмешательств на половых органах женщин. Течение заболевания тяжелое, недуг может возникать после выкидыша или аборта, выполненного слабым специалистом.
- Отогенный. Один из наиболее опасных видов, поскольку провоцирующим фактором в этом случае выступает осложнение отита гнойного типа. Часто становится возбудителем инфекционного распространения в головной мозг, на фоне чего начинается развитие менингита.
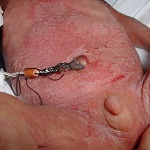
В зависимости от стадии течения процесса сепсис подразделяется на:
- острый – развитие патологии протекает медленными темпами;
- молниеносный – начинается быстро, протекает в тяжелой форме и имеет неблагоприятные прогнозы;
- подострый – течение затягивается в некоторых случаях до 90 дней;
- хронический сепсис – по длительности развития занимает около года.
Также выделяют рецидивирующую форму, при которой обострения сменяются полным выздоровлением.
Этиология сепсиса
Это заболевание полиэтиологично: возбудителями могут выступать самые разнообразные условно-патогенные бактерии – стрептококки, стафилококки, синегнойная или брюшнотифозная палочка, менингококки, пневмококки, микобактерии туберкулеза, сальмонелла и другие.
Эндогенная этиология подразумевает попадание инфекционного агента из окружающей среды, аутоинфекция – источником попадания микробов в кровь служить гнойный очаг, находящийся в каком-либо органе. Тяжелый процесс может быть спровоцирован ассоциацией различных возбудителей.
Септическое состояние обусловлено не столько влиянием микроорганизмов, сколько снижением иммунитета, сенсибилизацией к антигенам и неспособностью из-за этого к локализации возбудителей в первичном очаге воспаления.
• неизлечимые болезни: сахарный диабет, онкология; • врожденные или приобретенные иммунодефициты; • обширные ожоги; • множественные травмы; • вынужденное снижение иммунитета за счет длительного приема иммуносупрессоров.
Причины сепсиса
Основные возбудители сепсиса – различные бактерии: стрептококки, менингококки, стафилококки, энтерококки, пневмококки, клебсиелла, сальмонелла, а также грибки рода Candida и Aspergillus.
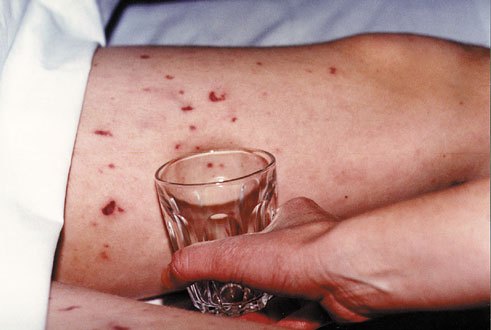
Стоит отметить, что развитие сепсиса в большей степени обусловлено не особенностями того или иного возбудителя, а атипичным состоянием иммунной системы человека, неспособностью локализовать первичный очаг заражения. У некоторых людей один и тот же вирус может длительное время находиться на слизистой, не создавая угрозу ни здоровью, ни жизни, у других – он же способен вызвать сепсис крови с летальным исходом.
Чаще всего сепсис развивается у людей с пониженным иммунитетом после перенесенного серьезного заболевания, обильного кровотечения, тяжелой операции, вследствие недостатка питания или приёма иммуносупрессивных препаратов. Внедрение инфекции в кровь может произойти при местном поражении, в ходе хирургического вмешательства или других медицинских манипуляций.
Первичным очагом сепсиса обычно становится поражение мягких тканей, суставов, костей или внутренних органов: остеомиелит, мочеполовые инфекции, гнойные заболевания кожи, обширные ожоги и раны и др. Отдельного внимания заслуживают инфекции после родов и абортов. В те времена, когда медицинские аборты были официально запрещены, именно сепсис крови был первым фактором высокой смертности среди женщин.
Основными причинами возникновения сепсиса являются патологические микробы и бактерии. К ним относятся:
- стафилококк;
- клебсиелла;
- микобактерия туберкулезная;
- кишечная палочка;
- пневмококк;
- синегнойная палочка;
- менингококк.
Распространение инфекции по организму возникает при:
- нарушении иммунореактивности;
- стремительном распространении штаммов, устойчивых к препаратам группы антибиотиков;
- при неправильно подобранной хирургической тактике терапии, а также в результате неадекватного проведения оперативного вмешательства;
- наличии сопутствующих патологических процессов.
Этиология развития патологии:
- рахит;
- сахарный диабет;
- ослабленная иммунная система;
- онкологические болезни;
- травмирование и ожоги в тяжелой форме;
- лечение иммуносупрессорами на протяжении длительного времени.
Стоит отметить, что не всегда даже самый агрессивный воспалительный процесс заканчивается сепсисом. Более того, изначально здоровый человек в состоянии сам справиться с инфекцией без медикаментозного лечения, при этом не спровоцировав развитие осложнений.
Возбудителями могут становиться микробы или патогенные грибки. Основными микробными агентами являются:
- синегнойная палочка, патогенные штаммы стафилококка,
- патогенные штаммы кишечной палочки,
- пневмококк, менингококк, клебсиелла,
- туберкулезная микобактерия,
- в редких случаях может возникать сепсис, вызванный грибками Candida или другими видами грибков.
Процесс развивается в случае снижения общей сопротивляемости организма к инфекции, истощения иммунной системы хроническими инфекционными процессами или наличием гнойных очагов, в случае снижения защитной функции естественных барьеров – кожи, кишечника, легких.
В результате организм не может локализовать и уничтожить микробы, они беспрепятственно проникают в кровь, в то время как в крови, за счет нарушения иммунитета, снижено количество бактерицидных компонентов и иммунных клеток.
В каждом конкретном случае очаги первичной инфекции могут быть разными – от кариозных зубов и миндалин, до абсцессов в брюшной полости и гнойных ран кожи.
Обычно сепсис возникает
- при диабете,
- при онкологических заболеваниях,
- при рахите или иммунодефицитах (врожденных или приобретенных),
- при тяжелых травмах или ожогах,
- при длительном приеме иммуносупрессоров или в случае длительной рентгено- и химиотерапии.
Механизм зарождения сепсиса основан на проникновение в кровь гноеродных патогенных микроорганизмов и токсинов, являющихся продуктом их жизнедеятельности. Выделяются следующие основные возбудители болезни:
- Бактерии: стрептококки, стафилококки, протей, синегнойная палочка, кишечная палочка, цитробактер, клебсиелла, энтерококк, пептококки.
- Грибки — кандида.
- Вирусы. Сепсис имеет место, если тяжелая вирусная инфекция осложняется бактериальным воздействием.

Источником заражения становятся различные гнойные процессы в организме. Можно особо отметить следующие наиболее распространенные причины:
- раны и кожное нагноение;
- костные гнойники (остеомиелит);
- ангина в тяжелой форме;
- отит с гноем;
- гинекологическое инфицирование в период родов или абортов;
- онкология, рак крови;
- СПИД;
- массивные травмы и ожоги;
- инфекционные заболевания органов мочевой и желудочно-кишечной системы, перитонит;
- врожденные иммунные дефекты;
- послеоперационные осложнения;
- гнойные легочные патологии, пневмония;
- внутрибольничная инфекция.
Попадание инфекции в кровь может происходить разными путями. По локализации зоны первичного ее проникновения классифицируются следующие разновидности сепсиса:
- Чрескожный путь: фурункулы, карбункулы, небольшие раны и открытые травмы.
- Гинекологическое внесение: послеродовые осложнения и последствия после аборта.
- Уросепсис: нарушение мочевыделения, в т.ч. пиелонефрит.
- Отогенный вариант: инфицирование через ухо.
- Оральный путь: распространение инфекции через ротовую полость, а также тонзиллиты и одонтогенный вариант — поражение зубов.
- Послеоперационная разновидность: внесение инфекции при хирургическом вмешательстве.
- Ангиогенный тип: очаг инфекции размещен в самих кровеносных сосудах или в сердечной структуре.
- Криптогенный сепсис: так определяется патология с невыясненным этиологическим механизмом.
Несмотря на то, что определенные люди имеют более высокий риск заражения, любой человек может заболеть сепсисом. Итак, люди, наиболее подверженные риску заражения крови:
- маленькие дети (младше 1 года);
- взрослые в возрасте 65 лет и старше;
- люди с ослабленной иммунной системой, такие как ВИЧ-инфицированные, те, кто проходят химиотерапию во время лечения рака;
- больные с заболеваниями почек;
- люди, проходящие лечение в отделениях интенсивной терапии;
- люди, подвергающиеся воздействию агрессивных медицинских устройств, таких как внутривенные катетеры и дыхательные трубки.
Самым важным и правильным для людей, подозревающих наличие у себя сепсиса, будет не ставить так называемый домашний диагноз. Вместо этого, получить медицинскую помощь как можно скорее, поскольку симптомы сепсиса от определенных серьезных инфекций являются опасными для жизни.
Проникающая в организм бактериальная, вирусная, грибковая инфекция далеко не всегда вызывает заболевания благодаря иммунной системе. Однако ее защита может стать чрезмерной и вызвать поражение родных клеток. Иммунная система вырабатывает слишком много медиаторов воспаления – веществ, которые повреждают сосуды, нарушают кровоток, переводят органы в аварийный режим работы.
.jpg)
Септическим процессом чаще осложняются:
- обширные кожные гнойники, раны, ожоги;
- тяжелые ангины и отиты;
- гнойные процессы в легких, аппендиксе, мочевом пузыре, простате;
- перитонит;
- онкозаболевания;
- ВИЧ и др.
Сепсисом может осложниться любая воспалительная патология. Если гноеродные бактерии разъедают ткани зубов или десен, это чревато одонтогенным сепсисом. Однако не всегда виновата внешняя инфекция: болезнетворные бактерии, живущие в кишечнике любого человека, тоже могут попасть в кровь. Когда не удается установить первопричину, ставится диагноз «криптогенный сепсис».
Этот вид заболевания может развиться в любом возрасте, но, согласно медстатистике, чаще наблюдается у взрослых, в основном, у мужчин 30-50 лет. Для него характерно наличие гнойно-воспалительного процесса (абсцесса, флегмоны и т.п.), чреватого тем, что у больного может возникнуть сепсис крови. Важно, чтобы гнойный очаг был доступным для лечения с помощью хирургии.
Уросепсис
В числе типичных особенностей уросепсиса – наличие очагов нагноения в почках, мочевом пузыре, предстательной железе. Благодаря интенсивной терапии с применением сильнодействующих антибиотиков эти заболевания успешно излечиваются. Уросепсис часто развивается при таких воспалениях мочеполовой системы, как пиелонефрит, аденома простаты и ее удаление, бартолинит и др.
Отогенный сепсис
Это осложнение различных форм отита, поскольку первичный очаг локализуется в органе слуха. Для отогенного сепсиса характерно особенно тяжелое течение, обусловленное близостью головного мозга. Первые его симптомы – сильнейшая стреляющая боль в ухе и взлет температуры до 40 градусов. То жар, то озноб приводят пациента в состояние изнеможения. Если инфекция заражает мозг, развивается менингит.
Риногенный сепсис
Данная разновидность заболевания – редкость. При риногенном сепсисе гнойник локализуется в полости носа, околоносовых пазухах. Его предшественниками становятся гаймориты, тромбофлебиты или тромбозы местных вен, полипозы, даже носовые кровотечения. Риногенный вариант сепсиса, как и отогенный, опасен близостью очагов воспаления к оболочкам мозга.
Следствием осложненных родов, операций на женских половых органах может стать акушерско-гинекологический сепсис. Крайне тяжело протекает такая патология, возникающая в результате подпольных абортов, выкидышей. Сепсис при беременности может развиться в течение суток и даже за считанные часы, представляя для женщины и плода смертельную опасность.
Патогенез сепсиса
В развитии заболевания играет роль бактериемия, при которой в циркулирующую кровь попадают микробы из первичного септического очага. Это является пусковым механизмом, однако одного наличия возбудителей недостаточно. Обнаружение в крови патогенной флоры наблюдается при некоторых болезнях, например, при туберкулезе или брюшном тифе, но сепсис при этом не развивается. Его возникновение сопряжено с изменением реактивности организма и его сенсибилизацией.
Существенно влияет на развитие сепсиса вид микроорганизма и его биологические особенности. Например, при стафилококковом сепсисе наблюдается распространение инфекции с метастазирование очагов в другие органы, в отличие от стрептококкового, при котором вероятность появления метастазов гораздо ниже, но преобладают симптомы интоксикации.
.jpg)
От свойств бактерий зависит появление и тяжесть осложнений: при грамположительной флоре такое осложнение, как септический шок бывает только в 5% случаев, а при грамотрицательной – у 20–25% пациентов.
Путь диссеминации бактерий из первичного очага влияет на бурность симптоматики. Как правило, бактериемия менее выражена при лимфогенной диссеминации, так как токсины и сами микробы поступают в кровь не все, какая-то их часть задерживается в лимфоузлах. Гематогенной диссеминации характерна высокая температура с ознобами.
Симптомы
Клиника сепсиса полиморфна. Она зависит от формы, степени болезни, наличия, размера и количества метастатических очагов, стадии декомпенсации органов и систем.
Молниеносная форма развивается бурно и стремительно. Болезнь быстро прогрессирует, характеризуясь картиной инфекционно-токсического шока. Смерть часто наступает на 1–3 сутки с начала появления первых признаков.
• высокая температура (до 39 – 400С) не спадает при процессе без метастазов, а при их наличии отмечаются значительные колебания температуры (больше одного градуса) утром и вечером; • ознобы с проливным потом; • тахикардия, с превышением ЧСС относительно температуры тела; • артериальная гипертензия; • анемия;
При обследовании часто обнаруживается увеличение селезенки (спленомегалия), печени (гепатомегалия). При метастатических абсцессах в легких начинается пневмония, в головном мозге – менингит. Бактериальный сепсис поражает сердце, печень, другие органы, нарушая их функции и приводя к декомпенсации. Развивается дыхательная, сердечная, почечная недостаточность. Гипоксия и интоксикация мозга приводит к развитию различных расстройств психики.
После этого периода клинические проявления стихают, но нередко течение становится волнообразным и сепсис переходит в подострую форму.
Хрониосепсис характеризуется длительным вялым течением со смазанной малозаметной симптоматикой. Рецидивирующий процесс отличает смена периодов обострений с ремиссиями.
Симптомы сепсиса крови проявляются в зависимости от формы патологии и степени ее тяжести.
Можно отметить следующую специфику болезни по основным видам:
- Проявление септицемии. Развивается очень быстро (максимум 3-4 суток) и протекает в тяжелой форме. Чаще всего порождается стрептококками и стафилококками. Распространено у детей до 4 лет. Характерные симптомы: повышение температуры до 40°С с ознобом, учащением пульса и повышенным потоотделением; подкожные кровоизлияния, внешне проявляющиеся в виде сыпи, сливающейся в единое пятно; ухудшение общего состояния — головная боль, раздражительность, потеря аппетита; желтушность кожного покрова; дыхательные проблемы; тахикардия; артериальная гипотония; пищеварительные нарушения — тошнота, рвота, диарея.
- Развитие септикопиемии. Формирование гнойников с четким контуром. Может развиваться достаточно долго (в течение нескольких недель). Основные виновники: стафилококк и синегнойная палочка. Основные симптомы: волнообразное изменение температуры тела с подъемами до 40°С, нарушение работы сердечно-сосудистой системы (тахикардия, артериальная гипотония), поражение почек (болевой синдром в районе поясницы, моча с гноем, уменьшение объема мочи), печеночные проблемы (признаки желтухи, увеличение размера органа), пневмония с одышкой, болевым синдромом в грудной области, кашлем, цианозом, нарушения мозговой деятельности (интенсивная головная боль, бессознательное состояние, чрезмерная возбужденность или заторможенность), гнойный артрит с отеком суставов, нарушением двигательных функций, сильной болью.
- Проявление септического эндокардита. Выявляются такие признаки: лихорадочное состояние, общая слабость и головная боль, болезненные образования на пальцах и ладонях, кожная бледность, кровоизлияния под кожей, суставные и мышечные боли, похудение. Клапанные дисфункции приводят к появлению таких признаков: пульсация сосудов шеи, тахикардия, головная боль, шум в ушах, потеря сознания, стенокардия, одышка, артериальная гипотония, кашель с кровяными примесями.
Сепсис крови считается очень опасной болезнью, он способен вызвать тяжелые последствия. Самым опасным следствием патологии является нарушение работы многих органов и обменных процессов. Такие последствия проявляются в виде септического шока. В различных частях организма возможны внутренние кровотечения, чаще всего в желудке. Воспалительные реакции приводят к тромбофлебиту. Это осложнение нередко вызывает тромбоэмболию легочной артерии и сосудов головного мозга.
1. Общие симптомы сепсиса:
- Плохое самочувствие;
- Мигренеподобная боль;
- Отвращение к пище;
- Увеличение температуры тела до 39-40оС;
- Периодические впадения в беспамятство;
- Озноб;
- Дрожание конечностей;
- Сильная потливость;
- Снижение массы тела;
- Учащенный пульс;
- Сыпь;
- Отеки, пролежни;
- Пожелтевшие слизистые оболочки.
Во время лихорадки температура особенно высоко поднимается ближе к ночи, а по утрам может быть в пределах нормы.
Если тело покрывается сыпью, то в большинстве случаев это происходит на руках, груди и животе. Размер и вид сыпи, которая совершенно не беспокоит больного, разнообразны.
Слизистые оболочки желтеют, если страдает печень, иногда и органы пищеварения не справляются со своими функциями, тогда пациент жалуется на рвоту, диарею.
Если сепсис имеет внешнее проявление, тогда очаг инфекции, как правило, представляет собой рану с припухшими краями и выделяющейся жидкостью, которая внешне напоминает нечистую воду и неприятно пахнет.
При хроническом течении сепсиса симптомы его мало выражены. В течение длительного периода времени человек просто плохо себя чувствует. В некоторых случаях проявления болезни вообще напоминают совершенно другие заболевания, что особенно усложняет диагностику сепсиса.
При тяжелых формах сепсиса возможно развитие бактериально-токсического шока. При таком осложнении состояние больного крайне тяжелое, температура тела резко подскакивает до 40-41оС, сердечный ритм возрастает до 150 ударов в минуту.
Ниже приведены наиболее распространенные симптомы сепсиса. Тем не менее, каждый человек может испытывать симптомы по-разному. Также, признаки и проявления заражения крови после обнаружения инфекции часто являются непостоянными и могут быть ошибочно приняты за присутствие иных серьезных заболеваний.
Сепсис, как правило, характеризуется определенными основными симптомами, которые могут проявиться быстро. Среди первых симптомов выделяют:
- лихорадку (высокую температуру, гипертермию), иногда с ознобом и дрожью;
- отсутствие аппетита;
- затрудненное дыхание (одышка);
- повешенное потоотделение;
- холодная, липкая и бледная, иногда с красными большими пятнами/линиями кожа (обратите внимание на фото выше);
- высокий пульс;
- быструю частоту сердечных сокращений (тахикардия);
- тахипноэ (учащенное дыхание).
Особенно важно прибегнуть к неотложной медицинской помощи, если сепсис достигает поздней стадии — тяжелой формы сепсиса (септикопиемия) или септического шока.
Важно вовремя вызвать скорую помощь, если есть подозрение на сепсис и появляется:
- несколько основных признаков болезни;
- головокружение или чувство дурноты;
- замешательство или любые другие необычные изменения в психическом состоянии, в том числе чувство обреченности или реального страха смерти;
- невнятная речь;
- диарея, тошнота или рвота;
- сильная боль в мышцах и крайняя степень дискомфорта;
- признаки низкого уровня мочи (отсутствия необходимости мочиться в течение целого дня, к примеру);
- кожа, бледная на конечностях, что сигнализирует о плохом кровоснабжении (низкой перфузии);
- потеря сознания.
Людям, наблюдающим у себя резкую повышенную температуру, крайне важно получить немедленную медицинскую помощь, так как резкая смена температуры тела, говорит о возможном наличии сепсиса. Пожилые люди и дети раннего возраста особенно уязвимы к заражению крови после инфекций.
Септикопиемия (тяжелая форма сепсиса) или септический шок также могут вызвать другое осложнение, называемое геморрагической сыпью (см. фото выше). По всему телу могут образоваться мелкие сгустки крови. Эти сгустки блокируют поток крови и кислорода к жизненно важным органам и другим частям тела, что повышает риск возникновения полиорганной недостаточности, отмирание тканей, язве и к гангрене.
У людей, у которых процесс заражения крови проходит медленнее, могут также развиться некоторые признаки менингита. Симптомы сепсиса могут выглядеть как другие состояния или проблемы со здоровьем. Всегда обращайтесь к врачу для постановки диагноза.
Развитие сепсиса сопровождается множественными признаками:
- повышение температуры свыше 38 или понижение ниже 36 градусов;
- учащенное сердцебиение;
- увеличение частоты дыхания;
- концентрация лейкоцитов в крови до четырех или более 12.
Основная симптоматика патологии:
- гипотермия или лихорадочное состояние;
- частое сердцебиение;
- учащенность дыхательных движений;
- спутанность сознания, кома;
- пониженное или повышенное содержание лейкоцитов в кровяной жидкости;
- снижение давления на фоне септического шока;
- бледная кожа;
- сыпь на кожных покровах и слизистых.
Развитие патологии сопровождается:
- быстрой утомляемостью;
- тошнотой и рвотой;
- снижением аппетита;
- головокружением;
- головными болями;
- формированием уплотнений или гнойничков;
- нарушением стула;
- быстрой беспричинной потерей веса;
- регулярным повышением температуры.
Также стоит обратить внимание на внешний вид пациента. Лицо, как правило, осунувшееся, кожные покровы имеют желтоватый оттенок. На языке наблюдается сухой налет. Тело покрывается сыпью петехиального типа.
Признаки сепсиса во многом зависят от первичного очага и типа возбудителя, но для септического процесса характерно несколько типичных клинических симптомов:
- сильные ознобы,
- повышение температуры тела (постоянное или волнообразное, связанное с поступлением в кровь новой порции возбудителя),
- сильная потливость со сменой нескольких комплектов белья за сутки.
Сепсис новорожденных
В период новорожденности болезнь считается наиболее опасной. Провокаторами патологии выступают различные микроорганизмы и патогенные бактерии. В большинстве случаев провоцирующими факторами становятся гемолитический стрептококк и стафилококк.
Реже на развитие заболевания оказывают влияние кишечная и синегнойная палочки, а также клебсиелла.
Инфекционный процесс проникает в детский организм через:
- органы мочеполовой системы и желудочно-кишечного тракта;
- пупочную рану;
- повреждения эпидермиса и слизистых.
Предрасполагающими факторами у младенцев становятся и некоторые заболевания:
- пневмония;
- кишечная инфекция;
- отит;
- фарингит;
- бронхит.
Кроме этого, способствовать развитию сепсиса у новорожденных могут:
- травмы, полученные в процессе родов;
- искусственное поддержание функции легких на протяжении длительного времени;
- венозная катетеризация;
- гипоксия;
- недоношенность тяжелой формы;
- заболевания наследственного характера;
- конъюнктивит;
- нарушения иммунитета;
- питание через зонд;
- сложные хирургические вмешательства, которые проводились в первые несколько дней после рождения.
Основными симптомами развития патологии у детей являются:
- краснота в области пупка;
- отсутствие активности;
- медленный набор массы тела;
- беспокойное состояние;
- срыгивание;
- высокая температура;
- гнойные, кровянистые или прозрачные выделения жидкости из пупка.
В процессе течения болезни могут развиваться опасные состояния и нарушения:
- пневмония;
- абсцесс;
- артрит гнойной формы;
- тахикардия.
Если диагностируется молниеносная форма сепсиса, то у ребенка может возникнуть септический шок, что в большинстве случаев приводит к смертельному исходу.
Особенно предрасположены к сепсису новорожденные, в частности недоношенные детки по причине ослабленного иммунитета. Именно они относятся к группе риска, так как в их случае сепсис может развиться молниеносно.
Пути заражения: внутриутробно (через плаценту), во время родов (при глотании околоплодных вод, аспирации, через пупок), после рождения заражение сепсисом новорожденного может произойти через воздух, нечистое белье, нечистые руки обслуживающего персонала и молоко матери, если она сама больна сепсисом.
Смертность среди младенцев при заражении крови очень высока (до 50%), поэтому при любом подозрении на сепсис новорожденных, лечение должно начаться в экстренном порядке.
Лечение сепсиса новорожденных направлено на сохранение жизни ребенку и проводится под постоянным контролем специалистов.
Такая патология иногда возникает у новорожденных и грудных младенцев. Смертность при сепсисе у детей очень высока, до 40% случаев. На первом месте в группе риска – недоношенные малыши, так как развитие заболевания может происходить молниеносно. Основной источник сепсиса – нагноение пуповины, однако первичным очагом патологии могут стать и дыхательные пути, и кожные гнойники.
Диагностика
• гипертермия {amp}gt; 380C или гипотермия 20 в минуту; • тахикардия с числом сердечных сокращений у взрослых {amp}gt; 90 ударов в минуту; • лейкоцитопения 12,0*10 9/л или незрелые формы лейкоцитов до 10%.
Диагноз выставляется при обнаруженном и доказанном очаге 2 или более признаках ССВО обнаружения хотя бы одной органной недостаточности.
Статистика По данным статистики ВОЗ в мире каждую минуту от сепсиса умирают до 14 больных. Неутешительные показатели свидетельствуют от ежегодном диагностировании заболевания более чем у 18 миллионов человек, проживающих в разных станах.
• анализы крови (биохимические и клинические); • анализ мочи (общий); • коагулограмма; • бактериологический посев материала (мочи, мокроты, крови, гноя из серозных полостей и ран) для выявления возбудителя и определение его чувствительности к антибиотикам; • кровь на стерильность (при разных видах сепсиса забор производится как венозной, так и артериальной крови); • коагулологические тесты для выявления ДВС-синдрома (нарушения диссеминированного внутрисосудистого свертывания).
Для поиска гнойного очага назначают рентген органов грудной клетки, УЗИ и другие исследования.
Если у человека есть симптомы заражения крови, лечащий врач направит пациента на исследования, чтобы правильно поставить диагноз, и в случаи сепсиса определит серьезность имеющейся инфекции.
Одним из первых методов исследования является анализ крови. Кровь пациента проверяется на наличие следующих осложнений:
- инфекционные заболевания;
- проблемы со свертыванием крови;
- ненормальное состояние печени или нарушение функции почек (почечная недостаточность);
- уменьшение количества поступаемого кислорода.
Дисбаланс минералов вызывают электролиты, влияющие на количество воды в теле и уровень кислотности крови.
В зависимости от симптомов и результатов анализа крови, врач может назначить другие анализы, в том числе:
- общий анализ мочи (проверяется наличие бактерий);
- тест секреции раны (проверяют открытую рану на возможные инфекции);
- тест секреции слизи (для выявления микробов, ответственных за инфекции).
Если врач не может определить источник инфекции, используя вышеуказанные тесты, он, вероятно, назначит визуальные исследования, например:
- рентгенография грудной клетки;
- компьютерная томография (КТ) для просмотра возможных инфекций в поджелудочной железе, кишечнике или других органах.
- ультразвуковое исследование для определения типа инфекции в желчном пузыре или яичниках.
- магнитно-резонансная томография (МРТ), идентифицирующая состояние мягких тканей и наличие в них инфекций.
Все это надо потому, что некоторые симптомы сепсиса (такие как жар, озноб, учащенное сердцебиение и проблемы с дыханием) часто можно увидеть при других состояниях, заражение крови может быть трудно диагностировать на начальных стадиях.
В распоряжении врачей есть такие методы, позволяющие определить причину инфицирования:
- анализы крови, мочи;
- прокальцитониновый тест (анализ сыворотки крови).
- бактериологические анализы;
- ультразвуковое исследование;
- рентгенодиагностика;
- томография.
Важен дифференциальный диагноз, помогающий исключить тиф, малярию, туберкулез, бруцеллез и другие схожие патологии. Критерии сепсиса четки: необходимо наличие не меньше двух из 4 классических симптомов заболевания:
- Температура: выше 38°С, ниже 36°С.
- Пульс: чаще 90 ударов/минуту.
- Дыхательные движения: больше 20 в минуту.
- Лейкоциты: более 12х109/л, менее 4,0х109/л (или свыше 10% незрелых нейтрофилов).
Диагноз устанавливается при наличии типичной картины сепсиса с подтверждением его лабораторными данными.
Производится посев крови и отделяемого из очагов воспаления. Проведение посевов с обнаружением возбудителя должно быть многократным, так как у возбудителей существуют жизненные циклы, а проведение терапии может существенно изменять картину крови и уровня микроба в ней.
При обнаружении в крови и содержимом первичного очага аналогичных микробов, диагноз подтверждается.
Для уточнения лечения проводится еще и определение чувствительности микробов к антибиотикам.
Кроме того, проводятся общий анализ крови с выявлением воспалительной картины, биохимический анализ крови с выявлением воспалительных сдвигов, газовый состав, электролитный состав и ее свертываемость.
Проводят рентген грудной клетки, УЗИ внутренних органов с поиском первичных очагов инфекции.
Методы диагностирования заболевания зависят от локализации и формы очага поражения. Чаще всего проводят:
- ультразвуковое обследование печени, почек и прочих внутренних органов;
- компьютерную томографию;
- ЭКГ;
- рентгенограмму;
- магнитно-резонансную томографию;
- лабораторное исследование крови.
Определить заражение кровяной жидкости не всегда легко. Бывает так, что очаг первичной формы не определяется. Картинка развития патологического процесса имеет стертость.
Главная задача медиков – постоянная бдительность за состоянием больного.
Основные направления диагностики сепсиса:
- Выявление у пациента хотя бы двух признаков ССВО (синдром системного воспалительного ответа) из следующих: лихорадка или гипотермия, тахикардия, тахипноэ (учащенное поверхностное дыхание), лейкопения или лейкоцитоз;
- Выявление первичного очага инфекции: абсцесса, фурункула, флегмоны, гнойной раны и т.п.
Обнаружение у больного первичного очага инфекции и критериев ССВО дает основание заподозрить у него сепсис крови, следовательно – срочно госпитализировать и начать интенсивное полноценное лечение сепсиса, более же глубокое обследование производят уже в процессе терапии.
Подтверждением факта заражения крови в ходе диагностики сепсиса являются нарушения сознания, артериальная гипотония, тромбоцитопения.
При обнаружении очага воспаления из него берут образцы крови для выявления возбудителя. Причем, берут не менее двух-трех проб крови из разных вен (по 10 мл из каждой), так как количество грамотрицательных бактерий в крови, как правило, не превышает 10 1/мкл. Кроме того, требуется длительная инкубация крови.
На успех данной процедуры влияет множество факторов, в частности ранее проведенная антимикробная терапия может стать причиной отрицательного результата посева. По этим причинам все анализы крови подтверждают бактериологическими исследованиями материала из очага, осмотром слизистых оболочек и высыпаний на коже.
Принципы лечения патологии
Сепсис лечится только в инфекционном или терапевтическом стационаре, в отделении реанимации и интенсивной терапии.
Принципы лечения аналогичны лечению других очагов инфекции, но учитываются общее тяжелое состояние и риск летального исхода.
Применяют:
- антибиотики в максимальных дозах с учетом чувствительности, внутривенно.
- проводят активную борьбу с токсикозом,
- активизируют собственную иммунную систему, корректируют нарушенные процессы жизнедеятельности.
Необходимо создание покоя и изоляции, назначается особая диета, в случае тяжелого состояния – искусственное внутривенное питание.
Важно удаление инфекции из первичного очага, применение двух и более антибиотиков иногда в сочетании с гормонами.
При необходимости больным производят вливание плазмы крови, гамма-глобулина и глюкозы.
При формировании вторичных гнойных очагов необходимо их хирургическое лечение – вскрытие абсцессов, удаление гноя и промывание ран, иссечение пораженных участков.
Важно вовремя выявить признаки сепсиса. Очень часто при возникновении патологии крови решающую роль имеет быстрота принятия адекватных мер. Лечение сепсиса обеспечивается в хирургической клинике или в отделении интенсивной терапии. Лечить патологию необходимо комплексными методами с назначением сильнодействующих препаратов, а при необходимости — использования технологии переливания крови и оперативного вмешательства.
Лечение сепсиса крови включает следующие методики:
- Антибиотикотерапия. Этот этап лечения должен начинаться как можно раньше. Тип препарата выбирается по конкретному возбудителю инфекции, но, чаще всего, одновременно принимаются 2-3 различных средств в максимально допустимой дозе. Продолжительность курса — 5-9 недель. Наиболее востребованными являются следующие группы антибиотиков: пенициллины, цефалоспорины, аминогликозиды, линкозамиды, левомицетины.
- Иммуностимулирующая терапия. Данное направление лечение направлено на повышение иммунной защищенности человека. Основные средства: Тималин, Тимактид, Вилозен, Тимоген, Иммунофан, Биостим.
- Инфузионная терапия. Решаются такие задачи: повышение общего объема крови, восстановление нормального кровообращения, нормализация параметров и состава крови, улучшение кровяной циркуляции по мелким сосудам, выведение из крови токсинов и медиаторов воспаления. Терапия проводится путем внутривенного введения солевых и белковых составов, кровезаменителей.
- Обеспечение полноценного питания. Если больной находится в очень тяжелом состоянии, проводится принудительное кормление: желудочный зонд через нос или внутривенная подача питательных растворов. Обязательный ежедневный минимум: белки 1,6-1,8 г при общей энергетической ценности 45-55 ккал на каждый килограмм массы тела.
- Дополнительная терапия. В зависимости от типа сепсиса и поражения органов назначаются дополнительные препараты: средства для нормализации функций сердца, печени, почек, витаминные комплексы, обезболивающие препараты, средства для стабилизации артериального давления.
- Оперативное лечение. Хирургическое вмешательство осуществляется в крайних случаях, когда терапия не дает эффекта. Основные задачи: удаление гнойных очагов и очистка от гноя, удаление пораженных тканей, выделяющих токсины при разложении, промывание зоны поражения антисептиков, обеспечение оттока продуктов гниения.
Сепсис крови — это очень опасная патология, которая нередко вызывает летальный исход. Только срочное принятие необходимых мер может помочь человеку.
Комплексное лечение состоит из консервативного и оперативного. Последнее заключается в радикальной ликвидации очага (некрэктомии).
• антибиотикотерапию; • экстракорпоральную детоксикацию и гемокоррекцию; • инфузионную терапию; • восстановление тканевой и органной перфузии; • иммунокоррекцию; • десенсебилизацию с использованием глюкокортикоидов и ингибиторов свободных радикалов.
Специфическое лечение сепсиса будет определяться лечащим врачом на основании:
-
возраста пациента, общего состояния здоровья и история болезни;
-
степени тяжести септицемии;
-
ответа больного на определенные лекарства, процедуры или методы лечения;
-
ожидания по ходу состояния;
-
личного мнения или предпочтений больного.
При терапии врачи используют ряд препаратов для лечения септицемии, в том числе:
- антибиотики IV поколения для борьбы с инфекцией (Меропенем, Азактам, Тиенам);
- вазоактивные препараты для повышения артериального давления;
- инсулин, чтобы стабилизировать уровень сахара в крови;
- кортикостероиды, чтобы уменьшить воспаление;
- обезболивающие медикаменты.
Многие люди нуждаются в кислороде и в/в (внутривенных) жидкостях, чтобы помочь притоку крови и кислорода к органам. В зависимости от состояния человека может потребоваться помощь при дыхании с помощью искусственной вентиляции легких, а также если затронуты почки может потребоваться диализ. Диализ помогает отфильтровать вредные отходы, соли и избыток воды из крови.
В некоторых случаях может потребоваться хирургическое вмешательство для устранения источника инфекции. Оно включает в себя осушение заполненного гноем абсцесса или удаление инфицированных тканей.
Комплексное лечение сепсиса направлено на:
- Устранение очага инфекции;
- Борьбу с интоксикацией организма;
- Повышение защитных функций организма;
- Симптоматическое лечение;
- Предотвращение/устранение осложнений.
Терапевтические методы
При развитии септического процесса происходит нарушение всех органов и систем, что представляет серьезную угрозу для жизни пациента. Именно поэтому при обнаружении заболевания больного госпитализируют в обязательном порядке. В большинстве случаев лечение проводится в палате интенсивной терапии или в отделении хирургии.
Клинические рекомендации заключаются в назначении:
- антибиотикотерапии (левомицетиновая группа, пенициллины, аминоглиозиды, цефалоспорины);
- иммуностимуляторов (Тимоген, Тималин, Рибомулин, Биостим и прочие);
- внутривенного введения растворов, благодаря чему увеличивается объем крови, тем самым восстанавливается кровоток, нормализуются свойства плазмы, выводятся токсины и воспалительные вещества.
Кроме этого, специалист может прописать следующие средства:
- витаминные комплексы;
- обезболивающие;
- повышающие давление;
- улучшающие кровообращение.
Для каждого пациента схема терапевтических мероприятий подбирается индивидуально, в зависимости от характера течения болезни, особенностей организма и общего состояния.
До тех пор, пока не будет устранен инфекционный очаг поражения, лечение медикаментозными средствами не принесет никакого результата. В связи с этим проводят операцию, состоящую из нескольких шагов. Нужно:
- вскрыть гнойничковое новообразование;
- очистить полость от инфекционной жидкости;
- удалить все поврежденные ткани;
- обработать рану антисептическим раствором.
Во время лечения сепсиса человек должен придерживаться сбалансированной диеты, состоящей из легкоусваиваемой пищи. В рационе обязательно должны присутствовать продукты животного происхождения, сахар и углеводные блюда.
Прогноз при сепсисе
Не смотря на все мероприятия, прогноз при сепсисе серьезный – летальность достигает 60%, инвалидизация после перенесенного сепсиса также довольно высока.
Главное и самое опасное осложнение – септический шок. Его основные признаки – это быстропрогрессирующая недостаточность кровообращения с нарушением тканевого обмена, гипертермия, олигурия, спутанность сознания, выраженная одышка, аритмичный учащенный пульс, ознобы, критическое падение артериального давления.
Сепсис может иметь и другие последствия в виде различных патологий и заболеваний. Некоторые из них: • эндокардит, • тромбозы, • пневмония, • пиелит, • пролежни, • эмболии, • гепаторенальный синдром, • кровотечения.
Прогноз зависит от своевременности и адекватности лечения, вирулентности микрофлоры и резистентности организма. При относительной благоприятности всех составляющих в большинстве случаев специалисты добиваются излечения. В других случаях (в непрофильных стационарах, при не определенном вовремя диагнозе, при серьезных сопутствующих заболеваниях, преклонном возрасте пациентов) смертность превышает 50%.
Хотя сепсис является потенциально опасным для жизни состоянием, септицемия варьируется от легкой формы до тяжелой. В легких случаях отмечаются очень высокие темпы восстановления организма больного.
Септический шок имеет смертность на уровне 50 процентов, по данным некоторых исследований. При наличие случаев тяжелого сепсиса риск инфекций в будущем значительно увеличивается.
Профилактические мероприятия
В качестве профилактики болезни специалисты рекомендуют соблюдать некоторые правила:
- качественно выполнять гигиенические процедуры;
- вовремя ликвидировать очаги инфекции и гнойные образования;
- проводить антисептическую обработку в случае травмирования кожи;
- не принимать антибиотики без назначения врача;
- делать необходимые прививки.
Только выполнение этих мер позволит предотвратить развитие сепсиса.
Осложнения и прогноз
К основным негативным последствиям относятся:
- кровотечение;
- печеночная и почечная недостаточность в острой форме;
- тромбоэмболия;
- септический шок;
- воспаление легких;
- эндокардит;
- пиелонефрит.

Стоит отметить, что вне зависимости от формы течения процесса прогноз не всегда может быть утешительным. При своевременно начатом лечении шансы на полное излечение значительно возрастают.
Профилактика и рекомендации
• укрепление иммунитета; • минимизация травматизма; • своевременное распознавание и лечение любых очагов инфекции и гнойно-воспалительных заболеваний; • соблюдение всех правил антисептики и асептики при различных инвазивных манипуляциях, оперативных вмешательствах, инфузионной терапии, в/м инъекциях и так далее.
Одним из наиболее важных видов инфекционного контроля является мытье рук. Вы должны мыть руки с мылом в чистой проточной воде не менее 20 секунд. Мойте руки:
-
до еды;
-
после использования туалета;
-
до и после ухода за больным человеком;
-
до, во время и после приготовления пищи;
-
до и после очистки раны или пореза;
-
после сморкания, кашля или чихания;
-
после прикосновения к животному или кормления домашних животных;
-
после смены подгузников ребенка;
-
после касания мусора.
Также каждый год нужно делать прививку от гриппа, пневмонии и любых других возможных инфекционных заболеваний.
Дело в том, что предотвращение инфекций, которые могут привести к сепсису, крайне важно в профилактике данного состояния. Очищение ссадин и ран, практика хорошей гигиены путем мытья рук, регулярное купание являются примером эффективных предупредительных мер в борьбе с септицемией.
Ниже представлено небольшое, но очень полезное видео где Иван Бессонов, руководитель лаборатории рассказывает о том, что они придумали для лечения людей с данной проблемой.

