Оглавление
- 1 Причины приобретенных пороков сердца у детей
- 2 Причины врожденного порока сердца
- 3 Врожденный порок сердца у новорожденных: причины
- 4 Лечение патологии у детей
- 5 Симптоматика
- 6 Как диагностировать
- 7 Классификация патологии
- 8 Как лечить врожденные пороки сердца?
- 9 Признаки порока сердца у детей
- 10 Диагностика ВПС
- 11 Прогноз на жизнь
- 12 Лекарственные препараты
- 13 Способы коррекции
- 14 Последствия болезни
- 15 Помогаем слабому сердцу
- 16 Общие рекомендации
Причины приобретенных пороков сердца у детей
Не стоит отчаиваться, так как во многих случаях вылечить врожденный порок сердца возможно. Это обеспечит крохе полноценную жизнь и возможность развиваться наряду со сверстниками. Хотя, вероятно, что ребенку предстоит перенести несколько серьезных операций на сердце.
К сожалению, единственный метод лечения врожденного порока – операция на сердце. Использование медикаментозных лекарств возможно лишь на подготовительном этапе.
В зависимости от того, насколько увеличено сердце, какие его части поражены и в каком состоянии находится ребенок, зависит выбранная методика. Иногда может быть установлен кардиостимулятор, искусственный клапан или окклюдер.
Избавиться от порока важно. Однако то, насколько быстро будет проведено вмешательство, зависит от ряда обстоятельств.
Иногда диагностика показывает, что в состоянии клапанов сердца есть положительная динамика. В таком случае с хирургическим вмешательством можно подождать. Операцию можно назначить на любое время в будущем году. Рецепт на медикаментозные препараты, поддерживающие ребенка в этот период, выдаст врач.
Есть и такие детки, состояние которых не критическое, но вмешательство нужно. Операцию назначают на ближайшие месяцы после постановки диагноза.
Хуже, когда состояние сложное и операция нужна срочно. Для подготовительных мероприятий отводят не более двух недель и проводят вмешательство.
Существуют и тяжелые формы пороков. Обычно о них удается узнать еще на этапе внутриутробного развития. Несомненно, такая новость приносит родителям боль. Однако ВПС – не приговор. Матери будет предложено рожать в специализированном центре, где с первых минут жизни малыш будет в руках профессионалов и ему будет оказана полноценная помощь.
В зависимости от состояния ребенка может быть проведена либо операция на открытом сердце, либо малоинвазивное вмешательство. Однако никогда не проводится лечение в домашних условиях и не применяются народные способы.
Специфическая профилактика развития врожденного порока сердца отсутствует. Чтобы защитить малыша, мать во время беременности должна быть осторожной, не употреблять алкоголь, и лечиться народными средствами в случае развития простуды.
Грамотные действия родителей и медперсонала позволят сохранить жизнь малыша. Если оказать качественную медицинскую помощь, то ребенок сможет полноценно развиваться и даже не отставать в развитии от своих сверстников. Однако ни в коем случае нельзя все оставлять на самотек – это коварное заболевание, способное вызвать тяжелые осложнения. Внимательность и своевременность действий – залог сохранения жизни.
Лечение ВПС проводят двумя методами – терапевтическим и хирургическим. Причем первый нередко применяют в качестве подготовительного этапа перед операцией.
При ВПС устанавливается медикаментозное или хирургическое лечение. Консервативная терапия в педиатрии предусмотрена только при незначительных дефектах или при подготовке к оперативному вмешательству и после него. Медикаментозное лечение направлено на стабилизацию давления в легочной артерии, улучшение усвоения кислорода внутренними органами.

Для этого используют мочегонные, антиаритмические препараты, соли калия, бета-блокаторы, средства на основе наперстянки. Медикаментозное лечение способно полностью решить проблему с открытым аортальным протоком. Причем некоторые сердечные аномалии могут купироваться самостоятельно. Это относится к”белым” порокам.
При”синих” обычно требуется хирургическое вмешательство. При проведении операции учитывают вид и фазу порока:
- 1. 1-я фаза. Устанавливается, например, при обеднении или переполнении малого круга. Операция выполняется до года жизни в экстренном порядке.
- 2. 2-я фаза. Вмешательство проводится в плановом порядке, обычно до полового созревания пациента.
- 3. 3-я фаза. Операция может быть применена только для улучшения качества жизни ребенка.
Если аномалии в развитии сердца были обнаружены до рождения, хирургическое вмешательство проводится внутриутробно. Когда операция невозможна, а дефект представляет опасность для жизни плода, беременную помещают в специализированный стационар, где сразу после родоразрешения выполняют необходимую процедуру. Некоторые пороки сердца могут потребовать пересадки органа.
В зависимости от клинической картины заболевания назначается соответствующее лечение. Таким образом, лечение будет осуществляться в зависимости от тяжести и сложности клинической картины недуга. Если у человека с пороком наблюдается картина полной компенсации, то в таком случае он будет жить как здоровый человек.
Для этого необходимо ограничиться от занятий тяжёлыми видами физических упражнений. Если умственная работа негативно влияет на здоровье больного, то от неё следует отказаться и сменить на более приемлемую.
Больному даже с незначительными признаками порока сердца категорически противопоказаны любые физические нагрузки, которые могут негативно повлиять на состояние пациента. Также важно соблюдать сон, продолжительность которого должна быть не менее 8 часов в день.

Больному с пороком сердца противопоказаны физические нагрузки
Важно также следить за своим питание. Не разрешается питаться жирной, копчёной и жареной пищей постоянно, так как тяжёлые блюда отражаются на работе сердца. Также питание должно быть 3-х разовым, чтобы снизить опять-таки нагрузку на сердце. Стоит отказаться от соли и не рекомендуется употреблять сахар. Питаться необходимо преимущественно варёной пищей, так как она лучше всего переваривается организмом.
Касаемо того, как лечить врождённые пороки сердца у детей, здесь стоит заметить, что имеется такой вид, как медикаментозное лечение. Медикаментозное лечение включает в себя следующие действия: увеличение сократительной функции сердца, удаление излишнего количества жидкости, урегулирование водно-солевого обмена, а также улучшение обменных процессов в миокарде.
Если во время диагностики было выявлено, что сердце не справляется с простыми нагрузками, то следует прибегнуть к такому способу лечения, как хирургическое вмешательство, посредством которого устраняются дефекты опытными хирургами.
Примерно 30% новорождённых детей нуждаются в срочном лечении посредством операции. Для возможности определения места формирования дефекта в организм ребёнка устанавливается катетер.
Небезызвестно и лечение ВПС посредством способа глубокой гипотермии. При этом подразумевается использование сильного холода. Если у новорождённого сердце имеет размер с грецкий орех, то такой операции не избежать. Используя холод во время операции, хирург осуществляет устранение недуга при полном расслаблении сердечной мышцы.
В настоящее время известно довольно много способов, с помощью которых осуществляется лечение ВПС. Так, например, способ под названием комиссуротомия, посредством которого осуществляется рассечение сросшихся клапанов. После удаления клапана устанавливается протез, в результате чего человек живёт с ним всю жизнь.
Операции на сердце — это довольно серьёзный и ответственный вид мероприятия, за итог которого отвечает хирург. Успех операции зависит от опыта хирурга, поэтому практически во всех случаях такие мероприятия заканчиваются успешно. После операции человек абсолютно нормально себя чувствует и может вести здоровый образ жизни, но исключив из неё тяжёлый труд и физические нагрузки.
Дорогой читатель!
Эта статья рассказывает о типовых способах решения Ваших вопросов, но каждый случай уникален! Если Вы хотите узнать, как решить именно Вашу проблему — задайте свой вопрос. Это быстро и бесплатно!
| Вид | Синие | Белые (бледные) |
| Выявление | Преимущественно у новорожденных и у детей в первые несколько лет жизни. | Чаще всего у детей подросткового возраста. Трудно диагностируются, т. к. почти нет внешних проявлений. |
| Характеристика | Происходит смешение артериальной и венозной крови. | Кровь не перемешивается, но при циркуляции возникают препятствия, поэтому нагрузка на сердце возрастает. |
| Симптомы | Одышка, кашель, недостаточность веса, повышенная возбудимость, посинение кожи (цианоз), особенно губ и ушей либо носогубного треугольника. | Нижняя часть у ребенка развивается хуже, чем остальное тело, бледность кожи лица и тела. |
| Тип | Транспозиция сосудов, аномалия Эбштейна, тетрада и триада Фалло и др. | Неправильный дренаж легочных вен, образование общего предсердия и дефекты перегородок между камерами сердца. |
По статистике, к самым распространенным видам синих пороков относят болезнь Фалло. На фото, представленном ниже, можно увидеть одну из ее разновидностей — тетраду Фалло.
Самой тяжелой сердечной патологией признана транспозиция магистральных сосудов. Она заключается в замене аорты и легочной артерии, в результате чего происходит нарушение малого и большого круга кровообращения, кровь перестает обогащаться кислородом. Транспозиция лечится только при диагностировании ее на маленьких сроках беременности, иначе новорожденный погибает, не дожив и до полугода.
Имеется еще одна классификация – по степени сложности пороки делятся на:
- простые;
- сложные (соединение двух изменений);
- комбинированные.
Приобретенные пороки возникают в результате того, что один или несколько сердечных клапанов сужаются и кровь перестает свободно циркулировать. Вследствие возникает нагрузка на сердце.
Оснований появления приобретенных пороков множество:
- ревматический эндокардит – поражение сердечных клапанов – чаще всего выступает причиной;
- повреждения грудной клетки, полученные в результате сильного удара;
- осложнения, возникшие после операций на сердце;
- атеросклероз – образование бляшек на стенках сосудов;
- дерматомиозит, красная волчанка, дающие осложнения на сердце;
- инфекционный эндокардит – болезнь, при которой в кровотоке оказываются бактерии, оседающие на клапанах сердца.
Чаще всего приобретенные пороки встречаются у детей в старшем возрасте. За последние несколько лет количество страдающих приобретенным пороком сердца начало уменьшаться в связи со снижением заболеваемости детским ревматизмом.
- один из признаков пороков – появление одышки. Сначала она появляется при нагрузке, затем и в покое.
Вылечить ВПС можно либо путем внутрисосудистого вмешательства, либо с помощью открытой хирургической операции

Ведение здорового образа жизни во время беременности снижает риск возникновения ВПС у ребенка
Причины врожденного порока сердца
По данным статистики в педиатрии частота появления на свет детей с ВПС составляет от 6 до 8 на каждую тысячу рожденных живыми. Это число значительно увеличится, если к нему прибавить врожденную патологию, которая не была обнаружена в младенчестве, а проявила себя спустя многие годы. Сюда можно причислить врожденные пороки сердца у взрослых – значительное провисание створок митрального клапана, нарушения в проводящей системе сердца и т. д.
В нашей стране каждый год рождается почти 25 тысяч малышей с разными сердечными аномалиями. Сегодня, с появлением новейших технологий и современного оборудования, стало возможным выявлять некоторые из них значительно раньше, чем это делалось 10-15 лет назад. В большинстве случаев не удается установить причину возникновения врожденных пороков сердца, однако увеличить риск нарушения нормальной внутриутробной закладки сердечной трубки могут следующие факторы:
- перенесенные вирусные инфекции (грипп, краснуха) в 1 триместре;
- наличие у матери ожирения, декомпенсированного сахарного диабета, фенилкетонурии;
- злоупотребление алкоголем, курение табака и употребление наркотиков во время беременности;
- прием некоторых медикаментов (противосудорожные средства, Изотретиноин, Ибупрофен);
- возраст родителей;
- системные болезни соединительной ткани (волчанка) у матери;
- контакт с органическими растворителями, действие ионизирующего излучения на ранних сроках беременности;
- хромосомные аномалии (синдром Дауна, Шерешевского-Тернера).
Для родителей всегда очень важно попытаться установить причину появления врожденного порока сердца у своего ребенка. Многие винят себя или своих родственников в возникшей ситуации. Конечно, наследственная предрасположенность имеет значение. Однако никто не может знать наверняка, за что отвечают их гены, где, когда и в каком поколении они могут проявить свои признаки.
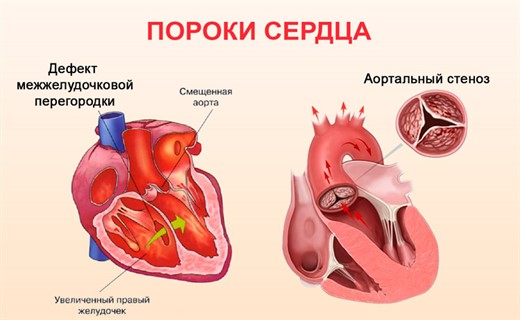
В большинстве случаев причины их возникновения неизвестны, однако с ними ассоциируются некоторые факторы. Среди них хромосомные нарушения, вирусные инфекции и попадание в организм токсинов во время беременности. С болезнью сердца связаны специфические гены, наиболее типичен дефект хромосомы 22.
Возможные дефекты могут быть одиночными или комбинированными.
- Дефекты перегородки сердца, которые классифицируются как дефекты межпредсердной перегородки, дефект межжелудочковой перегородки и дефект предсердно-желудочковой перегородки.
- Закупорка или недостаточность клапанов сердца.
- Наличие только одного желудочка.
- Аномальное соединение кровеносных сосудов.
- Сердце может находиться не в левой, а в правой части грудной клетки (декстрокардия).
Выявление врожденного порока сердца
Во время беременности, на сроке в 18 недель, обычно проводится сканирование для выявления структурных аномалий плода, а также определения его размера. В частности, специалисты по ультразвуковым исследованиям и рентгенологи стараются обнаружить признаки и симптомы заболевания.
Некоторые дети рождаются с тяжелыми пороками, очевидными уже при рождении, когда у ребенка выраженный цианоз (синюшность кожи и слизистых оболочек вследствие недостаточности кислорода в крови). Однако и у ребенка с нормальным, здоровым цветом кожи может быть порок сердца.
В других случаях клиническая картина становится ясна не сразу, так как в первые часы после рождения происходят изменения в системе кровообращения.
Особенно катастрофическим может оказаться заращение артериального протока (канал, соединяющий левую легочную артерию и дулу аорты, который в норме зарастает после рождения), так как кровь могла бы через него снабжать либо сердце, либо легкие. Развивается цианоз, если проток компенсировал недостаточное поступление крови в легкие, и шок, если проток был необходим для общего кровотока.
Причины возникновения врожденных пороков сердца у детей
Часто встречают такой порок развития сердца у ребенка, как неполное заращение межпредсердной и (реже) межжелудочковой перегородок, а также нарушение развития аортолёгочной перегородки, приводящее к неполному разделению артериального ствола на восходящую часть аорты и лёгочный ствол, а иногда – к сужению или полному закрытию (атрезии) лёгочного ствола.

Прямое направление роста аортолёгочной перегородки (вместо нормального спирального) приводит к транспозиции магистральных сосудов. В этом случае аорта отходит от правого желудочка, а лёгочная артерия – от левого.
Вследствие аномального развития эндокардиальных валиков у ребенка могут сформироваться пороки клапанов сердца.
Кардиомиоциты проводящей системы появляются одновременно с рабочими и располагаются по всей длине сердечной трубки. Сокращения сердца появляются на 22-й день внутриутробного развития, сначала с частотой 15-35 в минуту. К 6-й неделе ЧСС возрастает до 112 в минуту, к 8 – 9-й – до 165-175 в минуту, а затем несколько снижается.
При нормальном течении беременности сердечный ритм плода очень устойчив, но при патологии может резко замедляться или ускоряться.
В ответ на гипоксию у плода развивается брадикардия, происходят усиление сердечного выброса и сокращение сосудов почек, ЖКТ и кожи.
Врожденный порок сердца формируется из-за различных причин. Это могут быть генетические отклонения, несоблюдение матерью во время вынашивания плода здорового образа жизни и т. д.

Выделяют следующие основные провоцирующие факторы:
- 1. Нарушение хромосом. Оно способно привести к различным мутациям. При формировании аберрации хромосом значительных размеров отмирает сердечная мышца, вызывая смерть человека. Если она незначительна (совместима с жизнью), наблюдаются серьезные врожденные патологии. Когда у плода формируется третья хромосома, образуется дефект между створками клапанов желудочков и предсердий.
- 2. Генетические отклонения. В этом случае ВПС – только малая часть нарушений. У ребенка могут проявиться аномалии в развитии различных органов: желудочно-кишечного тракта, легких, нервной системы.
- 3. Алкоголь. При употреблении спиртосодержащих напитков во время беременности у ребенка могут развиться ДМЖП, ДМПП и ОАП. Этиловый спирт является наиболее опасным фактором, поскольку именно по его причине у детей отмечаются отклонения в структуре сердечной мышцы (правых и левых желудочков, предсердий).
- 4. Краснуха или гепатит. Если женщина переболела во время вынашивания плода этими заболеваниями, существует риск развития различных отклонений в формировании жизненно важных органов у ребенка.
ВПС могут быть спровоцированы:
- радиацией;
- бесконтрольным приемом медикаментов;
- рентгеновским излучением;
- вирусными или инфекционными заболеваниями.
Точную причину возникновения ВПС у детей медицина не всегда может назвать. Предполагаемым временем его возникновения считается период со второй по седьмую неделю беременности матери, когда сердце только закладывается. Факторами, которые могут привести к патологиям, являются:
- генетические мутации;
- вирусные инфекции;
- нарушения гормонального фона;
- эндокринные заболевания;
- курение или употребление алкоголя и наркотиков;
- приём антибиотиков;
- возраст беременной более 35 лет;
- плохая экология в населённом пункте;
- радиационное облучение (рентген во время беременности делать нельзя);
- предыдущие замершие беременности или мертворожденные младенцы у матери.
ВПС может быть не только самостоятельным заболеванием, но и сопровождать более серьёзную болезнь у малыша, например, синдром Дауна. Помимо сердца, аномальное строение могут иметь и другие органы.
ВПС может быть не только разных видов, но и разной степени тяжести, этапы поражения организма врождённым пороком сердца при этом примерно одинаковы. Состоит развитие болезни из трёх фаз.
- Адаптационная. Поскольку сердце больного ребёнка отличается от здорового, приходится перестраиваться и другим внутренним органам. Эти перестроения могут пагубно отразиться на организме и привести к его сбою.
- Относительная компенсация. На этой стадии болезнь протекает скрыто. Так или иначе, но организм выполняет свои функции, и ВПС себя не проявляет.
- Терминальная. В организме происходит сбой, поскольку сердце всё хуже справляется со своей работой. Эта фаза может закончиться смертью больного.
В наше время численность больных ВПС детей неуклонно растет. Это обусловлено ухудшением экологии, увеличением среднего возраста рожениц, возросшим процентом других наследственных заболеваний и еще множеством факторов. Такое положение вещей влияет не только на количественные показатели, но и на тяжесть течения этих патологий. Можно выделить следующие основные причины развития врожденных пороков:
- Инфекции в период беременности. Чаще всего это краснуха, грипп, цитомегаловирусные или энтеровирусные заболевания, некоторые виды герпеса и другие.
- Наследственные патологии. Синдромы Дауна, Эдвардса, Патау нередко сопровождаются ВПС. Также известны случаи непосредственной передачи пороков от родителей детям.
- Некоторые хронические заболевания матери. Одним из самых пагубных в этом плане является сахарный диабет.
- Вредные привычки родителей. К примеру, злоупотребление алкоголем, особенно во время беременности, значительно повышает риски наличия ВПС у будущего ребенка.
- Вредная профессия у матери. Это может быть постоянный контакт с опасными химическими веществами (на основе свинца, ртути), различные виды облучения и другие причины.
- Воздействие на эмбрион некоторых медикаментов. Чаще это антибактериальные и гормональные препараты.
- Возраст родителей. Для женщин такой порог составляет 35 лет, для мужчин – 45.
Но почему же так происходит? Какие факторы влияют на то, что в маленьком, растущем внутри мамы организме, какие-то процессы начинают идти не по придуманному природой сценарию? Каковы причины развития ВПС у детей?
- Заболевания мамы во время беременности.
- Перенесённое инфекционное заболевание в 1 триместре, когда на 4 — 5 неделе происходит развитие сердечных структур.
- Курение, алкоголизм мамы.
- Экологическая ситуация.
- Наследственная патология.
- Генетические мутации, обусловленные хромосомными аномалиями.
- генетические мутации;
- вирусные инфекции, перенесенные женщиной во время беременности (в частности, краснуха);
- тяжелые экстрагенитальные заболевания матери (сахарный диабет, системная красная волчанка и другие);
- злоупотребление алкоголем во время беременности;
- возраст матери старше 35 лет.
Врожденный порок сердца у новорожденных: причины
Врожденный порок возникает в случае, если какой-либо вредный фактор влияет в момент закладки сердечно-сосудистой системы у плода. Самым опасным периодом для формирования сердца малыша является срок беременности, когда будущая мама еще может и не знать о своем положении — примерно от 10-го до 40-го дня жизни эмбриона, то есть 3-8-я недели беременности. В эти сроки формируются самые тяжелые пороки, потому что происходит закладка камер и перегородок сердца, а также формируются магистральные сосуды.
Очень часто причинами ВПС становятся вирусные заболевания, которые переносит беременная женщина в первые три месяца, так как вирусы способны проникать к плоду через пока еще только формирующуюся плаценту и оказывать повреждающее действие. Доказано вредное воздействие ОРВИ, гриппа и простого герпеса.
Однако наибольшую опасность представляет для беременной вирус краснухи, особенно если в семье есть малыши. Краснуха, перенесенная мамой в сроки до 8-12 недель, в 60-80% случаев вызывает триаду Грегга — классический симптомокомплекс краснухи: ВПС с врожденной катарактой (помутнение хрусталика) и глухотой. Кроме того, еще могут быть и пороки развития нервной системы.
Немаловажную роль при формировании ВПС играют профессиональные вредности, интоксикации, неблагоприятная экологическая обстановка места проживания — у мам, употреблявших алкоголь на ранних сроках беременности, вероятность порока повышается на 30%, а в комбинации с никотином — до 60%. У 15% малышей с пороками сердца есть указание на контакт будущей мамы с лакокрасочными материалами, а у 30% детей отцы были водителями автотранспорта, часто контактирующими с бензином и выхлопными газами.
Болезни матери и отца играют роль в формировании порока у 5% детей, особенно к этому предрасположены семьи, где есть другие члены с пороками сердца или других внутренних органов, где есть диабетики, немаловажную роль играет и возраст родителей — риск аномалий повышается у родителей старше 35-45 лет.
Есть связь между развитием порока и приемом матерью незадолго до беременности и на ранних сроках некоторых лекарств — папаверин, хинин, барбитураты, наркотические анальгетики и антибиотики, гормональные вещества могут негативно отразиться на формировании сердца.

Хромосомные и генные мутации выявляются у 10% детей с пороками сердца, отмечена связь с токсикозами беременности и многими другими факторами.
Врожденный порок возникает в случае, если какой-либо вредный фактор влияет в момент закладки сердечно-сосудистой системы у плода. В эти сроки формируются самые тяжелые пороки, потому что происходит закладка камер и перегородок сердца, формируются магистральные сосуды.
Часто причинами ВПС становятся вирусные заболевания, которые переносит беременная женщина в первые три месяца, вирусы способны проникать к плоду через формирующуюся плаценту и оказывать повреждающее действие. Доказано вредное воздействие ОРВИ, гриппа и простого герпеса.
Наибольшую опасность представляет для беременной вирус краснухи, особенно если в семье есть малыши. Краснуха, перенесенная мамой в сроки до 8-12 недель, в 60-80% случаев вызывает триаду Грегга — классический симптомокомплекс краснухи: ВПС с врожденной катарактой (помутнение хрусталика) и глухотой.
Еще могут быть и пороки развития нервной системы. Немаловажную роль при формировании ВПС играют профессиональные вредности, интоксикации, неблагоприятная экологическая обстановка места проживания — у мам, употреблявших алкоголь на ранних сроках беременности, вероятность порока повышается на 30%, а в комбинации с никотином — до 60%.
У 15% малышей с пороками сердца есть указание на контакт будущей мамы с лакокрасочными материалами, а у 30% детей отцы были водителями автотранспорта, часто контактирующими с бензином и выхлопными газами.
Есть связь между развитием порока и приемом матерью незадолго до беременности, ранних сроках лекарств — папаверин, хинин, барбитураты, наркотические анальгетики и антибиотики, гормональные вещества могут негативно отразиться на формировании сердца.
Хромосомные и генные мутации выявляются у 10% детей с пороками сердца, отмечена связь с токсикозами беременности и многими другими факторами.
В рамках группы заболеваний под названием «Врожденный порок сердца» симптомы разделены на специфические и общие. Специфические, как правило, не оцениваются сразу в момент появления ребенка на свет, потому как первой целью является стабилизация работы сердечно-сосудистой системы.
Специфические симптомы зачастую выявляются при проведении функциональных проб и инструментальных методов исследования. К общим симптомам стоит отнести первые характерные признаки. Это тахипноэ, тахикардия или брадикардия, характерная для двух групп пороков окраска кожи (белые и синие пороки).
Данные нарушения являются фундаментальными. При этом задача системы кровообращения и дыхания – это снабжение остальных тканей кислородом и субстратом для окисления, из которого синтезируется энергия.
В условиях смешения крови в полости предсердий или желудочков эта функция нарушается, а потому периферические ткани страдают от гипоксии, что касается и нервной ткани. Также данные особенности характеризуют и пороки клапанов сердца, сосудистые мальформации в сердце, дисплазии аорты и легочных вен, транспозиции аорты и легочного ствола, коарктация аорты.
В результате этого снижается мышечный тонус, уменьшается интенсивность проявления основных и специфических рефлексов. Данные признаки включены в шкалу Апгар, которая позволяет установить степень доношенности ребенка.
При этом врожденный порок сердца у новорожденных часто может сопровождаться ранними или досрочными родами. Это можно объяснить многими причинами, хотя зачастую, когда врожденный порок сердца у новорожденных не выявлены, это свидетельствует в пользу недоношенности по:
- Метаболическим;
- Гормональным;
- Физиологическим и другим причинам.
Часть врожденных пороков сопровождается изменением окраски кожи. Существуют синие пороки и белые, сопровождающиеся цианозом и бледностью кожи соответственно. К числу белых пороков относятся патологии, сопровождающиеся сбросом артериальной крови или наличием препятствия к ее выбросу в аорту.
К числу этих пороков относится:
- Коарктация аорты.
- Стеноз устья аорты.
- Дефект межпредсердной или межжелудочковой перегородки.
Для синих пороков механизм развития связан с другими причинами. Здесь основным компонентом является застой крови по большому кругу вследствие плохого оттока в легочную аорту, легкие или левые отделы сердца. Это такие нарушения как митральный, аортальный, трикуспидальный врожденный порок сердца.
Причины данного нарушения также кроются в генетических факторах, а также в заболеваниях матери до и во время беременности. Пролапс митрального клапана у детей: симптомы и диагностика Пролапс митрального клапана (ПМК) у детей — один из видов врожденных пороков сердца, о котором стало известно всего полвека назад.
Вспомним анатомическое строение сердца, чтобы понять сущность этого заболевания. Известно, что сердце имеет два предсердия и два желудочка, между которыми находятся клапаны, своеобразные ворота, пропускающие кровь в одном направлении и предотвращающие обратный ток крови в предсердия во время сокращения желудочков.
Между правыми предсердием и желудочком запирающую функцию осуществляет трехстворчатый клапан, а между левыми — двустворчатый, или митральный, клапан. Пролапс митрального клапана проявляется прогибанием одной или обеих створок клапана в полость предсердия во время сокращения левого желудочка.
Пролапс митрального клапана у ребенка диагностируется обычно в старшем дошкольном или школьном возрасте, когда неожиданно для мамы врач обнаруживает у практически здорового ребенка шум в сердце и предлагает пройти обследование у кардиолога. Ультразвуковое исследование (УЗИ) сердца подтвердит подозрения врача и позволит с уверенностью говорить о пролапсе митрального клапана.
Регулярное наблюдение у кардиолога является единственным непременным условием, которое придется соблюдать ребенку перед тем, как приступить к занятиям, связанным с физическим перенапряжением. Большинство людей с пролапсом митрального клапана ведут обычный образ жизни, не подозревая о наличии заболевания.
Тяжелые осложнения пролапса митрального клапана встречаются редко. В основном это расхождение створок, ведущее к недостаточности митрального клапана, или инфекционный эндокардит.
- генетический фактор;
- внутриутробную инфекцию;
- возраст родителей (мать старше 35 лет, отец – старше 50 лет);
- экологический фактор (радиация, мутагенные вещества, загрязнения почвы и воды);
- токсические воздействия (тяжелые металлы, алкоголь, кислоты и спирты, контакт с лакокрасочными материалами);
- прием некоторых лекарственных препаратов (антибиотики, барбитураты, наркотические анальгетики, гормональные контрацептивы, препараты лития, хинин, папаверин и др.);
- заболевания матери (тяжелый токсикоз во время беременности, сахарный диабет, нарушения обмена веществ, краснуха и др.)
К группам риска по возможности развития врожденных пороков сердца относятся дети:
- с генетическими заболеваниями и синдромом Дауна;
- недоношенные;
- с другими пороками развития (т. е. с нарушениями функционирования и структуры других органов).
Симптомы и признаки ВПС у детей могут быть различными. Степень их проявления во многом зависит от типа патологии и ее воздействия на общее состояние новорожденного. Если у крохи имеется компенсированный порок сердца, внешне отметить какие-либо признаки болезни практически невозможно.
Если же у новорожденного декомпенсированный порок сердца, то основные признаки болезни будут отмечаться после рождения. Врожденные пороки сердца у детей проявляются следующими симптомами:
- Посинением кожи. Это первый признак того, что у ребенка ВПС.
Возникает он на фоне дефицита в организме кислорода. Синеть могут конечности, носогубный треугольник или все тело. Однако посинение кожных покровов может возникать и при развитии других заболеваний, например, ЦНС.
В первом случае речь идет об одышке.
Причем возникает она не только в период, когда малыш бодрствует, но и в состоянии сна. В норме новорожденный ребенок делает не более 60 вдохов в минуту. При ВПС это количество увеличивается почти в полтора раза.
- Хромосомные и генные аномалии. Они, зачастую, наследственные.
- Инфекционные заболевания, которые перенесла мама именно в первом триместре беременности. Это могут быть токсоплазмоз, герпес, краснуха, цитомегаловирус и др.
- Хронические заболевания матери, такие, как сахарный диабет, например. А также заболевания сердца и почек.
- Злоупотребление мамой во время беременности алкоголем. Курение. Прием наркотических средств, а также сильнодействующих лекарственных препаратов.
- Поздняя беременность.
- Ухудшение экологической обстановки.
Лечение патологии у детей
При ВПС у детей может быть использовано медикаментозное лечение. Применяются лекарственные препараты, нормализующие водно-солевой баланс, улучшающие обменные процессе в тканях миокарда, избавляющие от излишков жидкости.
Врожденный порок в тяжелой форме чаще всего лечат с помощью хирургического вмешательства. Особенности операции различаются для разных патологий. В некоторых случаях операцию не проводят младенцу, откладывают на некоторое время. В этом случае ребенок постоянно находится под наблюдением кардиологов, кардиохирургов. Срочные операции проводят в 30% случаев.
В некоторых случаях заболевание неизлечимо.
Лечение врожденного порока сердца
К типу «синих» пороков сердца относят следующие заболевания.
- Недостаточность митрального клапана. Этот вид аномалии имеет три подвида (относительная недостаточность, органическая недостаточность, функциональная недостаточность). Причиной развития такой патологии является анатомическое нарушение функционирования двустворчатого клапана.
Симптомы порока характеризуются появлением у ребенка:- акроцианоза, цианоза губ и щек;
- одышкой, тахикардией;
- дрожанием грудины;
- увеличением печени;
- набуханием вен на шее.
- Болезнь Фалло – включает в себя четыре патологии: стеноз легочной артерии, гипертрофию правого желудочка, дефект межжелудочковой перегородки и декстрапозицию аорты.

В период внутриутробного развития плода эта патология не имеет на него негативного воздействия, дети обычно рождаются в положенный срок, с нормальным весом и другими физиологическими показателями. Но уже после рождения малыша заболевание начинает проявлять себя следующими симптомами:- цианоз тканей при плаче;
- цианоз тканей в состоянии покоя (начиная с 2-3 месяцев жизни);
- приступы одышки;
- сероватый цвет кожи;
- беспокойство ребенка;
- судороги, потеря сознания.
Для детей более старшего возраста признаком патологии могут быть задержка психического развития, боли в груди после физических нагрузок или еды, для облегчения состояния ребенок старается сжаться в комочек, подтянув колени к подбородку.
- Атрезия легочной артерии – характеризуется отсутствием просвета, – это отсутствие отверстия или просвета на уровне клапанов легочной артерии. Суть заболевания заключается в отсутствии сообщения между правым предсердием и желудочком, для компенсации которого кровь вынуждена попадать в легкие обходными путями (черед отверстие в межпредсердной перегородке). Желудочек практически выпадает из процесса кровообращения.

К симптомам относят цианоз тканей (вначале частичный, приступообразный, затем выраженный постоянный). К сожалению, при отсутствии своевременного оперативного лечения дети не выживают, имея подобную патологию. - Транспозиция магистральных сосудов – считается самой серьезной патологией этого типа. Ей присущи разнообразные аномалии анатомического строения и ранняя сердечная недостаточность. Это дефект, при котором нарушено сообщение между малым и большим кругами кровообращения. Такой порок несовместим с жизнью, поскольку при нем легочная артерия и аорта словно меняются своими функциями, что недопустимо для правильной работы организма. В чистом виде такая патология встречается очень редко.
Возможно существование детей с такой патологией, но лишь при наличии у них открытого овального окна, т.е. наличии дефекта межпредсердной и межжелудочковой перегородок, или при открытом артериальном протоке. При диагностировании патологии еще в период внутриутробного развития плода и срочной операции сразу после рождения, возможен благоприятный исход.
- Общий артериальный ствол – тяжелая патология, при котором от сердца вместо двух сосудов (аорты и легочной артерии) отходит только один сосуд, именуемый трункусом с клапаном (иногда деформированным) внутри. Он выполняет функцию обеспечения общего и легочного кровотока. В результате всего этого происходит смешивание артериальной и венозной крови.
Симптомы этого состояния следующие:- задержка в развитии;
- нарушение кровообращения;
- цианоз;
- одышка;
- сердечные шумы.
Такие дети требуют оперативного лечения, в противном случае выживает только четверть таких малышей.
- Аномальное впадение легочных вен. Этот вид патологии характеризуется полным или частичным впадением легочных вен не в левое предсердие, как это бывает при нормальном формировании сердца, а в полые вены. В результате этого весь объем артериальной крови, идущей от легких, попадает в правые отделы сердца и смешивается с венозной. Шанс на выживание возможен только при наличии у ребенка открытого овального окна.

К симптомам относят:- нарастающий цианоз тканей;
- патологические сердечные шумы, нарастающие со временем;
- отеки, одышка;
- тахикардия.
К этой группе пороков сердца относят такие патологии, при которых венозная кровь не попадает в большой круг кровообращения, или же кровь по имеющимся в органе дефектам попадает из левой части сердца в правую.К типу «белых» пороков относят следующие нарушения.
- Дефект межжелудочковой перегородки. При этой патологии у ребенка между правым и левым желудочками полностью или частично отсутствует перегородка. Обогащенная кислородом артериальная кровь попадает из левого желудочка в правый, где смешивается с венозной кровью. В результате происходит перерастяжение сосудов легких, а само легкое отекает из-за избыточного притока к нему крови. Сердце, которое вынуждено работать с чрезмерной нагрузкой гипертрофируется (увеличивается в размерах), развивается сердечная недостаточность.
Симптомы патологии зависят от размера дефекта. При незначительных нарушениях этот вид порока может не проявляться себя длительное время, а в некоторых случаях, при росте ребенка и разрастании мышц в перегородке сердца он и вовсе может самостоятельно закрыться. В этом случае распознать его можно только при ультразвуковом исследовании или при аускультации сердца (с помощью фонендоскопа). В первом случае на УЗИ будут видны изменения кровотока, во втором – будут прослушиваться шумы.При дефектах средних размеров симптомы патологии могут начать проявляться уже с конца первого месяца жизни ребенка и иметь прогрессирующую динамику.
- Дефект межпредсердной перегородки. Этот вид патологии характеризуется наличием между правым и левым предсердием дефекта, через который осуществляется вброс определенного объема крови из левого предсердия в правое. Как правило, этот дефект возникает тогда, когда имеет место нарушение процесса закрытия овального окна во внутриутромном периоде развития плода.
Симптомы патологии зависят от размера имеющегося дефекта. При незначительных размерах (как при открытом овальном окне) никакой выраженной симптоматики не наблюдается. Ребенок развивается как и обычные дети, требуя лишь наблюдения специалиста. В процессе взросления, как правило до 1-1,5 лет этот дефект закрывается самостоятельно.
Если дефект имеет значительные размеры, то клиника выражается в:- слабой синюшности носогубного треугольника, если ребенок плачет, кричит, находится в возбужденном состоянии;
- отставании в психическом развитии;
- ребенок плохо прибавляет в весе;
- имеет бледный вид, бледные кожные покровы.
На рентгеновских снимках визуализируется увеличение правой части сердца, на УЗИ и ЭКГ обнаруживаются признаки перегрузки правых отделов органа. Последствиями порока являются постоянные пневмонии, аритмия и ревматизм.
- Открытый артериальный проток. Этот проток имеет важное значение только в период внутриутробного развития, выполняя функцию сброса крови из легочной артерии в аорту, обходя легкие, которые еще недостаточно развиты у плода. После рождения ребенка проток теряет свою значимость и в течение первых суток начинает закрываться. Процесс полного закрытия составляет 1-2 недели. На этот процесс влияют следующие факторы:
- недоношенность, незрелость плода;
- недостаточная масса тела ребенка при рождении;
- отмечено, что мальчиков данная патология встречается в 2-4 раза чаще.
Открытый артериальный проток становится причиной развития низкого давления у ребенка, уменьшения кровоснабжения органов и систем организма, так как кровь минует большой круг.
При незначительном дефекте порок не имеет выраженных симптомов, чаще всего, о нем становится известно только при более полном исследовании сопутствующих заболеваний. Такие дети чаще остальных болеют простудными заболеваниями, а при аускультации отмечается шум в сердце.
При больших размерах протока дети часто болеют простудными заболеваниями и заболеваниями верхних и нижних дыхательных путей, быстро устают, отстают в психическом развитии от сверстников, имеют одышку, бледные кожные покровы. При осмотре отмечается низкое нижнее давление, асимметрия пульса, шум в области сердца. - Стеноз легочной артерии. Подобная аномалия развития состоит в том, что на пути кровяного тока из правого желудочка в малый круг кровообращения образуется некая преграда в виде сужения легочной артерии. При этом локализация сужения может быть и в месте клапана, и перед ним, и за ним. В результате кровь застаивается в желудочке, а в малый круг она идет в меньшем объеме. Желудочек гипертрофируется, теряет способность к ритмичным сокращениям, возникает сердечная недостаточность.
Признаки порока зависят от размера отверстия в легочной артерии. При незначительном сужении отмечается шум в области сердца при прослушивании фонендоскопом, при более сильном сужении:- одышка;
- быстрая утомляемость;
- боли в сердце (при нагрузках);
- снижение АД;
- выпячивание грудной клетки области сердца.
Цианоз тканей при этом не отмечается.
- Стеноз устья аорты. Суть нарушения состоит в сужении устья аорты или его деформации, в результате чего возникает преграда на пути кровотока из левого желудочка в аорту. Дефект приводит к гипертрофированию левого желудочка, из-за постоянного застоя крови в нем, и как следствие, к сердечной недостаточности.

Признаки также зависят от размера дефекта. При значительном дефекте устья аорты у детей отмечается:- бледность кожных покровов, порой внезапно появляющаяся;
- одышка;
- повышенный пульс;
- выраженный шум в области сердца;
- боли в груди;
- приступы удушья;
- при физических нагрузках – обмороки.
- Коарктация аорты. Этот вид патологии часто сопровождается другими нарушениями, и состоит во врожденной аномалии ствола аорты.
Симптомы схожи с признаками стеноза аорты и также зависят от степени тяжести дефекта. Наиболее тяжело протекает данная аномалия у грудничков: они имеют выраженную одышку, плохо едят из-за затруднения сосания.
- Здоровье ребенка — бесценно. И о нем надо заботиться еще на этапе планирования беременности. Ведение правильного образа жизни женщиной значительно уменьшает риск на проявление отклонений у малыша. Но полностью убрать риски заболеваний не получится.
- Диагностировать нарушения можно уже на стадии построения сердечно-сосудистой системы у плода. УЗИ выявляет заболевания сердца в начале второго триместра. Но даже если по УЗИ нарушений нет, не стоит расслабляться. Важно постоянно контролировать состояние плода, а потом новорожденного ребенка.
- При постановке диагноза ВПС не следует сразу паниковать – потребуется пройти необходимые обследования и выполнять назначения врача, так как ВПС – непредсказуемая болезнь.
- После проведения операции нужно постоянно быть рядом с ребенком, хвалить его за стойкость и терпение, говорить, что скоро все пройдет, и он попадет домой.
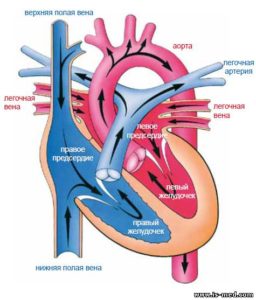
Строение сердца.
- Сердечный шум. Сильный звук который слышен через стетоскоп, указывает на турбулентный ток крови. В большинстве случаев сердечные шумы в неонатальном периоде временные и функциональные.
- Сердечная недостаточность. Развивается при неадекватном кровоснабжении тканей организма. Возможна при синдроме гипоплазии левых отделов сердца, т. е. недоразвитии левых отделов сердца.
- Цианоз. Синюшный оттенок кожи и слизистых оболочек вследствие недостаточного содержания кислорода в крови. Наблюдается при атрезии (заращении) клапана легочной артерии, вызывающей недостаточный приток крови в легкие.
- Синюшности конечностей.
- Бледности кожных покровов.
- По холодным кистям рук, стопам и носу (на ощупь).
- Шумам в сердце при аускультации (прослушивании).
- Наличию симптомов сердечной недостаточности.
- начало грудного вскармливания;
- активно ли младенец сосёт;
- продолжительность одного кормления;
- бросает ли грудь во время кормления из-за появления одышки;
- появляется ли бледность при сосании.
- могут ли они без появления одышки подняться по лестнице на 4-й этаж, не присаживаются ли отдохнуть во время игр.
- частые ли респираторные заболевания, включая пневмонию и бронхит.
- ревматизм;
- перенесённые бактериальные, вирусные инфекции;
- инфекционный эндокардит;
- частые ангины, перенесённая скарлатина.
- Новорожденный плохо набирает в весе (меньше 113-125 г в неделю). Это повод обратиться к врачу.
- Бронхит, пневмония, тонзиллит. Если эти болезни — частые гости в вашем доме, значит, следует обследовать ребенка. Причин ослабления иммунитета у детей довольно много. И одна из них – ВПС.
- Отставание ребенка от сверстников в развитии (физическом и психомоторном) — тоже нешуточный повод встревожиться родителям.
- Если во время крика, кормления грудью или других активных действий у крохи наблюдается такое явление, как посинение носогубного треугольника, ручек-ножек или всего тела, а также одышка, следует в срочном порядке обращаться к докторам.
- А еще бывает так, что гемоглобин у малыша в полном порядке, а ребенок выглядит очень бледным, полупрозрачным. Не отказывайтесь от исследований, которые назначит ему педиатр, заметив подобную неестественную бледность.
Симптоматика
- различные нарушения хромосом;
- мутации генов;
- употребление алкогольных, табачных и наркотических препаратов родителями ребёнка;
- диагностирование у беременной женщины таких заболеваний, как краснуха и гепатит;
- наследственный фактор;
- от приёма лекарственных препаратов.
Как видно, причины, вызывающие дефекты и аномалии сердечной мышцы и сосудов, достаточно значимые, поэтому важно узнать о них более подробную информацию.

При нарушениях хромосом, образовываются мутации в различных видах. При формировании аберрации хромосом значительных размеров происходит отмирание сердечной мышцы, что влечёт за собой смерть человека. При незначительных аберрациях хромосом, которые совместимы с жизнью, наблюдается развитие различных видов врождённых недомоганий. При формировании третьей хромосомы в наборе, происходит образование дефектов между створками клапанов предсердий и желудочков.
Причины недуга, которые вызваны мутацией генов, влекут за собой развитие не только ВПС, но и иных аномалий различных органов. Преимущественно страдают лёгкие, сердечно-сосудистая, пищеварения и нервная система.
Влияние алкоголя сказывается отрицательно на организм человека. Если родители употребляют алкоголь в значительной степени, то развитие ВПС — это ещё не предел. У ребёнка помимо этого не исключается наличие иных видов отклонений и расстройств. Под влиянием алкоголя зачастую развивается ДМЖП или дефект межжелудочковой перегородки, патология межпредсердной перегородки и открытый артериальный проток.
Этиловый спирт занимает первое место среди опасных препаратов, которые употребляет человек. Именно по причинам употребления и содержания этилового спирта в организме человека наблюдается развитие врождённого порока сердца. Женщины, которые имеют склонность к алкогольным напиткам, почти в 40% случаях рожают деток с наличием синдромов врождённых пороков сердца.

Употребление родителями алкоголя отрицательно сказывается на ребёнке
Если в период беременности женщина переболела краснухой или гепатитом, то этот фактор может отразиться не только на сердце, но и вызвать ряд иных видов патологий. Очень часто, практически в 2,4% случаях, причиной врождённого порока у детей является краснуха у беременной женщины.
Генетическая предрасположенность также является существенной причиной, по которой наблюдается заболевание ВПС у детей, если их родители тоже имеют этот вид недуга.
Причинами формирования ВПС могут быть и различные факторы следующего характера:
- рентгеновское излучение;
- действие радиации;
- употребление лекарственных препаратов;
- различные виды вирусных и инфекционных болезней.
Причём зачастую ВПС развивается у ребёнка, если все вышеуказанные факторы действуют на женщину в период беременности.
Не стоит также исключать и причины развития аномалии сердца у детей, если женщины попадают в следующую группу риска:
- возраст;
- отклонения эндокринной системы;
- токсикозы на первых трёх месяцах беременности;
- если в истории женщины имеются мертворождённые дети или с пороками.
Таким образом, как видно причин для возникновения диагноза у новорождённого достаточно, и предотвратить, или обезопасить себя от всех практически невозможно. Но если вы знаете, что какой-либо вид заболевания у вас имеется, то перед зачатием ребёнка рекомендуется сообщить об этом врачу для рассмотрения возможности излечения недуга. О том, как определить, что у ребёнка имеются признаки ВПС, рассмотрим далее.

Одышка свидетельствует о наличии признаков ВПС
Итак, симптомы, свидетельствующие о наличие признаков ВПС у детей и взрослых, начинаются с одышки, возникающей на фоне выполнения незначительных видов нагрузки. При этом можно наблюдать усиление сердцебиения, проявление общей слабости и побледнение цвета кожи особенно в области головы и на лице. В зависимости от осложнения порока могут наблюдаться болевые ощущения в области сердца и грудной клетки, также — эти боли приводят человека к состоянию обмороков и повышенной отёчности конечностей.
Выделяют три фазы проявления симптомов заболевания, которые далее рассмотрим.
- Первая фаза характеризуется как адаптационная. Для неё характерна адаптация организма к нарушениям кровотока и работы сердца. В период адаптации или приспособления организма к нарушениям симптомы недуга проявляются крайне редко и в слабовыраженной форме. Но это наблюдается до момента наступления нарушения гемодинамики. При её нарушении наблюдается учащение развития сердечной декомпенсации. Очень опасный момент, так как человек в этот период может умереть. Если же смертность не наступает и эта фаза проходит, то по истечении 2–3 лет наблюдается улучшение здоровья.
- Для второй фазы характерно улучшение состояния больного, что вызвано в результате сердечной компенсации или стабилизации работы сердца. Но вторая фаза длится относительно недолго, а уже вслед за ней наблюдается появление симптомов характерных для третьей фазы.
- Во время наступления третьей фазы (терминальной) организм испытывает сильные нагрузки. В этот период начинают развиваться дистрофические и дегенеративные отклонения сердечной мышцы и иных органов. В итоге симптомы все учащаются и обостряются, что приводит к летальному исходу.
Наиболее выраженные симптомы ВПС являются:
- сердечная недостаточность;
- шумы в сердце, которые слышны даже без эндоскопа;
- цианоз.
Цианоз

Наличие шумов в сердце, имеющие признаки систолического характера, наблюдаются при любом виде этого недуга. В редких случаях шумы могут проявляться периодически или вовсе отсутствовать. Очень чётко прослушиваются шумы в сердце, если при этом человек выполнил незначительную физическую нагрузку.
Проявление цианоза наблюдается в редких случаях и только при стенозе лёгочной артерии. Цианоз может быть как постоянным, так и возникать на фоне криков, плача и иных видов физической и нервной активности организма. Цианоз проявляется в виде посинения фаланг пальцев и губ, а также побледнением цвета кожи на лице.
При формировании сердечной недостаточности у больного отслеживаются признаки побледнения, похолодания конечностей и кончика носа. Таким образом, обнаружить наличие ВПС у человека можно исключительно по изменению цвета кожного покрова и болевым ощущениям в сердце.
- генетическая предрасположенность;
- наличие хронических патологий у матери;
- возраст беременной женщины более 35 лет;
- применение медикаментозных препаратов во время вынашивания плода;
- проживание в условиях загрязненной экологии;
- хромосомные болезни;
- применение алкоголя или наркотиков на ранних сроках беременности;
- перенесенные женщиной вирусные заболевания.
Так как закладка кровеносной системы и сердца у будущего ребенка происходит на ранних сроках беременности, будущая мама может еще не знать о своем положении. Из-за этого она может употреблять алкоголь и продолжать принимать лекарственные средства. Все это может спровоцировать нарушения в развитии главного насоса организма.
- выкидыш в анамнезе;
- мертворожденный ребенок;
- преждевременные роды;
- аборт.
Отрицательное воздействие на организм беременной женщины оказывает применение сильных болеутоляющих, гормональных медикаментов и барбитуратов.
На фото можно увидеть, как выглядит кожа ребенка при врожденном пороке сердца. Синеватая окраска приобретается за счет недостаточного кровоснабжения. Важно помнить, что синюшность кожных покровов – симптом не только ВПС, но и многих других патологий.
Одышка возникает в любое время, но чаще после повышенной активности. Многим родителям бывает сложно определить, нормально ли дыхание или учащено. Для определения необходимо посчитать число вдохов, пока малыш спит. Полноценное дыхание осуществляется с частотой до 60 вдохов в минуту.
Кашель при врожденном пороке сердца, не связан ни с каким инфекционным заболеванием. Он возникает также на фоне недостаточного снабжения органов кислородом.
- вскрикивания во сне;
- учащенное сердцебиение;
- вялость;
- сонливость;
- отказ от еды;
- беспокойство;
- частые срыгивания;
- медленный набор веса;
- слабое сосание груди.
В редких тяжелых случаях порок сердца у детей вызывает обмороки. Родители могут заметить возникновение отеков на теле. Малыш сильнее потеет.
Чаще всего установить наличие врожденного порока сердца удается еще у новорожденного вскоре после появления на свет. Однако иногда симптоматика не выражена, а болезнь протекает в легкой форме. В таком случае даже специалисты могут не заметить аномалию развития и отпустить ребенка с матерью домой.
Благодаря современным методам диагностики заметить ВПС у плода при УЗИ стало вполне возможным. Ранняя диагностика – залог оказания своевременной первой помощи.
Если лечение не будет начато вовремя, живут с пороком сердца недолго. Это главная опасность врожденного заболевания. Прогноз может быть благоприятным, если терапия начата сразу после рождения.
К концу первого триместра беременности сердце плода уже хорошо сформировано, а к 16-20-й неделе беременности с помощью УЗИ возможно определить многие тяжелые пороки. При последующих исследованиях диагноз можно установить окончательно. Кровообращение плода устроено таким образом, что большинство пороков не влияет на внутриутробное развитие — за исключением крайне тяжелых, при которых гибель малыша наступает в первые недели внутриутробного развития.
- Мутации хромосом на генном уровне. На их долю приходится около 10% ВПС.
- Вирусные инфекции, которые женщина перенесла во время беременности. К ним относят краснуху, токсоплазмоз, энтеровирус, грипп и пр. Вирусы представляют наибольшую опасность для беременной в первом триместре.
- Серьезные хронические заболевания беременной, такие, как красная волчанка, сахарный диабет, эпилепсия и др.
- Возраст беременной больше 35 лет. Эта основание не относится к числу главных, однако женщины этой возрастной группы находятся в зоне риска. Чем старше возраст женщины, тем больше у нее приобретенных заболеваний. Иммунитет и защитные силы становятся слабее, больше риска заболеть во время беременности. Слишком молодые родители также подвержены опасности.
- Тяжелая экологическая ситуация в районе проживания родителей. Это может быть радиационный выброс, облучение, сильное загрязнение воздуха металлами и иными вредными веществами и пр. Данный фактор не является первопричиной и воздействует на организм будущего малыша в комплексе с другими.
- Употребление сильнодействующих препаратов во время беременности. К ним относятся мощные обезболивающие, гормональные и другие средства. Применение практически любого лекарства беременной должно быть согласовано с курирующим врачом.
- Курение, употребление алкоголя и наркотиков беременной. Согласно статистике, курящие девушки на 60% имеют больше шансов родить ребенка с пороком сердца. Пассивное курение также является негативным фактором.
- Замершие ранее беременности или рождение мертвого плода. Возможно, они были следствием патологии сердца.
- Нередко ВПС является частью другой, не менее серьезной патологии (синдрома Дауна, Марфана и др.).
- Наследственность играет большую роль в формировании плода. Если у одного из родителей имеется патология, то риски, что у малыша обнаружится порок, повышаются.
Как диагностировать
Хотя врожденные и приобретенные пороки сердца отличаются по этиологии и времени возникновения первых симптомов, иногда возникает необходимость в их дифференцировании. Во втором случае на помощь обычно приходят данные анамнеза (например, перенесенная недавно ангина).
Диагностика врожденных пороков сердца начинается еще в пренатальный период, в стандарты обследования будущих мам включено УЗИ сердца плода после 14 недели гестации. При подозрении на ВПС решается вопрос о дополнительных обследованиях. Роды проводят в медицинском учреждении с возможностью выполнения операции сразу или вскоре после рождения малыша.
Коррекция пороков сердца у плода является перспективным направлением фетальной (внутриутробной) хирургии, развитой в США и некоторых других странах с высокоразвитой медициной. В нашей стране некоторые крупные медицинские центры проводят подобные операции, но пока не в полном объеме.
К сожалению, не всегда можно обнаружить ВПС до рождения малыша, обследование детей раннего возраста включает в себя следующие мероприятия:
- Сбор анамнеза, внешний осмотр педиатра или детского кардиолога, аускультация (выслушивание сердечных тонов и шумов).
- ЭКГ (запись электрокардиограммы) – традиционный проверенный временем метод, показывает какие отделы сердца и насколько перегружены, определяет наличие нарушений сердечного ритма.
- Эхокардиография – ультразвуковое исследование структуры и функции сердца и сосудов является самым информативным методом, позволяет поставить точный диагноз в любом возрасте ребенка и до его рождения, определяет наличие структурных изменений, состояние кровотока в камерах сердца и многое другое.
- Рентгеновские методы – оценивается расположение и размеры сердца, а также состояние легочных сосудов, это дополнительный способ диагностики при подозрении на ВПС.
Необязательно использовать все эти методы для того, чтобы определить врожденный порок сердца. В некоторых сомнительных случаях для получения исчерпывающей информации могут быть назначены инвазивные вмешательства:
- Зондирование сердца – с помощью специального катетера проводится измерение давления в камерах, берутся пробы крови для определения насыщения кислородом, вводится контраст для выполнения снимков.
- Ангиокардиография – исследование с контрастом позволяет получить точную анатомическую картину не только полостей сердца, но и легочного кровообращения и магистральных сосудов. Используется для получения наиболее полных сведений перед операцией.
Симптомов у ВПС достаточно, но далеко не во всех случаях такой диагноз ставят сразу. Это , конечно, не касается тяжелых случаев, при которых у новорожденного симптомы видны с первой минуты жизни. К таким симптомам относится сухость и прохладность кожных покровов, а также их окраска согласно первой классификации, приведённой выше (синяя или бледная). Необязательно нетипичный для здорового ребёнка оттенок будет по всей коже. Он может проявиться себя даже небольшим участком на лице.
Также ВПС диагностируют при прослушивании сердечных ритмов. При таком заболевании характерно усиленное или, наоборот, ослабленное биение сердца, а также шумы вследствие нарушенного кровообращения.
Если у ребёнка наблюдаются эти два признака, его направляют на прицельную диагностику.
Окончательный диагноз ВПС может быть поставлен кардиологом на основании результатов следующих процедур.
- Прослушивание сердца. Дефект проявляет себя сердечными шумами, с которыми кровь проходит через суженные клапаны, и влажными хрипами из-за застоя крови.
- Простукивание грудной клетки. Сердце увеличено в размерах.
- Электрокардиограмма. Перегрузка отделов сердца.
- ЭхоКГ. Отверстия в перегородках.
- Рентген. Застой крови в венах малого круга кровообращения.
В большинстве случаев родители не знают о наличии врождённого порока сердца у их ребёнка, пока тот не войдёт в подростковый или даже юношеский возраст. Но чтобы предупредить развитие возможного заболевания, обязательно стоит проконсультироваться с врачом, если ребёнок плохо спит и слишком часто плачет или, наоборот, очень вялый и отказывается от еды. Также родителей должна насторожить одышка и учащенное сердцебиение ребёнка.
Если ВПС вовремя не диагностировать, возможна задержка развития взрослеющего ребёнка. Она может проявиться следующими признаками:
- замедленный рост и низкий вес;
- холодные конечности;
- периодические обмороки;
- невозможность занятий спортом;
- отставание в учебе;
- частые болезни.

Отсутствие диагностики и соответствующего лечения может закончиться не только инвалидностью ребёнка, но и его смертью. Таких последствий можно избежать, если вовремя обращать внимание на тревожные симптомы и консультироваться с врачами.
Всех новорожденных обследуют вскоре после рождения, проверяя наличие возможных отклонений в сердечно-сосудистой системе. Существуют специальные исследования, с помощью которых выявляют нарушения строения сердца.
Методы выявления пороков сердца
Клиническое обследование. Тщательная аускультация (выслушивание звуков, производимых газом и жидкостями в организме) сердца и пальпирование пульса в конечностях во время обязательного осмотра.
Рентген грудной клетки и электрокардиография. Помогают составить полную картину, но сами по себе редко дают возможность поставить диагноз.
Антенатальное ультразвуковое исследование. Обнаруживает врожденные пороки, аномалии в строении сердца.
Ультразвуковая диагностика заболеваний сердца (эхо-кардиография). Основной метод диагностики. Квалифицированный специалист способен выявить большинство патологических изменений сердца, используя эхокардиограф.
Катетеризация сердца. Введение катетеров в сердце и крупные кровеносные сосуды через вену в ноге с цепью введения контрастного вещества. Позволяет получить прямое изображение паттернов тока крови и показатели давления и уровня кислорода в сердце. Этот диагностический метод используется и в лечебных целях.
У новорожденных на патологию сердца указывает постоянная сонливость, утомляемость, нежелание принимать грудное молоко. К внешним признакам добавляются сердечные шумы, увеличение границ сердца, его нарушенные ритмы.
Для подтверждения диагноза проводят следующие исследования:
- ультразвуковая диагностика (УЗИ) выявляет неправильное строение отделов сердца;
- электрокардиограмма показывает частоту сердечного ритма;
- ангиокардиография;
- эхокардиоскопия изучает функционирование сердца;
- рентген показывает степень проходимости сосудов;
- МРТ;
- измерение давления в сердечных полостях.

Классификация патологии
Существует большое количество классификаций пороков сердца у новорожденных, и среди них различают около 100 видов. Большинство исследователей разделяют их на белые и синие:
- белые: кожа ребенка становится бледной;
- синие: кожа ребенка приобретает синюшный оттенок.
К белым порокам сердца относят:
- дефект межжелудочковой перегородки: между желудочками утрачивается часть перегородки, венозная и артериальная кровь смешиваются (наблюдается в 10-40% случаев);
- дефект межпредсердной перегородки: формируется при нарушении закрытия овального окна, в результате между предсердиями формируется «брешь» (наблюдается в 5-15% случаев);
- коарктация аорты: в области выхода аорты из левого желудочка происходит сужение ствола аорты (наблюдается в 7-16% случаев);
- стеноз устья аорты: часто сочетается с другими пороками сердца, в области клапанного кольца формируется сужение или деформация (наблюдается в 2-11% случаев, чаще у девочек);
- открытый артериальный проток: в норме закрытие аортального протока происходит через 15-20 часов после рождения, если этот процесс не наступает, то происходит сброс крови из аорты в сосуды легких (наблюдается в 6-18% случаев, чаще у мальчиков);
- стеноз легочной артерии: легочная артерия сужается (это может наблюдаться на разных ее участках) и такое нарушение гемодинамики приводит к сердечной недостаточности (наблюдается в 9-12% случаев).
К синим порокам сердца относят:
- тетрада Фалло: сопровождается сочетанием стеноза легочной артерии, смещения аорты вправо и дефекта межжелудочковой перегородки, приводит к недостаточному поступлению крови в легочную артерию из правого желудочка (наблюдается в 11-15% случаев);
- атрезия трехстворчатого клапана: сопровождается отсутствием сообщения между правым желудочком и предсердием (наблюдается в 2,5-5% случаев);
- аномальное впадение (т. е. дренаж) легочных вен: легочные вены впадают в сосуды, ведущие к правому предсердию (наблюдается в 1,5-4% случаев);
- транспозицию крупных сосудов: аорта и легочная артерия меняются местами (наблюдается в 2,5-6,2% случаев);
- общий артериальный ствол: вместо аорты и легочной артерии от сердца ответвляется только один сосудистый ствол (трункус), это приводит к смешиванию венозной и артериальной крови (наблюдается в 1,7-4% случаев);
- МАРС-синдром: проявляется пролапсом митрального клапана, ложными хордами в левом желудочке, открытым овальным окном и др.

К врожденным клапанным порока сердца относят аномалии, связанные со стенозом или недостаточностью митрального, аортального или трикуспидального клапана.
Хотя обнаруживаются врожденные пороки еще в утробе матери, для плода они в большинстве случаев угрозы не несут, так как система его кровообращения немного отличается от взрослой. Ниже представлены основные пороки сердца.
- Дефект межжелудочковой перегородки.
Наиболее частая патология. Артериальная кровь попадает через отверстие из левого желудочка в правый. При этом повышается нагрузка на малый круг и на левую сторону сердца.
Когда отверстие микроскопическое и вызывает минимальные изменения в кровообращении, операцию не делают. При больших размерах отверстия делают ушивание. Пациенты доживают до пожилого возраста.
Состояние, когда межжелудочковая перегородка сильно повреждена или отсутствует вовсе. В желудочках происходит смешение артериальной и венозной крови, кислородный уровень падает, ярко выражен цианоз кожных покровов.

Для детей дошкольного и школьного возраста характерно вынужденное положение сидеть на корточках (так уменьшается одышка). На УЗИ просматривается увеличенное сердце шарообразной формы, заметен сердечный горб (выпячивание).
Операцию нужно делать, не откладывая надолго, так как без соответствующего лечения пациенты в лучшем случае доживают до 30 лет.
Возникает, когда по каким-то причинам в послеродовой период остается открытым сообщение легочной артерии и аорты.
Небольшой диаметр незаращения не представляет опасности, в то время как обширный дефект требует срочного хирургического вмешательства.
Наиболее тяжелый порок, включающий в себя сразу четыре аномалии:
- стеноз (сужение) легочной артерии;
- дефект межжелудочковой перегородки;
- декстрапозиция аорты;
- увеличение правого желудочка.
Современные методики позволяют лечить подобные изъяны, но ребенок с таким диагнозом пожизненно находится на учете у кардиоревматолога.
Стеноз — это сужение сосуда, из-за которого кровоток нарушается. Ему сопутствуют напряженный пульс на артериях рук, и ослабленный — на ногах, большая разница между давлением на руках и ногах, чувство жжения и жара в лице, онемение нижних конечностей.
Операция предполагает установку трансплантата на поврежденный участок. После проведенных мероприятий работа сердца и сосудов восстанавливается и пациент долго живет.
1. Все врождённые пороки сердца у детей подразделяются по характеру нарушения кровотока и наличия или отсутствия синюшности кожи (цианоза).
Цианоз — это посинение кожных покровов. Он обуславливается недостатком кислорода, который доставляется с кровью к органам и системам.
2. Частота встречаемости.
- Дефект межжелудочковой перегородки встречается в 20% от всех сердечных пороков.
- Дефект межпредсердной перегородки занимает от 5 — 10%.
- Открытый артериальный проток составляет 5 — 10%.
- Стеноз легочной артерии, стеноз и коарктация аорты занимают до 7 %.
- Оставшаяся часть приходятся на другие многочисленные, но более редкие пороки.
Единой классификации не существует, но есть две самые распространённые, которые будут описаны далее.
Врожденный порок сердца у новорожденных может возникать в нескольких формах. Классификация включает три основные разновидности заболевания.
- белый;
- синий;
- мешающий кровотоку.
Рассмотрим основные особенности каждой формы болезни.
Как лечить врожденные пороки сердца?
Проведенное обследование позволяет определиться с тактикой дальнейшего ведения больного, при этом может быть три варианта:
- cрочная операция;
- плановое хирургическое лечение;
- поддерживающая терапия без операции.
В настоящее время диагноз ВПС никак не влияет на продолжительность и качество жизни при условии своевременного оказания ребенку квалифицированной медицинской, в частности хирургической помощи.
Оперативное лечение врожденных пороков сердца проводится при невозможности проведения консервативных мероприятий для стабилизации состояния больного. В зависимости от вида аномалии и тяжести клинических проявлений операции бывают трех типов:
- экстренные – их делают немедленно после постановки диагноза, чаще всего при критическом состоянии новорожденных детей;
- неотложные вмешательства – ребенка готовят в течение нескольких дней;
- плановые операции – проводятся в удобное для пациента и врача время, обычно в возрасте от 3 до 12 лет.
В зависимости от подхода к хирургическому лечению операции делятся на 2 вида:
- Радикальные вмешательства – выполняется устранение порока в полном объеме, так можно сделать при хорошо сформированных отделах сердца и возможности разделения кругов кровообращения с сохранением нормальной анатомии.
- Паллиативные вмешательства – делаются при сложных пороках для облегчения состояния больного. Применяются самостоятельно или в качестве подготовки к последующему радикальному вмешательству.
По технике выполнения операции бывают:
- открытые – проводятся через разрез в грудной клетке на работающем или остановленном сердце с применением аппарата искусственного кровообращения;
- рентгенохирургические – под контролем рентгена вводятся катетеры с баллончиками для расширения суженных участков, создания заплат в перегородках сердца и т. д.
Со временем ребенок может быть оперированным повторно, если по мере роста организма случится разрушение искусственного клапана или протеза. В перспективе проблему могут решить материалы, выстланные изнутри собственными клетками ребенка. Отказы в операции получают только больные с тяжелой степенью недостаточности сердца (очень сложные дефекты развития, кардиомиопатия, распространенная опухоль).
Профилактика врожденных пороков сердца – это планирование беременности в наиболее подходящий период жизни женщины, генетическое обследование и консультирование пар, в которых уже есть больной ребенок, здоровый образ жизни, заблаговременная вакцинация от краснухи и гриппа, контроль сахара при диабете, прием витаминных комплексов по назначению врача.
Многие из них выявляются в антенатальный период, и акушерская бригада заранее готовится к тому, что новорожденному потребуется специализированная помощь. В этих случаях необходимо хирургическое вмешательство, чтобы стабилизировать его состояние.
При подозрении на порок сердца ребенок должен быть направлен в клинику, где проведут эхокардиографию и, возможно, сделают операцию. До отправки ребенка его состояние стабилизируют.
Устранение дефектов с помощью катетера
При необходимости коррекции анатомического дефекта в некоторых случаях используют сердечный катетер, что позволяет избежать операции на открытом сердце. Такой метод применяется при аортальном стенозе (недостаточность тока крови через аортальный клапан), иногда этот дефект смягчается путем расширения клапана с помощью баллона, вводимою во время катетеризации сердца.
Для устранения дефектов перегородки и незаращения артериального протока используют спирали или приспособления в форме зонтика, вводимые с помощью катетера.
Операция при врожденном пороке сердца у ребенка
После того, как был поставлен диагноз, кардиолог и кардиохирург должны выработать наиболее подходящий образ действия. Если принято решение об операции, согласовываются ее характер и время проведения. Врачи беседуют с родителями, информируя их о пользе операции и возможных рисках, которые несут ВПС. Ряд патологий требуют многоступенчатой коррекции, некоторые этапы выполняются во взрослом возрасте, и к этому семья должна быть подготовлена.
Хирургическое лечение врожденных пороков сердца
Ребенку делают общую анестезию и вскрывают грудную клетку, затем искусственно останавливают сердце для выполнения операции, при этом кровь нагнетают аппаратом искусственного кровообращения, насыщая ее кислородом и удаляя продукты жизнедеятельности.
После операции на сердце всех детей помещают в отделение интенсивной терапии, где осуществляется тщательный контроль за жизненными функциями организма, иногда в течение нескольких дней. Миновав начальную стадию, ребенок обычно начинает быстро выздоравливать.
Существует ряд крайне редких врожденных патологий, которые устраняют только трансплантацией сердца. Она может быть проведена даже у новорожденного, но эта возможность крайне ограничена в связи с нехваткой донорских органов.
Дефект межпредсердной перегородки
Наиболее частым пороком является дефект межпредсердной перегородки (ДМПП).
Суть его в том, что через отверстие (дефект) происходит сброс артериальной крови из левого в правое предсердие. В первый год жизни этот порок, как правило, не распознают, поскольку родители не обращаются за врачебной консультацией в связи с отсутствием каких-либо проявлений. Первые признаки обычно обнаруживаются в возрасте 2 – 3 лет. Дети отстают в физическом развитии, появляется одышка, учащенное сердцебиение.
Дефект межжелудочковой перегородки
При этом пороке происходит сброс артериальной крови из левого желудочка в правый. Его проявления зависят от величины дефекта. Проявляется усилением одышки, быстрым утомлением малыша, учащением сердцебиения, бледностью и посинением (цианозом) губ и слизистых оболочек, отеками, уменьшением мочеотделения. У малышей замедлено физическое и психическое развитие, они часто болеют инфекционными заболеваниями дыхательных путей.
Незаращение артериального протока
Или открытый артериальный проток встречается почти у 20% среди врожденных пороков сердца. В норме проток закрывается сразу же после рождения вслед за началом самостоятельного дыхания. В связи с разницей давления в аорте и легочной артерии через артериальный проток происходит постоянный сброс крови из большого круга кровообращения в малый. В результате малый круг кровообращения переполняется, повышается нагрузка на левый желудочек.
Лечение врожденного заболевания хирургическое – перевязка или рассечение протока после его прошивания. Оптимальный возраст для его проведения старше 6 месяцев жизни, желательно до развития необратимых изменений в легких.
Сужение легочной артерии (стеноз легочной артерии)
Суть порока заключается в том, что нарушается путь прохождения крови из правого желудочка в легочную артерию. Симптомы стеноза легочной артерии зависят от степени сужения. При слабой степени сужения может не быть никаких признаков. При выраженном сужении отмечается нарастание одышки, нарушение ритма сердца, учащается сердцебиение, кожные покровы бледные.
Врожденный стеноз аорты
Он характеризуется нарушением тока крови из левого желудочка в аорту. Симптомы также зависят от степени сужения аорты.
Транспозиция магистральных сосудов (аорты и легочной артерии)
Это сложный врожденный порок сердца, при котором аорта отходит от правого, а легочная артерия – от левого желудочка. В комплекс этой болезни обязательно входит дефект межпредсердной или межжелудочковой перегородки.
Заболевание проявляется сразу после рождения. Дети значительно отстают в физическом развитии. Отмечается выраженная одышка, учащение сердцебиения. Выражена синюшность кожи и видимых слизистых оболочек. Лечение только хирургическое.
Общий артериальный ствол
При нем от сердца отходит один сосуд, обеспечивающий большой и малый круг кровообращения.
Порок проявляется с первых дней жизни. Лечение врожденного заболевания только хирургическое.
Теперь вы знаете почему возникают врожденные пороки сердца у детей, а также о том, как проводится их лечение. Здоровья вашим детям!
Признаки порока сердца у детей
Заметили ошибку? Выделите ее и нажмите Ctrl Enter, чтобы сообщить нам.
Кровообращение плода устроено таким образом, что большинство пороков не влияет на внутриутробное развитие — за исключением крайне тяжелых, при которых гибель малыша наступает в первые недели внутриутробного развития.
После рождения кровообращение малютки перестраивается на два круга кровообращения, закрываются сосуды и отверстия, которые работали внутриуробно, а система кровообращения настраивается на взрослый лад.
Клиническая картина ВПС разнообразна, определяется тремя характерными факторами:
- зависит от вида порока;
- от возможностей организма малыша к компенсированию нарушений, задействовав адаптивные резервные возможности;
- осложнениями, возникающими из-за порока.
В совокупности признаки дают разную картину порока у разных малышей, у некоторых он распознается сразу, а может долго протекать бессимптомно. Часто у малышей наблюдается цианоз (синюшность), а у других могут синеть и конечности, и тело. Вторым опасным признаком является одышка и тяжелое дыхание крохи, он не может сосать грудь, быстро утомляется, вялый.
Возможно, что малыш плохо прибавляет в весе, несмотря на все усилия по кормлению, возможны задержки и в психомоторном развитии, частые респираторные болезни, повторяющиеся пневмонии в раннем детском возрасте, нарушение строения грудной клетки с образованием выпячивания (сердечный горб) в области проекции сердца.
О проявлениях, специфических жалобах и клинической картине при каждом виде ВПС мы поговорим в дальнейшем, главное, что стоит отметить родителям — при малейших тревожных симптомах со стороны крохи обращайтесь за консультацией к врачу-педиатру и кардиологу.
- синюшность или бледность наружных кожных покровов (чаще в области носогубного треугольника, на пальцах и стопах), которая особенно сильно проявляется во время грудного вскармливания, плача и натуживания;
- вялость или беспокойство при прикладывании к груди;
- медленная прибавка в весе;
- частое срыгивание во время кормления грудью;
- беспричинный крик;
- приступы одышки (иногда в сочетании с синюшностью) или постоянно учащенное и затрудненное дыхание;
- беспричинная тахикардия или брадикардия;
- потливость;
- отеки конечностей;
- выбухание в области сердца.
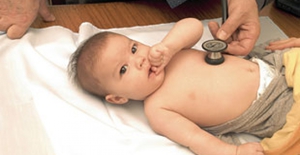
При обнаружении таких признаков родители ребенка должны незамедлительно обратиться к врачу для обследования ребенка. При осмотре педиатр может определить сердечные шумы и рекомендовать дальнейшее лечение у кардиолога.
1. ВПС с перегрузкой малого круга кровообращения:
- открытый артериальный проток;
- дефект межпредсердной перегородки (ДМПП);
- дефект межжелудочковой перегородки (ДМЖП);
2. ВПС с обеднением малого круга:
- тетрада Фалло;
- стеноз легочной артерии;
- транспозиция магистральных сосудов.
При первом же выслушивании тонов сердца доктор заметит патологические шумы в значимых точках аускультации. Причиной появления таких изменений служит неправильный ток крови по сосудам. В этом случае с помощью фонендоскопа врач услышит усиление или ослабление сердечных тонов или же обнаружит нетипичные шумы, которых не должно быть у здорового ребенка. Все это в комплексе дает возможность неонатологу заподозрить наличие врожденного порока сердца и направить малыша на прицельную диагностику.
Новорожденный с тем или иным ВПС, как правило, ведет себя беспокойно, часто и беспричинно плачет. Некоторые дети, напротив, оказываются слишком вялыми. Они не берут грудь, отказываются от бутылочки и плохо спят. Не исключено появление одышки и тахикардии (учащенного сердцебиения)
В том случае, если диагноз ВПС у ребенка был поставлен в более позднем возрасте, возможно развитие отклонений в умственном и физическом развитии. Такие дети медленно растут, плохо набирают в весе, отстают в учебе, не поспевая за здоровыми и активными сверстниками. Они не справляются с нагрузками в школе, не блещут на уроках физкультуры, часто болеют. В некоторых случаях порок сердца становится случайной находкой на очередном из медицинских осмотров.
В тяжелых ситуациях развивается хроническая сердечная недостаточность. Появляется одышка при малейшей нагрузке. Отекают ноги, увеличивается печень и селезенка, происходят изменения в малом круге кровообращения. При отсутствии квалифицированной помощи это состояние заканчивается инвалидизацией или даже смертью ребенка.
Все эти признаки позволяют в большей или меньшей степени подтвердить наличие ВПС у детей. Симптомы могут варьировать в разных случаях. Применение современных методов диагностики позволяет подтвердить заболевание и вовремя назначить необходимое лечение.
Врожденный порок сердца у детей может быть разных видов. В зависимости от варианта патологии отличаться будет и характерная симптоматика. К данной группе заболеваний относится более 150 различных болезней.
Все виды пороков сердца делят на «синие» и «белые». Такое разделение связано с изменением цвета кожи больного.
«Белые» пороки делят на болезни с обогащенным малым кругом кровообращения, обедненным малым кругом, обедненным большим кругом, болезни без изменения гемодинамики. «Синие» делятся на заболевания с обогащением малого круга и с его преимущественным обеднением.
Дефект межжелудочковой перегородки представляет собой наличие отверстия в перегородке между правым и левым желудочками, через которое венозная и артериальная кровь смешиваются. При малых размерах отверстия симптомы могут не появляться. Если дефект обладает большим размером, появляются посинения на пальцах и губах, кожа на конечностях при этом становится холодной.
При двустворчатом аортальном клапане в аорте образуется не 3, а 2 створки. Операция проводится только при появлении симптомов. У больного ухудшается зрение, возникает тахикардия, в голове появляются интенсивные пульсации. После физических нагрузок кружится голова, возможна потеря сознания. Болезнь сопровождается дискомфортом в области сердца, повышенной утомляемостью, слабостью, одышкой.
При дефекте межпредсердной перегородки отверстие располагается в стенке, разделяющей правое и левое предсердия. Небольшие по размеру дырочки затягиваются самостоятельно. Для избавления от отверстия крупного размера необходимо хирургическое вмешательство. Если не лечить болезнь, возникнет сердечная недостаточность.
Стеноз устья аорты характеризуется частичным сращением створок аортального клапана. При данной болезни наблюдается гипертрофия мускулатуры левого предсердия. Через несколько лет у больного возникает легочная гипертензия. У взрослых людей, не вылечивших заболевание, появляется одышка, отекают конечности.
При патологии Боталова протока не происходит зарастание. Из-за этого между аортой и легочным стволом сохраняется циркуляция крови. При большом отверстии ребенок бледнеет, страдает сильной одышкой. Может потребоваться срочная операция.
Симптомы впс
Диагностика ВПС
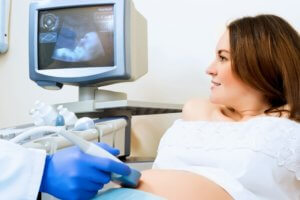
Обнаружить врожденный порок сердца можно еще на этапе внутриутробного развития малыша
Случается, что врачи выявляют ВПС в период внутриутробного развития посредством реализации плановых ультразвуковых исследований. Если диагностики проблемы не было, то впервые распознает ее уже педиатр.
При подозрении на диагноз ВПС для ребенка проводится дополнительное обследование из комплекса следующих методик:
- Анализы крови
- Электрокардиография – она позволит подтвердить увеличение размера конкретного сердечного отдела, обнаружить нарушения в ритме
- Измерение ЭКГ на протяжении суток – это позволит установить скрытые патологии сердцебиения
- УЗИ сердца/эхокардиография – выявляет патологии строения сердца, сердечных клапанов, сосудов, также оцениваются сократительные возможности миокарда
- Фонокардиография – помогает изучить детали, расположение, длительность шумов и конкретизировать поврежденный клапан
- Рентгенография органов грудного отдела – помогает установить размер, местоположение сердца, здоровье близлежащих органов, выявить застои в малом круге кровообращения – это вспомогательный способ диагностики, который существенно дополняет информацию, полученную после другого диагностического метода
- Ангиография
- Зондирование сердца
При подозрении на ВПС ребенок в срочном порядке направляется на консультацию к кардиологу, а в случае неотложных мер — в кардиохирургический стационар.
Там обратят внимание на наличие синюшности, изменяющейся при дыхании под кислородной маской, одышки с участием ребер и межреберных мышц, оценят характер пульса и давления, проведут анализы крови, оценят состояние органов и систем, особенно головного мозга, прослушают сердце, отмечая наличие различных шумов, и проведут дополнительные исследования.
Обязательно проведут УЗИ сердца и сосудов. Диагностика, цели:
- уточнить, есть ли порок на самом деле;
- определить основные нарушения кровообращения, вызванные ВПС, распознать анатомию порока;
- уточнить фазу течения порока, возможность оперативного и консервативного лечения на данном этапе;
- определить наличие или отсутствие осложнений, целесообразность их лечения;
- выбрать тактику хирургической коррекции и сроки выполнения операции.
На современном этапе, с внедрением в практику почти повсеместного УЗИ исследования плода во время беременности, реально существует возможность постановки диагноза ВПС на сроке беременности до 18-20 недель, когда может решаться вопрос о целесообразности продолжения беременности.
К сожалению, таких высокоспециализированных стационаров в стране мало, и большинство мам вынуждено заранее отправляться в крупные центры для госпитализации и родов.Если на УЗИ выявлены нарушения в сердечке крохи, не стоит придаваться унынию.
Не всегда порок выявляется внутриутробно, но с момента рождения клиника порока начинает нарастать — тогда может потребоваться экстренная помощь, малыша на реанимобиле переведут в кардиохирургический стационар и сделают все возможное для спасения его жизни, вплоть до проведения операции на открытом сердце.
Для диагностики детей с подозрением на врожденный порок сердца применяется комплекс таких методик исследования:
- ЭКГ;
- Эхо-КГ;
- ФКГ;
- рентгенография;
- общий анализ крови.
При необходимости назначаются такие дополнительные методы диагностики, как зондирование сердца и ангиография.
Все новорожденные с врожденными пороками сердца подлежат обязательному наблюдению у участкового врача-педиатра и кардиолога. Ребенок на первом году жизни должен осматриваться каждые 3 месяца. При тяжелых пороках сердца осмотр проводится каждый месяц.
Родителей обязательно знакомят с обязательными условиями, которые должны создаваться для таких детей:
- предпочтение естественному вскармливанию материнским или донорским молоком;
- увеличение числа кормлений на 2-3 приема с уменьшением объема питания на один прием;
- частые прогулки на свежем воздухе;
- посильные физические нагрузки;
- противопоказания для нахождения на сильном морозе или открытом солнце;
- своевременная профилактика инфекционных заболеваний;
- рациональное питание с сокращением количества выпиваемой жидкости, поваренной соли и включением в рацион продуктов, богатых калием (печеный картофель, курага, чернослив, изюм).
Для лечения ребенка с врожденным пороком сердца применяются хирургические и терапевтические методики. Как правило, лекарственные препараты применяются в качестве подготовки ребенка к операции и лечения после нее.
При тяжелых врожденных пороках сердца рекомендуется хирургическое лечение, которое, в зависимости от вида порока сердца, может выполняться по малоинвазивной методике или на открытом сердце с подключением ребенка к аппарату для искусственного кровообращения.
После выполнения операции ребенок находится под наблюдением кардиолога. В некоторых случаях хирургическое лечение проводится в несколько этапов, т. е. первая операция выполняется для облегчения состояния пациента, а последующие – для окончательного устранения порока сердца.
Прогноз при своевременно проведенной операции по устранению врожденного порока сердца у новорожденных в большинстве случаев благоприятный.
- Клинический осмотр врачом-неонатологом ребёнка после рождения.
- Фетальное УЗИ сердца. Проводиться на 22-24 недели беременности, где оценивается анатомические структуры сердца плода
- В 1 месяц после рождения УЗИ скрининг сердца, ЭКГ.
Самым важным обследованием в диагностировании состояния здоровья плода является УЗИ-скрининг второго триместра беременности.
В современной медицине при наличии необходимого оборудования диагностировать врождённый порок не составляет труда.
Во время прослушивания легких можно обнаружить влажные хрипы, связанные с застоем крови в малом круге кровообращения. При перкуссии (простукивании грудной клетки) выявляется увеличение границ сердца в связи с его гипертрофией.
При обследовании на электрокардиограмме отчетливо видны признаки перегрузки правых отделов сердца. На ЭхоКГ обнаруживается дефект в области межпредсердной перегородки. Рентгеновский снимок легких позволяет увидеть симптомы застоя крови в легочных венах.
В отличие от дефекта межжелудочковой перегородки ДМПП никогда не закрывается самостоятельно. Единственным методом лечения такого порока является хирургический. Операция проводится в возрасте 3-6 лет, пока не развилась декомпенсация сердечной деятельности. Хирургическое вмешательство плановое. Операцию выполняют на открытом сердце в условиях искусственного кровообращения.
В некоторых случаях вместо традиционного ушивания используется эндоваскулярный метод. В этом случае в бедренной вене делается прокол, и через него в полость сердца вводится окклюдер (специальное устройство, с помощью которого закрывается дефект). Этот вариант считается менее травматичным и более безопасным, поскольку выполняется без вскрытия грудной клетки.
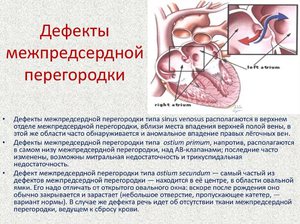
При подозрении на ВПС ребенок в срочном порядке направляется на консультацию к кардиологу, а в случае неотложных мер — в кардиохирургический стационар. Там обратят внимание на наличие синюшности, изменяющейся при дыхании под кислородной маской, одышки с участием ребер и межреберных мышц, оценят характер пульса и давления, проведут анализы крови, оценят состояние органов и систем, особенно головного мозга, прослушают сердце, отмечая наличие различных шумов, и проведут дополнительные исследования.
Это будет ЭКГ, ФКГ (фонокардиограмму, исследование, регистрирующее на бумаге наличие сердечных шумов, проводят параллельно с ЭКГ). Обязательно проведут УЗИ сердца и сосудов, и чаще всего это делается цветным доплеровским исследованием кровотока, который позволяет оценить размер дефекта и количество крови, текущей в неправильном направлении.
Диагностика врожденного порока сердца у детей преследует следующие цели:
- уточнить, есть ли порок на самом деле;
- определить основные нарушения кровообращения, вызванные ВПС, распознать анатомию порока;
- уточнить фазу течения порока, возможность оперативного и консервативного лечения на данном этапе;
- определить наличие или отсутствие осложнений, целесообразность их лечения;
- выбрать тактику хирургической коррекции и сроки выполнения операции.
На современном этапе, с внедрением в практику почти повсеместного УЗИ исследования плода во время беременности, реально существует возможность постановки диагноза ВПС на сроке беременности до 18-20 недель, когда может решаться вопрос о целесообразности продолжения беременности. В дальнейшем, на более поздних сроках беременности многие пороки сердца уточняются, и к моменту родов есть возможность хирургической коррекции их сразу же после появления ребенка на свет, в ближайшие часы или дни, что позволяет исправлять такие дефекты, которые ранее считались несовместимыми с жизнью.
К сожалению, таких высокоспециализированных стационаров в стране мало, и большинство мам вынуждено заранее отправляться в крупные центры для госпитализации и родов. Поэтому если на УЗИ выявлены нарушения в сердечке крохи, не стоит сразу придаваться унынию, нужно получить консультации специалистов — скорее всего, есть возможности помощи, коррекции и тактики ведения подобных детей.
Не всегда порок выявляется внутриутробно, но с момента рождения клиника порока начинает нарастать — тогда может потребоваться экстренная помощь, малыша на реанимобиле (а иногда и на авиатранспорте) переведут в кардиохирургический стационар и сделают все возможное для спасения его жизни, вплоть до проведения операции на открытом сердце.
Прогноз на жизнь
Врожденные заболевания данной группы имеют различный прогноз, зависящий от степени выраженности патологии, своевременности лечения.
В некоторых случаях пороки сердца могут никогда не проявиться. Люди живут полноценной жизнью и не знают, что у них имеется заболевание из данной группы.
При незначительной выраженности симптомов больной может жить полноценно в течение многих лет.
Если была проведена операция, устраняющая патологическое состояние, человеку придется вести здоровый образ жизни, при этом отказавшись от слишком больших нагрузок. Нарушение рекомендаций доктора может стать причиной ухудшения состояния.
Если лечение не проводится своевременно, 50-70% больных погибает в течение первого года жизни. У доживших до 2-3 лет не подвергавшихся терапии младенцев смертность снижается до 5%. Данная группа врожденных заболеваний является самой частой причиной смертности маленьких детей.
Прогноз на выживаемость зависит от сложности и вида дефекта. К примеру, своевременное протезирование при коарктации аорты позволяет пациенту дожить до глубокой старости.
Тетрада Фалло и другие тяжелые пороки приводят к смерти половины всех больных ими детей в течение года. При легких дефектах человек живет до старости даже без каких-либо признаков сердечной недостаточности.
Лекарственные препараты
Особое значение имеет прием лекарственных препаратов во время беременности. В настоящее время абсолютно отказались от приема талидомида — этот препарат вызывал многочисленные врожденные уродства во время беременности (в том числе, и врожденные пороки сердца).
Существует общее мнение, что наиболее опасными для развития ВПС являются первые 6-8 недель беременности. При попадании тератогенного фактора в этот промежуток наиболее вероятно развитие тяжелого или сочетанного врожденного порока сердца.
Однако не исключена возможность менее комплексного поражения сердца, либо некоторых его структур на любом этапе беременности.
Способы коррекции
Аварийная, или первичной адаптации, начинается с момента рождения малыша. На этой стадии для того, чтобы компенсировать ВПС и нарушение функций сердца, задействуются все резервы организма, подстраиваются к экстремальной нагрузке сосуды, мышца сердца, ткани легких и других органов, которые испытывают дефицит кислорода.
Если возможности организма малыша слишком малы — такой порок может привести к гибели крохи, если быстро не оказать ему кардиохирургическую помощь.
Если компенсаторных возможностей хватает — организм переходит в стадию относительной компенсации, а все органы и системы ребенка входят в определенный стабильный ритм работы, перестраиваясь на повышенные требования, и так работают по возможности и резервы малыша не будут исчерпаны.
Тогда закономерно наступает декомпенсация — терминальная стадия, когда, истощившись, все структуры сердца и сосуды, а также ткани легкого не могут уже выполнять свои функции и развивается СН.
Операцию проводят обычно в стадии компенсации — тогда ребенку проще всего перенести ее: организм уже научился справляться с повышенными требованиями. Реже операция требуется экстренно — еще в самом начале аварийной фазы, когда без помощи ребенку не выжить.
Хирургическая коррекция врожденных пороков в России ведет счет с 1948 года, когда впервые была выполнена коррекция ВПС — перевязка открытого артериального протока. А в XXI веке возможности кардиохирургии существенно расширились.
Сейчас оказывается помощь по устранению пороков маловесным и недоношенным детям, проводятся операции в тех случаях, которые даже два десятка лет назад еще считались неисправимыми. Все усилия хирургов направлены на возможно раннее исправление ВПС, что позволит малышу в дальнейшем вести обычную жизнь, ничем не отличаясь от сверстников.
К сожалению, не все пороки возможно устранить одной операцией. Это обусловлено особенностями роста и развития малыша, а вдобавок к этому еще и приспособительными способностями сосудов сердца и легких к нагрузке.
В России около 30 учреждений оказывают помощь малышам, причем больше половины из них могут проводить большие операции на открытом сердце и искусственном кровообращении. Операции довольно серьезные, и после них требуется длительное пребывание в клинике для реабилитации.
Щадящими и менее травматичными являются малоинвазивные методики — операции с использованием УЗИ и эндоскопической техники, не требующие больших разрезов и подключения малыша к аппарату искусственного кровообращения.
Через крупные сосуды с помощью особых катетеров под контролем рентгена или УЗИ проводятся манипуляции внутри сердца, позволяющие исправлять многие дефекты сердца и его клапанов. Их можно проводить как под общим, так и под местным обезболиванием, что снижает риски осложнений. После вмешательств можно отправляться домой через несколько суток.
Если операция малышу не показана или стадия течения процесса не позволяет ее выполнить именно сейчас, назначаются различные препараты, поддерживающие работу сердца на должном уровне.
Для ребенка с ВПС жизненно необходимо заниматься укреплением иммунитета, чтобы не допускать формирования очагов инфекции в носу, глотке или других местах. Им нужно часто бывать на свежем воздухе и следить за нагрузками, которые должны строго соответствовать типу порока.
Последствия болезни
Любой врожденный порок сердца приводит к серьезным нарушениям гемодинамики, связанных с прогрессированием болезни, а также декомпенсацией сердечной системы организма. Единственным способом, предупреждающим развитие сердечно-сосудистой недостаточности, является ранняя операция, проводимая в сроке от 6 месяцев до 2 лет.
Ее важность заключается в необходимости нормализации кровотока в сердце и магистральных сосудах. Детей с врожденным пороком сердца нужно защитить от появления инфекционного эндокардита — инфекции и воспаления внутреннего слоя ткани сердца.
Инфекция может появиться у детей с врожденным пороком сердца после выполнения большей части стоматологических процедур, в том числе чистки зубов, установления пломб и лечения корневого канала зуба.
Оперативное лечение горла, полости рта и процедуры или обследования желудочно-кишечного тракта (пищевода, желудка и кишечника) или мочевого тракта, могут стать причиной инфекционного эндокардита. Инфекционный эндокардит может развиться после операции на открытом сердце.
Попав в кровоток, бактерии или грибки обычно мигрируют в сторону сердца, где инфицируют аномальную сердечную ткань, подверженную турбулентному завихрению кровотока, клапаны. Если причиной развития инфекционного эндокардита могут быть многие микроорганизмы, наиболее часто инфекционный эндокардит вызывается стафилококковыми и стрептококковыми бактериями.
Многие подростки с пороками сердца страдают искривлением позвоночника (сколиозом). У детей с затрудненным дыханием сколиоз может осложнить протекание респираторных заболеваний.
Помогаем слабому сердцу
Чтобы сердечник скорее поправился, руководствуйтесь таким рекомендациям. Питание. Еда должна быть низкокалорийной с малым содержанием соли. Сердечнику нужно потреблять:
- больше белковой пищи (отварное нежирное мясо, рыба, молочные продукты),
- овощей (свекла, морковь, помидоры, картофель),
- фруктов (хурма, бананы, яблоки),
- зелени (укроп, петрушка, листья салата, зеленый лук).
Откажитесь от продуктов, которые провоцируют вздутие живота (бобовые, капуста, газировка). Ребенку нельзя есть сдобу и полуфабрикаты. Не предлагайте крохе:
Вместо этого давайте:
- отвар шиповника,
- свежевыжатый сок,
- чуть подслащенный компот.
Упражнения. ВПС не повод отказываться от занятия спортом. Запишите кроху на ЛФК или проводите занятия у себя дома.
Начните разминку с двух-трех глубоких вдохов. Выполняйте наклоны туловища в стороны и вперед, упражнения на растяжку, ходьбу на носочках, затем со сгибанием ног в колене.
Общие рекомендации
После избавления от порока малышу нужно время, чтобы вновь перестроиться жить без него. Поэтому кроха находится на учете у кардиолога и регулярно посещает его. Важную роль играет укрепление иммунитета, так как любая простуда может пагубно сказаться на сердечно-сосудистой системе и здоровье в целом.
Что касается физических упражнений в школе и детском саду, степень нагрузки определяет кардиоревматолог. Если необходимо освобождение от занятий по физкультуре, это не означает, что ребенку противопоказано двигаться. В таких случаях он занимается лечебной физкультурой по специальной программе в поликлинике.
Детям с ВПС показано длительное пребывание на свежем воздухе, но при отсутствии экстремальных температур: как жара, так и холод плохо сказываются на сосудах, работающих «на износ». Ограничивается потребление соли. В питании обязательно присутствие продуктов, богатых калием: курага, изюм, запеченный картофель.
Пороки бывают разными. Одни требуют незамедлительного хирургического лечения, другие находятся под постоянным наблюдением докторов до определенного возраста.
В любом случае сегодня медицина, и кардиохирургия в том числе, шагнули вперед, и пороки, считавшиеся 60 лет назад неизлечимыми, несовместимыми с жизнью, сейчас успешно оперируются и дети живут долго.
Поэтому, услышав страшный диагноз, не стоит паниковать. Нужно настроиться на борьбу с недугом и сделать все со своей стороны, чтобы победить его.
Необходимо принимать в этом случае во внимание также другие потенциально неблагоприятные факторы, например, плохое влияние высокой температуры при определенных пороках сердца. По этим соображением, при выборе профессии у этих больных необходимо учитывать мнение кардиолога.
И последний нюанс, который хотелось бы затронуть — это беременность у женщин с врожденным пороком сердца. Эта проблема стоит сейчас достаточно остро, в силу своей сложности и, не такой уж малой распространенности, особенно после того как пролапсы митрального клапана стали причисляться к «малым порокам сердца» и на них стали распространяться приказы и распоряжения МЗ в отношении тактики ведения беременных женщин с ВПС.
В целом, за исключением анатомически и гемодинамически компенсированных пороков, при всех ВПС беременность связана с риском осложнений. Правда, все зависит от конкретного порока и степени компенсации.
При некоторых ВПС (например, при дефекте межжелудочковой перегородки и стенозе аорты) увеличение нагрузки во время беременности может привести к развитию сердечной недостаточности.
При беременности повышена склонность к образованию сосудистых аневризм, вплоть до разрывов сосудистой стенки. У женщин с высокой легочной гипертензией чаще фиксируются выкидыши, тромбозы вен, и даже внезапная смерть. Поэтому вопрос в каждом случае решается индивидуально, и лучше решать его заблаговременно.
» alt=»»